- Chi tiết
-
Được đăng: 19 Tháng 10 2017
HỘI NGHỊ KHOA HỌC VÀ ĐÀO TẠO LIÊN TỤC
NỘI SAN THÁNG 10/2017
BỆNH PHỔI TẮC NGHẼN MẠN TÍNH
VÀ NHỮNG GIẢI NOBEL TRONG CHUYÊN NGÀNH HÔ HẤP
TP.HCM, NGÀY 21-22/10/2017
BAN TỔ CHỨC TRÂN TRỌNG
CÁM ƠN CÁC NHÀ TÀI TRỢ
|
NHÀ TÀI TRỢ KIM CƯƠNG |
|
|
|
NHÀ TÀI TRỢ BẠC |
|
|
NỘI DUNG CHƯƠNG TRÌNH
|
CHUYÊN ĐỀ: PHÁT HIỆN SỚM VÀ ĐIỀU TRỊ COPD TẠI VIỆT NAM
PHIÊN BUỔI SÁNG: CHỦ TOẠ: GS. TS. Đặng Vạn Phước, GS. Đinh Xuân Anh Tuấn, PGS. TS. Trần Văn Ngọc, PGS. Đinh Ngọc Sỹ
|
|
STT |
GIỜ |
TÊN ĐỀ TÀI |
BÁO CÁO VIÊN |
|
|
8:00-8:10 |
Khai mạc hội nghị và CME |
PGS TS Trần Văn Ngọc Chủ tịch Hội Hô hấp TPHCM PCT Hội Lao và Bệnh Phổi VN |
|
1 |
8:10- 8:25 |
Tổng quan về tình hình Bệnh phổi tắc nghẽn mạn tính và thực tế quản lý COPD hiện nay tại VN |
PGS TS BS Đinh Ngọc Sỹ Phó Chủ tịch Tổng Hội Y học VN, GĐ TTĐT & NC Hội Lao và Bệnh Phổi VN |
|
2 |
8:25-8:40 |
Cấu trúc đường hô hấp bình thường và trên BN COPD: từ đại thể đến tế bào |
GS TS Đinh Xuân Anh Tuấn Hiệu trưởng ĐHY khoa Pascal Paoli – Corse |
|
3 |
8:40-8:55 |
Tần suất bệnh phổi mạn tính và COPD trong dân số chung tại TP HCM. |
BS Trần Ngọc Thanh Trường ĐHYK Phạm Ngọc Thạch |
|
4 |
8:55-9:10 |
Kinh tế y tế trong quản lý COPD |
PGS TS Lê Thị Tuyết Lan Chủ tịch Hội Hen và Dị ứng TPHCM |
|
|
9:20-9:40 |
Giải lao |
|
|
5 |
9:40- 9:55 |
Kiểu hình bệnh hô hấp mạn tính tại thành phố Hồ Chí Minh. |
BS Chu Thị Hà BV Phạm Ngọc Thạch TPHCM |
|
6 |
9:55- 10:10 |
Trị số dự đoán hô hấp ký của người dân tại Việt Nam
|
BS Trần Bảo Ngọc Trường ĐHYK Phạm Ngọc Thạch |
|
7 |
10:10- 10:25 |
COPD và bệnh tim mạch: những lưu ý trong chẩn đoán và điều trị |
GS TS Đặng Vạn Phước Chủ tịch Hội Tim Mạch TPHCM |
|
8 |
10:25-0:40 |
Cập nhật vai trò của CT định lượng trong COPD |
TS BS Nguyễn Văn Thọ GV BM Lao và Bệnh phổi ĐHYDTPHCM |
|
9 |
10:40-11:10 |
Chẩn đoán sớm bệnh phổi tắc nghẽn mạn tính: nên thực hiện từ đợt cấp đầu tiên |
TS BS Nguyễn Văn Thành PCT Hội Lao và Bệnh Phổi VN |
|
10 |
11:10-12:00 |
Thảo luận và tổng kết phiên buổi sáng |
PGS TS Đinh Ngọc Sỹ Phó Chủ tịch Tổng Hội Y học VN, GĐ TTĐT & NC Hội Lao và Bệnh Phổi VN |
|
CHUYÊN ĐỀ: PHÁT HIỆN SỚM VÀ ĐIỀU TRỊ COPD TẠI VIỆT NAM
PHIÊN BUỔI CHIỀU: CHỦ TOẠ: GS. Đỗ Quyết, GS. TS. Ngô Quý Châu, PGS. TS. Nguyễn Viết Nhung, TS. BS. Nguyễn văn Thành, BS. CKII. Nguyễn Đình Duy
|
|
STT |
GIỜ |
TÊN ĐỀ TÀI |
BÁO CÁO VIÊN |
|
1 |
13:15 - 13:35 |
Xây dựng mô hình quản lý COPD từ trung ương đến địa phương |
GS TS Ngô Quý Châu Chủ tịch Hội Hô hấp VN |
|
2 |
13:35 – 13:55 |
Làm thế nào để phòng ngừa và điều trị hiệu quả đợt cấp COPD |
PGS TS Lê Tiến Dũng TK Hô hấp BV ĐHYD |
|
3 |
13:55 - 14:15 |
Vai trò ICS-LABA trong COPD |
PGS TS Trần Văn Ngọc Chủ tịch Hội Hô Hấp TPHCM |
|
4 |
14:15 - 14:35 |
Chỉ định nào trong COPD ổn định: LAMA - LABA -ICS? |
PGS TS Trần Văn Ngọc Chủ tịch Hội Hô Hấp TPHCM |
|
5 |
14:35 - 15:05 |
Thảo luận ca lâm sàng đặc biệt về COPD |
TS BS Lê Thượng Vũ Phó Khoa Hô hấp BVCR |
|
|
15:05 - 15:25 |
Giải lao |
|
|
6 |
15:25- 15:45 |
Phục hồi chức năng hô hấp cho BN COPD trong điều kiện thực tế VN |
TS BS Đỗ Thị Tường Oanh. TK COPD BV PNT
|
|
7 |
15:45-16:25 |
Phục hồi chức năng hô hấp cho BN COPD |
BS Gerard Body Cộng Hoà Pháp |
|
8 |
16:25-16:55 |
Giải pháp quản lý COPD: kết hợp sức mạnh của Hội chuyên ngành và hệ thống y tế và bảo hiểm
|
PGS Nguyễn Viết Nhung Chủ tịch Hội Lao và Bệnh phổi VN |
|
9 |
16:55-17:30 |
Thảo luận buổi chiều và tổng kết hội nghị |
PGS Nguyễn Viết Nhung Chủ tịch Hội Lao và Bệnh phổi VN |
|
CHUYÊN ĐỀ: NHỮNG GIẢI NOBEL TRONG CHUYÊN NGÀNH HÔ HẤP
CHỦ TOẠ: GS TS ĐINH XUÂN ANH TUẤN, PGS TS TRẦN VĂN NGỌC, PGS TS LÊ TIẾN DŨNG.
|
|
STT |
THỜI GIAN |
TÊN ĐỀ TÀI |
BÁO CÁO VIÊN |
|
1 |
8:30-8:40 |
Khai mạc CME |
PGS TS Trần Văn Ngọc |
|
2 |
8:40-9:40 |
Microbiome: thế giới vi khuẩn trong cơ thể và phổi của chúng ta, bạn hay thù?
|
GS Đinh Xuân Anh Tuấn Hiệu trưởng ĐHY khoa Pascal Paoli – Corse |
|
3 |
9:40-10:10 |
Giới thiệu sản phẩm và Giải lao |
|
|
4 |
10:10-11:10 |
Inflammasome: vai trò và tầm quan trọng trong các bệnh viêm phổi
|
GS Đinh Xuân Anh Tuấn Hiệu trưởng ĐHY khoa Pascal Paoli – Corse |
|
5 |
11:10-11:40 |
Thảo luận và tổng kết buổi sáng |
|
|
6 |
13:30-14:30 |
Tự thực bào (autophagy) và các bệnh lý đường hô hấp
|
GS Đinh Xuân Anh Tuấn Hiệu trưởng ĐHY khoa Pascal Paoli – Corse |
|
7 |
14:30-15:00 |
Giới thiệu sản phẩm và Giải lao |
|
|
8 |
15:00-16:00 |
Telomere, Telomérase, và cơ chế lão hoá: từ sinh học phân tử đến bệnh xơ phổi và COPD |
GS Đinh Xuân Anh Tuấn Hiệu trưởng ĐHY khoa Pascal Paoli – Corse |
|
9 |
16:00-16:30 |
Thảo luận và tổng kết |
PGS TS Lê Tiến Dũng |
CONFERENCE AND CME: CHRONIC OBSTRUCTIVE PULMONARY DISEASE AND NOBEL PRIZES IN PRACTICAL PULMONARY
|
EARLY DIAGNOSIS AND TREATMENT COPD IN VIETNAM
MORNING PROGRAM CHAIRS: PROF DANG VAN PHUOC, PROF DINH XUAN ANH TUAN, PROF TRAN VAN NGOC, PROF DINH NGOC SY
|
|
N0 |
START – END |
SESSION |
SPEAKER |
|
|
8:00-8:10 |
Opening the conference and CME |
Prof Tran Van Ngoc President of Respiratory society of HCMC Vice-president of Tuberculosis and Pulmonary Association of Vietnam
|
|
1 |
8:10-8:25 |
COPD: Over view and practical management in Vietnam |
Prof Dinh Ngoc Sy Vice-president of Medical association of Vietnam Director of Training and research center of Tuberculosis and Pulmonary Association of Vietnam |
|
2 |
8:25-8:40 |
Structure of normal airways and COPD patients: from in vivo to in vitro models |
Prof Dinh Xuan Anh Tuan Dean of University of Corsica Pasquale Paoli
|
|
3 |
8:40-8:55 |
Prevalence of chronic respiratory diseases and COPD in the general population of HCM city |
Dr Tran Ngoc Thanh PNT University of Medicine Pr. Catherine Bouland Director of Medical and environmental Research Center Free University of Brussels, Belgium |
|
4 |
8:55-9:10 |
Health economics in COPD management |
Prof Le Thi Tuyet Lan President of Asthma and allergy Association of HCMC |
|
|
9:20-9:40 |
Break |
|
|
5 |
9:40-9:55 |
Phenotype of chronic respiratory diseases in Ho Chi Minh City
|
Dr Chu Thi Ha (PNT hospital) Prof Olivier Michel Director of Internal medicine Association Director of Immuno-allergology Clinic of CHU Brugmann Hospital – Free University of Brussels, Belgium |
|
6 |
9:55-10:10 |
Predicted value of spirometry adapted in Vietnamese population |
Dr Tran Bao Ngoc PNT University of Medicine Pr Isabelle Godin Free University of Brussels, Belgium |
|
7 |
10:10-10:25 |
COPD and cardiovascular diseases: Remarks in diagnosis and treatment |
Prof Dang Van Phuoc President of Cardiovascular society of HCMC |
|
8 |
10:25-10:40 |
Update on High-resolution computed tomography in COPD |
PhD MD Nguyen Van Tho Lecturer of Tuberculosis and Pulmonary Department of HCMC Medicine and Pharmacy University |
|
9 |
10:40-11:10 |
Early diagnosis of COPD: from the first exacerbation |
PhD MD Nguyen Van Thanh Vice-president of Tuberculosis and Pulmonary Association of Vietnam |
|
10 |
11:10-12:00 |
Discussion and summary |
Prof Dinh Ngoc Sy Vice-president of Medical association of Vietnam Director of Training and research center of Tuberculosis and Pulmonary Association of Vietnam |
|
EARLY DIAGNOSIS AND TREATMENT COPD IN VIETNAM
AFTERNOON PROGRAM CHAIRS: PROF DO QUYET, PROF NGO QUY CHAU, PROF NGUYEN VIET NHUNG, PHD MD NGUYEN VAN THANH, PHD MD NGUYEN DINH DUY
|
|
N0 |
START – END |
SESSION |
SPEAKER |
|
1 |
13:15-13:35 |
Establishing the management model of COPD: from commune to nation |
Prof Ngo Quy Chau President of Respiratory society of Vietnam |
|
2 |
13:35-13:55 |
How to prevent and treat effectively COPD exacerbations? |
Prof Le Tien Dung Director of Pulmonary Derpartment of Medicine and Pharmacy Hospital |
|
3 |
13:55-14:15 |
The role of ICS/LABA |
Prof Tran Van Ngoc Vice-president of Tuberculosis and Pulmonary Association of Vietnam |
|
4 |
14:15-14:35 |
Stable COPD: LAMA-LABA-ICS? |
Prof Tran Van Ngoc Vice-president of Tuberculosis and Pulmonary Association of Vietnam |
|
5 |
14:35-15:05 |
COPD: special clinical case discussion |
PhD MD Tran Thuong Vu Vice-director of Pulmonary Derpartment of Cho Ray Hospital |
|
|
15:05-15:25 |
Break |
|
|
6 |
15:25-15:45 |
Pulmonary rehabilitation in patients with COPD in Vietnamese circumstances |
PhD MD Do Thi Tuong Oanh Director of COPD Department of PNT Hospital |
|
7 |
15:45-16:25 |
Pulmonary rehabilitation in patients with COPD |
Dr Gerard Body France |
|
8 |
16:25-16:55 |
Management COPD: combination of pulmonary association and medical system and insurance system |
Prof Nguyen Viet Nhung President of Tuberculosis and Pulmonary Association of Vietnam |
|
9 |
16:55-17:30 |
Discussion and summary |
Prof Nguyen Viet Nhung President of Tuberculosis and Pulmonary Association of Vietnam |
|
THE NOBEL PRIZES IN PRACTICAL PULMONARY
CHAIRS: PROF DINH XUAN ANH TUAN, PROF TRAN VAN NGOC, PROF LE TIEN DUNG |
|
N0 |
START – END |
SESSION |
SPEAKER |
|
1 |
8:30-8:40 |
Opening CME |
Prof Tran Van Ngoc |
|
2 |
8:40-9:40 |
Body and pulmonary microbiome: friend or enemy? |
Prof Dinh Xuan Anh Tuan |
|
3 |
9:40-10:10 |
Break |
|
|
4 |
10:10-11:10 |
Inflammasome: role and the important in pneumonia |
Prof Dinh Xuan Anh Tuan |
|
5 |
11:10-11:40 |
Discussion and summary |
|
|
6 |
13:30-14:30 |
Autophagy and airways diseases |
Prof Dinh Xuan Anh Tuan |
|
7 |
14:30-15:00 |
Break |
|
|
8 |
15:00-16:00 |
Telomere, Telomerase and aging mechanism: from molecular biology to fibrosis and COPD |
Prof Dinh Xuan Anh Tuan |
|
9 |
16:00-16:30 |
Discussion and summary |
Prof Le Tien Dung |



XÂY DỰNG MÔ HÌNH QUẢN LÝ COPD TỪ TRUNG ƯƠNG ĐẾN ĐỊA PHƯƠNG THỰC TRẠNG VÀ GIẢI PHÁP
GS.TS. Ngô Quý Châu
TÓM TẮT:
Đặt vấn đề
COPD là bệnh lý thường gặp, tỷ lệ mắc & tử vong cao ở hầu hết các quốc gia trên thế giới trong đó có Việt Nam. Theo WHO, BPTNMT là nguyên nhân gây tử vong hàng thứ 4 và sẽ đứng hàng thứ 3 thế giới và năm 2020.
Các yếu tố ảnh hưởng chẩn đoán và điều trị COPD
- Yếu tố liên quan đến bệnh nhân: Tình trạng kinh tế xã hội, mức độ hiểu biết về bệnh COPD và sự tuân thủ điều trị.
- Yếu tố liên quan đến nhân viên y tế: Năng lực chuyên môn chẩn đoán và điều trị, định hướng chuyên môn nghề nghiệp và sự hài lòng với điều kiện, môi trường và chế độ làm việc hiện nay.
- Yếu tố vĩ mô: Hệ thống y tế, nguồn nhân lực, tài chính, máy móc trang thiết bị phục vụ cho chẩn đoán và điều trị COPD, lãnh đạo thường xuyên quan tâm, hợp tác với các hiệp hội và tổ chức xã hội nghề nghiệp.
Giải pháp xây dựng mô hình quản lý từ trung ương tới địa phương tại Việt Nam
- Giải pháp truyền thông nâng cao nhận thức của bệnh nhân và cộng đồng về bệnh. Cải thiện tình trạng thờ ơ với bệnh COPD, tiếp tục tiếp xúc với yếu tố nguy cơ.
- Xây dựng và sinh hoạt câu lạc bộ COPD tại các địa phương giúp bệnh nhân chia sẻ kinh nghiệm bản thân và tuân thủ điều trị tốt hơn.
- Nâng cao năng lực chẩn đoán và điều trị cho các tuyến y tế đặc biệt tuyến y tế cơ sở: Trang bị máy đo hô hấp ký, đào tạo tập huấn cho cán bộ y tế. Khắc phục tình trạng chẩn đoán muộn hoặc chẩn đoán sai.
- Xây dựng bộ tiêu chí của đơn vị quản lý hen và COPD tại cộng đồng với trang thiết bị cơ bản, cơ số thuốc cơ bản, cán bộ y tế được đào tạo, chuẩn hoá.
- Cập nhật hướng dẫn quốc gia chẩn đoán, điều trị, quản lý và theo dõi COPD. Tập huấn cho CBYT hướng dẫn thực hiện.
- Triển khai các nghiên cứu mũi nhọn, các bộ câu hỏi sàng lọc phát hiện sớm, các liệu pháp điều trị mới như tế bào gốc trong điều trị COPD.
- Phối hợp với Cục QL KCB, Cục y học dự phòng, Vụ Bảo hiểm… xây dựng gói chi trả bảo hiểm y tế theo mức độ nặng của bệnh COPD, không quản lý theo mức chi trả trần bảo hiểm y tế theo các tuyến như hiện nay.
Kết luận: Mặc dù còn nhiều khó khăn nhưng với quyết tâm của Chính phủ và Bộ y tế, sự vào cuộc của bệnh viện và hiệp hội chuyên ngành cùng với các tổ chức xã hội nghề nghiệp khác sẽ giúp quản lý tốt hơn bệnh nhân COPD trong cộng đồng.
(*) Chủ tịch Hội Hô hấp Việt Nam
BUILDING A MODEL FOR COPD MANAGEMENT AT CENTRAL LEVEL TO LOCAL LEVEL SITUATION AND SOLUTIONS
Prof. Ngo Quy Chau, MD, PhD
SUMMARY:
Introduction
COPD is a common disease, with high prevalence & mortality in most countries in the world, including Vietnam. According to WHO, COPD is the fourth leading cause of death and will be ranked third in the world by 2020.
Factors affecting the diagnosis and management of COPD
- Patient related factors: socioeconomic status, knowledge of COPD and adherence.
- Medical staff related factors: Professional capacity for diagnosis and treatment, professional orientation and satisfaction with current working conditions, environment and working regulations.
- Macro factors: The health care system, human resources, financial resources, machinery and equipment for the diagnosis and treatment of COPD, regularly concerning leaders, cooperate with professional societies and social organizations.
The solution of building a model for COPD management at central level to local level in Viet Nam
- Communication to improve the awareness of patients and the community about the disease. To improve the lethargy with COPD, on-going exposure to risk factors.
- Establishing and operating a local COPD patient’s club in order to help patients to share their own experiences and to improve the adherence.
- Improving the ability of disease diagnosis and managing for health care services, especially of the local level: providing spirometry device, training for medical staffs. Improving the late-diagnosed and mis-diagnosed situation.
- Develop the standard for the management unit of asthma and COPD in the community with basic equipment, basic drugs, trained and standardized medical staffs.
- Updating national guidelines for the diagnosis, treatment, management and follow-up of COPD. Training medical staffs to practice.
- Conducting cutting edge researches, screening questionnaires, new therapy such as stem cells for COPD.
- Coordinate with the Administrative Medical Services, Preventive Medicine Department, Insurance Department... to develop a health insurance coverage package for severity of COPD, instead of administration basing on insurance upper limitation like nowadays.
Conclusion: Despite the many difficulties, with the determination of the Government and the Ministry of Health, the enroll of hospitals and professional societies and other social organizations will help better managing patients with COPD in the community.
(*) President of Viet Nam Respiratory Society
CẤU TRÚC ĐƯỜNG HÔ HẤP BÌNH THƯỜNG VÀ TRÊN BỆNH NHÂN COPD TỪ ĐẠI THỂ ĐẾN TẾ BÀO
Đinh Xuân Anh Tuấn (*)
Nhìn một cách toàn diện thì phổi là một cơ quan rất phức tạp với nhiều khía cạnh liên quan về mặt cấu trúc và chức năng. Để hiểu đầy đủ về sinh lý hô hấp thật sự là một thách thức vì nó có thể liên quan từ động học phân tử (khuếch tán phân tử khí) đến các định luật vật lý của lưu lượng (luồng khí) và các cấu trúc đàn hồi (sức căng lồng ngực). Do đó cần có một cách tiếp cận toàn diện từ mức độ phân tử đến đại thể. Những thông tin này ngày nay có thể đạt được nhờ vào các khái niệm mới của phương pháp tiếp cận sinh học hệ thống [1, 2]. Sinh lý cơ quan bao gồm cả sinh lý bệnh luôn cho thấy là một lĩnh vực phức tạp trong y sinh học và y học lâm sàng. Cho đến nay, cách tiếp cận ‘rút gọn’ dựa trên việc đánh giá từ đại thể đến vi thể, bắt đầu với nghiên cứu về giải phẫu học, tiếp theo là nghiên cứu sinh lý cơ quan và sau cùng là sinh học tế bào và phân tử cho thấy là cách tiếp cận được ưa chuộng để tìm hiểu về cơ chế bệnh sinh của bệnh phổi. Tuy nhiên chúng ta đã nhanh chóng nhận thấy sự hạn chế của cách tiếp cận ‘rút gon’ này và đã đạt ra nhu cầu mới về một cách tiếp cận kết hợp dựa trên hệ thống tương tác của các phân tử trong mối liên hệ với chức năng của một cơ thể toàn diện [3]. Cách tiếp cận ‘rút gọn’ đã cho thấy những giới hạn rõ ràng. Chính vì thế một cách tiếp cận tổng quát hơn bao gồm tập hợp các thông tin theo chiều dọc (đi từ cơ quan đến phân tử) và ghi nhận thông tin theo chiều ngang liên quan tác động giữa các phân tử nội tại theo đề xuất bởi nghành sinh học hệ thống sẽ cho thấy được tính hữu dụng trong kỷ nguyên y học hiện đại [4].
Bệnh phổi tắc nghẽn mạn tính (BPTNMT) đặc trưng bởi tắc nghẽn đường dẫn khí không hồi phục hoàn toàn. Sự tắc nghẽn này liên quan đến tình trạng viêm bất thường của đường dẫn khí cùng với sự xơ hóa của tế bào và mô phổi liên quan. Tắc nghẽn thường xuất hiện tại các đường dẫn khí nhỏ. Thay đổi cấu trúc các tiểu phế quản có đường kính ≤ 2mm (do dày thành + hiện tượng xơ hóa quang phế quản) cùng với sự hiện diện nút đàm làm tiền đề dẫn đến sự tắc nghẽn nội lòng phế quản. Khí phế thủng phổi từ sự phá hủy thành phế nang có thể xuất hiện do sự mất cân bằng các men protéase–antiprotéase, hiện tượng chết tế bào theo chương trình apoptosis, quá trình lão suy, hoặc do những rối loạn tự miễn. Đáp ứng viêm do tiếp xúc với khí độc hại làm kích hoạt phản ứng miễn dịch bẩm sinh với hóa ứng động các tế bào bạch cầu đa nhân trung tính, các đại thực bào, gây ra sự tăng sinh các tế bào lympho T và B và hình thành nang lympho trong đường dẫn khí nhỏ. Những thông tin trên cho thấy lợi ích của các phương thức điều trị hướng đến các thay đổi cấu trúc và phản ứng viêm các đường dẫn khí nhỏ ở bệnh nhân mắc BPTNMT.
(*): Hiệu trưởng ĐHY khoa Pascal Paoli – Corse, Cộng Hoà Pháp
AIRWAY STRUCTURE IN NORMAL PERSON AND COPD PATIENT: FROM WHOLE BODY TO CELL
Dinh Xuan Anh Tuan
The lung is a highly complex organ which includes the many aspects of its structures and function in a comprehensive view. This is a real challenge to understand thoroughly pulmonary physiology which varies from molecular kinetics (gas diffusing capacity) to physical laws of flow (airflow) and elastic structures (thoracic tension) requiring a comprehensive approach, from molecular level to whole body level. Nowadays, this information can be obtained by the new concept of system biology approach [1, 2]. Organ physiology including pathophysiology has always represented a complex area in biology and clinical medicine. To date, the “reductionist” approach focusing on from macro- to micro-examination starting from human anatomy, down to the level of organ physiology, cellular and molecular biology is the preferred approach to study the underlying mechanisms of lung diseases. One however rapidly realizes the limitation of such reductionist approach and the need for an integrated one from molecular network with their interaction to functional integration at the whole organism level [3]. So the traditional “reductionist” approach showed clear limitations. Consequently, a comprehensive approach including both the longitudinal collection of information (from organ to molecule) and the horizontal recording about the intracellular interaction of molecules as proposed by the system biology might prove useful in the era of modern medicine [4].
Chronic Obstructive Pulmonary Disease (COPD) is a disease characterized by airflow limitation that is not fully reversible. This airflow limitation is associated with both an abnormal inflammatory response and the fibrotic changes of lung cells and tissues. The obstruction usually occurs at the small airways. Both the structure change of bronchioles with diameter ≤ 2 mm induced by bronchial wall thickening and peribronchial fibrosis and the mucus plug pave the way to endobronchial obstruction. Pulmonary emphysema characterized by alveolar wall destruction can be caused by the imbalance of protease-antiprotease enzymes, apoptosis, aging processes, or autoimmune disturbances. The inflammatory response induced by noxious gases activates the innate immune reaction attracting neutrophils, macrophages, and resulting in proliferation of T-B lymphocyte and lymphoid follicle formation in the small airway. The aforementioned information shows the therapeutic benefit related to bronchial changes and inflammatory responses of the small airways in COPD patients.
1. Auffray C, Adcock I, Chung K, Djukanovic R, Pison C, Sterk PJ. An integrative systems biology approach for understanding of pulmonary diseases. Chest 2010; 137: 1410-6.
2. Haiech J, Ranjeva R, Kilhoffer MC. Biologie des systèmes et ingénierie biologique modifient la découverte et le développement des medicaments. Med Sci (Paris) 2012; 27: 207-12.
3. Oltvai ZN, Barabasi AL. Systems biology. Life’s complexity pyramid. Science 2002; 298: 763-4.
4. Kaminsky DA, Irvin CG, Sterk PJ. Complex systems in pulmonary medicine: a systems biology approach to lung disease. J Appl Physiol 2011; 110: 1716-22.

GIÁ TRỊ DỰ ĐOÁN CỦA CÁC THỂ TÍCH PHỔI Ở NGƯỜI TRƯỞNG THÀNH KHÔNG HÚT THUỐC LÁ Ở MIỀN NAM VIỆT NAM
Tran Bao Ngoc (1), Isabelle Godin (2), Nguyễn Thanh Phương (3),
Ha Chu Thi (3), Tran Thi Mong Hiep (4), Olivier Michel (5).
TÓM TẮT:
Đặt vấn đề: Giá trị dự đoán (Predicted Value – PV) của phương pháp thăm dò chức năng phổi (Lung Function Test – LFT) có liên quan đến tuổi, chiều cao, giới tính cũng như là chủng tộc. Yếu tố chủng tộc thường được thêm vào giá trị dự đoán của ERS/ATS thông qua một hệ số điều chỉnh. Ví dụ như giá trị dự đoán của thể tích khí thở ra gắng sức trong 1 giây đầu (Forced Expiratory Volume in one second – FEV1) giữa người Nhật và người Ấn Độ sẽ được điều chỉnh với hệ số là 0.9
Mục tiêu: Xác định giá trị dự đoán của các thể tích trong hô hấp ký ở người Việt Nam
Phương pháp: Một máy đo hô hấp ký cầm tay (Microloop của công ty Micro Medical Ltd, Anh) được định chuẩn bằng cách so sánh với phương pháp chuẩn được sử dụng thường xuyên tại bệnh viện Phạm Ngọc Thạch (Master Screen PFT, từ công ty Carefusion Ltd, Đức); 60 người tình nguyện khoẻ mạnh sẽ được đo hô hấp ký 3 lần khác nhau để đánh giá tính lặp lại.
Máy hô hấp ký nhỏ Microloop sau đó được dùng để đo các thể tích phổi cho những tình nguyện viên khoẻ mạnh. Các tình nguyện viên được sàng lọc từ 1348 đối tượng khoẻ mạnh không hút thuốc lá ở 934 hộ gia đình. Trong số đó, 827 người hoàn tất bảng câu hỏi sàng lọc và tham gia đo chức năng hô hấp, 177 người bị loại khỏi nghiên cứu do các bệnh mạn tính và/hoặc FEV1/FVC < 0.75. Sau đó có 650 người hoàn tất bảng câu hỏi và hai lần đo hô hấp ký cách nhau 15 phút, để đánh giá độ lặp lại của từng cá nhân. Việc đo chức năng hô hấp được thực hiện dưới hướng dẫn của cùng một kỹ thuật viên trong suốt quá trình nghiên cứu, Kỹ thuật viên này đã được tập huấn theo hướng dẫn của ERS.
FEV1 và FVC có liên quan đến tuổi và chiều cao cũng như giới tính. Sau đó tiến hành phân tích hồi quy đa biến với cả hai yếu tố tuổi và chiều cao, cho phép xây dựng công thức cho giá trị dự đoán của FEV1 và FVC (với độ lệch chuẩn và khoảng tin cậy 95%).
Kết quả: So với phương pháp đo LFT chuẩn, phép đo với máy hô hấp ký cầm tay Microloop được định chuẩn, có tương quan tuyến tính (r > 0.98) và giá trị trung bình của FEV1 và FVC tương đương nhau. Độ lặp lại của từng đối tượng tham gia nghiên cứu với máy hô hấp ký cầm tay cao hơn đáng kể (phương pháp Bland và Atlman). Do đó có thể sử dụng máy đo hô hấp ký cầm tay cho cộng đồng.
Trong 650 đối tượng được chọn vào nghiên cứu, có 227 nam và 423 nữ, với độ tuổi trung bình là 39.4 (12.8), chiều cao trung bình là 158.4 (7.8) cm và cân nặng trung bình là 57.8 (12.8)kg. Giá trị trung bình các chỉ số hô hấp như sau: FEV1 = 2.67 (0.65) L, FVC = 3.08 (0.78) L và FEV1/FVC = 86.89 (7.76) %.
Giá trị dự đoán FEV1 theo tính toán là FEV1 (L) = 4.40.H – 0.020.A – 3.37 (DSR = 0.53;IC = ± 0.82) ở nam giới Việt Nam và FEV1 (L) = 2.80.H – 0.018.A – 1.28
(DSR = 0.43; IC = ±.71) ở nữ giới (A = tuổi và H = chiều cao). So với giá trị dự đoán ở người da trắng (theo CECA/ERS) hệ số điều chỉnh là 0.9.
Kết luận: Giá trị dự đoán của phương pháp thăm dò chức năng phổi có thể được áp dụng với người Việt Nam, với hệ số điều chỉnh là 0.9 so với giá trị dự đoán của người da trắng.
(1) Bộ môn Sinh lý học, trường Đại học Y khoa Phạm Ngọc Thạch, Thành phố Hồ Chí Minh, Việt Nam;
(2) Trường Y tế cộng đồng (School of Public Health – Université Libre de Bruxelles – ULB);
(3) Bệnh viện Phạm Ngọc Thạch;
(4) Bộ môn Nhi, trường Đại học Y khoa Phạm Ngọc Thạch;
(5) Bộ môn Dị ứng miễn dịch học Brussels, Bỉ.
SUMMARY: PREDICTED VALUES OF PULMONARY VOLUMES AMONG NON-SMOKING ADULTS IN SOUTHERN VIETNAM.
Tran Bao Ngoc (1), Isabelle Godin (2), Nguyen Thanh Phuong (3),
Ha Chu Thi (3), Tran Thi Mong Hiep (4), Olivier Michel (5).
Background: Predicted values (PV) of the lung function tests (LFTs) are related to the age, height, gender but also to the ethnic origin. In regard with ethnicity, a corrective factor in generally added to the ERS/ATS PV. For example the PV of the Forced Expiratory Volume in one second (FEV1) among Japanese or Indian populations are those of the ERS/ATS multiplied by a factor « 0.9».
Aim: to establish predicted values of spirometric volumes among the Vietnamese population
Methods: a portable flow sensing spirometer (MicroLoop from Micro Medical Ltd, UK) was validated by comparison to standard method used in routine in PNT hospital (Master Screen PFT, from CareFusion Ltd, Germany); 60 measurements were obtained from healthy volunteers, at 3 separated times to evaluate the repeatability.
The micro-spirometer Microloop was then used to measure the pulmonary volumes among healthy subjects. The selection was based on a prescreening of 1348 healthy non-smokers subjects corresponding to 934 households. Among them, 827 completed a screening questionnaire and a first spirometry, 177 being excluded due to the presence of chronic disease and/or a FEV1/FVC < 0.75. Therefore 650 were included for a complementary questionnaire and two spirometries at 15 minutes interval, to evaluate their intra-subject repeatability. The lung function measurements were obtained by the same technician along the study, trained as recommended by the ERS.
The FEV1 and FVC were related to the age and height in regard with the gender. Then a multivariated regression analysis was obtained for both factors age and height allowing to produce the equations for PV of FEV1 and FVC (with their residual standard deviation and 95% confidence intervals).
Results: compared to the standard LFT tests, the measurements with the microspirometer « Microloop » was validated, based on linear correlation (r > 0,98) and the similar means of FEV1 and FVC. The intra-subject repeatability with the microspirometer was highly significant (Bland and atlman method). Therefore the microspirometric approach was used for the field study.
Among the 650 included subjects, there were 227 males and 423 females, with a mean of age 39.4 (12.8) years, of height 158.4 (7.8) cm and of weight 57.8 (12.8) kg. The mean pulmonary parameters were: FEV1 = 2.67 (0.65) L, FVC = 3.08 (0.78) L and FEV1/FVC = 86.89 (7.76) %.
The calculated predicted values of FEV1 was FEV1 (L) = 4.40.H – 0.020.A – 3.37 (DSR = 0.53; IC = ± 0.82) for the male population in Vietnam while it was FEV1 (L) = 2,80.H – 0.018.A – 1.28 (DSR = 0.43; IC = ± 0.71) for the female population (A = age and H = height). Compared to the PV for the Caucasian population (reference CECA/ERS) the corrective factor was « 0.9 ».
Conclusion: predicted values of lung function tests should be adapted for the Vietnamese populations, introducing a corrective factor of 0.9 compared to the Caucasian values.
(1) Department of Physiology, Pham Ngoc Thach University of Medicine, Ho Chi Minh City, Vietnam;
(2) School of Public Health (Université Libre de Bruxelles – ULB);
(3) Pham Ngoc Thach Hospital;
(4) Department of pediatrics, Pham Ngoc Thach University of Medicine (5) Dpt of Immuno-allergology Brussels, Belgium
KIỂU HÌNH NHÓM BỆNH NHÂN BỆNH PHỔI MẠN TÍNH Ở THÀNH PHỐ HỒ CHÍ MINH
Chu Thị Hà (1), Isabelle Godin (3), Nguyễn Thanh Phương (1),
Nguyễn Hữu Lân (1), Trần Thị Mộng Hiệp (2), Olivier Michel (4).
Tóm tắt
Mục tiêu: Kiểu hình nhóm bệnh nhân bệnh phổi mạn tính ớ thành phố Hồ Chí Minh.
Thiết kế: Một bảng câu hỏi về môi trường, test lẫy da với những dị nguyên không khí và thức ăn và xét nghiệm sIgE được thu thập trong nhóm bệnh nhân bệnh phổi mạn tính, xác định dựa trên các triệu chứng hô hấp và suy giảm chức năng phổi (FEV1, FEV1/FVC, khuếch tán khí và đáp ứng với thuốc giãn phế quản).
Kết quả: Trong 610 bệnh nhân bệnh phổi mạn gồm BPTNMT 66%, hen phế quản 30% và nhóm bệnh phổi hạn chế 4%. 80% là nam. Bệnh nhân HPQ có tuổi trẻ hơn nhóm BPTNMT (49 so với 58 tuổi, p<0.0001).
Trong nhóm BPTNMT, 66% bệnh nhân hút thuốc (99% là nam, chỉ 1% là nữ) trong khi 34% bệnh nhân không hút thuốc (58% nữ và 42% nam). Chức năng phổi giảm nhiều hơn trên nhóm hút thuốc lá nặng (≥ 10 gói-năm) so với nhóm không hút thuốc: FEV1 sau test giãn phế quản (51.96±18.17 % so với 62.43±18.69 %, p <0.0001) và khuếch tán khí (70.25±22.10% và 87.04±19.48 %, p <0.0001).
Trong nhóm HPQ, tình trạng dị ứng thường gặp 69%, và 90% bệnh nhân không có tình trạng dị ứng là nam. Dựa vào kết quả test lẫy da, dị ứng nguyên thường gặp là mạt bụi nhà (DPF (22%), Blomia (19%), DPT (18%)) và gián (13%). Tỷ lệ dương tính của sIgE (≥0.7 U/mL) trong nhóm mạt bụi nhà là 45% (Blomia tropicalis) và 33% (Dermatophagoides pteronyssinus). TRong nhóm bệnh nhân dị ứng với Dermatophagoides pteronyssinus, tỷ lệ sIgE dương tính với Der p1, 2, 10 và 23 là 36%, 22%, 6% và 28%.
Kết luận: Tại thành phố Hồ Chí Minh, BPTNMT và HPQ thường gặp nhất trong nhóm bệnh phổi mạn tính. Trong nhóm BPTNMT, khói thuốc lá là yếu tố nguy cơ thường gặp nhất ở nam, trong khi hơn 34% bệnh nhân không hút thuốc lá và chủ yếu là nữ. Nhóm hút thuốc lá giảm chức năng phổi nặng liên quan đến tình trạng tắc nghẽn và khả năng khuếch tán khí. Trong nhóm bệnh nhân bệnh phổi mạn tính, dị ứng nguyên thường gặp nhất là mạt bụi nhà và gián. IgE của dị nguyên mạt bụi nhà thường gặp trong khi tỷ lệ dương tính với các recombinant dưới 50% nên đây không phải là các thành phần dị nguyên chính, khác với các nước phương Tây. Cần thêm các nghiên cứu sâu hơn để xác định thành phần dị nguyên chính để phát triển việc điều trị miễn dịch đặc hiệu.
(1) Bệnh viện Phạm Ngọc Thạch, (2) Bộ môn Nhi trường Đại học Y khoa Phạm Ngọc Thạch, thành phố Hồ Chí Minh, Việt Nam; (3) Trường Y học cộng đồng (Đại học Tự Do Bruxelles - ULB), và (4) Khoa Miễn dịch dị dứng (Bệnh viện CHU Brugmann - Đại học Tự Do Bruxelles), Brussels, Bỉ.
SUMMARY: PHENOTYPING OF PATIENTS WITH CHRONIC RESPIRATORY DISEASES IN HO CHI MINH CITY
Ha Thi Chu (1), Isabelle Godin (3), Nguyễn Thanh Phương (1),
Lan Huu Nguyen (1), Tran Thi Mong Hiep (2), Olivier Michel (4).
Objective: Phenotyping of patients with chronic respiratory diseases (CRD) in Ho Chi Minh City.
Design: an environmental questionnaire, skin prick tests for airborne and food allergens and blood specific IgE (sIgE) were obtained among patients with CRD, defined by respiratory symptoms and a significant lung function defect (FEV1, FEV1/FVC, total diffusion capacity and bronchodilator response).
Results: Among 610 CRD, 66% were COPD, 30% asthmatics and 4% restrictive diseases. There were 80% males. Asthma patients were younger than COPD patients, (49 and 58 years respectively, p<0.0001). Among COPD, 66% were smokers (99% males and only 1% females) while 34% were non smokers (58% females and only 42% males). Among the COPD, compared to the non smokers, the heavy smokers (≥10 pack-year) had more severe lung function defects, based on the post-bronchodilator FEV1 (62.43±18.69 % versus 51.96±18.17 % of predicted value, p <0.0001) and the total diffusion (87.04±19.48 % versus 70.25±22.10% of predicted value, p <0.0001).
Besides, in asthma group, allergic sensitization was frequent 69%, while most of non allergic patients were males with 90%. Based on SPT, the most frequent sensitizers were dust mites (DPF (22%), Blomia (19%), DPT (18%)) and cockroach (13%). The prevalence of positive sIgE (i.e. > 0.7 U/mL) against dust mites were 45% (Blomia tropicalis) and 33% (Dermatophagoides pteronyssinus). Among the patients sensitized to Dermatophagoides pteronyssinus, the prevalence of positive sIgE to recombinants Der p1, 2, 10 and 23 were 36%, 22%, 6% and 28%, respectively.
Conclusion: In HCMC, the most frequent types of CRD were COPD and asthma. If tobacco smoke is the most frequent risk factor of COPD among the males (females being rarely reached), more than 34 % were non smokers, mainly females. As expected, the heavy smokers had more severe lung function defect related to obstruction (FEV1) but also diffusion capacity. Among the CRD, dust mites and cockroach were the most frequent sensitizers. While the sIgE against an extract of dust mite allergens was frequent, the prevalence of sensitization to pure (recombinant) allergens were < 50% suggesting that, in contrast to western countries, there were not major allergens. Majors allergens should be identified in future studies with the aim to develop specific immunotherapy.
(1) Pham Ngoc Thach Hospital, and (2) Department of Paediatrics, Pham Ngoc Thach University of Medicine, Ho Chi Minh City, Vietnam; (3) School of Public Health (Université Libre de Bruxelles – ULB), and (4) Clinic of Immuno-allergology (CHU Brugmann - ULB), Brussels, Belgium.


TỈ LỆ MẮC BỆNH HÔ HẤP MÃN TÍNH VÀ HỘI CHỨNG TẮC NGHẼN (COPD VÀ HEN PHẾ QUẢN) TRONG DÂN SỐ CHUNG Ở THÀNH PHỐ HỒ CHÍ MINH
Trần Ngọc Thanh1,2*, Trần Bảo Ngọc1, Isabelle Godin2, Olivier Michel3, Catherine Bouland2
TÓM TẮT
Đặt vấn đề: Ngoài hút thuốc lá, các yếu tố nguy cơ quan trọng khác của COPD nói riêng và bệnh hô hấp mãn tính (CRD) nói chung là ô nhiễm không khí, bệnh phổi nghề nghiệp và ô nhiễm bụi. Sự khác biệt trong môi trường trong nhà giữa các loại nhà khác nhau đã được xác định và nó có thể dẫn đến sự khác nhau trong việc phân bố tỉ lệ mắc bệnh trong cộng đồng dân cư sống trong các loại nhà khác nhau. Trong bối cảnh chưa có nhiều nghiên cứu thực hiện về ảnh hưởng của cấu trúc nhà và các yếu tố nguy cơ môi trường trong nhà lên sự phân bố bệnh trong dân số chung ở TPHCM thì nghiên cứu này được thực hiện hiện nhằm xác định sự tỉ lệ mắc chung và sự khác biệt trong tỉ lệ mắc bệnh hô hấp mãn tính (trong đó có tỉ lệ mắc COPD và hen phế quản) ở những loại nhà khác nhau.
Phương pháp: 1561 người dân (506 hộ gia đình) trong độ tuổi từ 10-90 dã được thu nhận vào nghiên cứu cắt ngang này. Các thông tin thu thập bao gồm tình trạng sức khỏe hô hấp, đo chức năng hô hấp, các thông tin liên quan đến môi trường căn nhà đang sống. Odds ratios (OR) và khoảng tin cậy 95% được tính đoán từ phân tích đa biến.
Kết quả: Tỉ lệ mắc CRD là 41.9% (654/1561), bao gồm các dạng của CRD. Trong đó, chỉ có 15,3% bệnh nhân đã được chẩn đoán từ trước. Tỉ lệ hen phế quản và COPD được phát hiện thông qua sự hiện diện của hội chứng tắc nghẽn là 5,3% (82/1561). Trong đó, tỉ lệ mắc tại quần thể người sống trong nhà nông thôn (49.5% and 9,9%) và nhà trọ (50.1% and 6,7%) cao hơn so với người sông trong nhà hình ống và căn hộ. Loại nhà là yếu tố có liên quan đến tỉ lệ mắc bệnh (p<0.0001). So với những người sống trong căn hộ, tỉ lệ mắc tại quần thể người sống trong nhà trọ (OR=3.04; 95%; CI=1.78-5.21) và nông thôn (OR=1.68; 95%CI=1.11-2.52) sau hiệu chỉnh với các yếu tố nguy cơ khác là cao hơn có ý nghĩa. Không có sự khác biệt về tỉ lệ mắc giữa nhà ống và căn hộ (OR=1.1; 95%CI=0.76-1.6). Các yếu tố liên quan đến tỉ lệ mắc bệnh phổ biến ở loại nhà nông thôn là tuổi tác, giới tính, vật nuôi, dùng chất đốt sinh học. Còn ở nhà trọ thì tình trạng tường ẩm ướt, không có máy điều hòa phổ biến hơn các loại nhà khác. Nhà hình ống có tỉ lệ sử dụng chất đốt sinh học và thú nuôi trong nhà nhiều hơn căn hộ.
Kết luận: Loại nhà có liên quan đến tình trạng mắc bệnh hô hấp mãn tính ở cộng đồn dân cư TPHCM. Nhà trọ và nhà nông thôn là loại nhà cẩn được chú ý cải thiện cùng với các yếu tố có liên quan.
TỪ KHÓA
Bệnh phổi tắc nghẽn mãn tính (COPD), bệnh hô hấp mãn tính, ô nhiễm không khí trong nhà, loại nhà.
1 Trường Đại học Y khoa Phạm Ngọc Thạch
2 Trường Đại học Tự do Brussels, Vương quốc Bỉ
3 Viện trường Brugmann - Trường Đại học Tự do Brussels, Vương quốc Bỉ
*Liên hệ: This email address is being protected from spambots. You need JavaScript enabled to view it.
PREVALENCE OF CHRONIC RESPIRATOY DISEASES AND OBSTRUCTIVE SYNDROME (COPD AND ASTHMA) IN GENERAL POPULATION IN HO CHI MINH CITY, VIETNAM.
Tran Ngoc Thanh, Tran Bao Ngoc, Isabelle Godin, Olivier Michel, Catherine Bouland
ABSTRACT
Background: Besides smoking, other risk factors of chronic respiratory diseases (CRD) are air pollution, occupational chemicals and dusts. Difference in indoor environmental among house types are found and it could lead to difference in prevalence of CRD in general and prevalence of obstructive syndrome (COPD and asthma) in particular. Few studies have assessed the impact of house construction and home environmental risk factors on CRD in general population of Ho Chi Minh city. This study is conducted to determine the difference in prevalence of CRDs among types of house.
Methods: 1561 people from 506 houses with aged 10 to 90 from 24 districts of Ho Chi Minh city, were enrolled in this cross-sectional study. Information on respiratory health, lung function, residential characteristics, and related CRD indoor environmental sources was obtained by a standard questionnaire and spirometry. Odds ratios (OR) and 95% confidence interval (95%CI) were estimated by multivariable logistic regression.
Results: Prevalence of general CRD is 41.9% (654/1561). It includes all types of CRD. There are 15.3% (11/654) patient has medical diagnosis. Asthma and COPD that is confirmed by obstructive syndrome (OS) is 5,3% (82/1561). Prevalence of CRD and prevalence of OS of rural house (49.5% and 9,9%) and rental house (50.1% and 6,7%) are higher than aparment and tube house. Type of house is a related factor of CRD (both CRD and OS group) (p<0.0001). The odds of CRD were higher for those who lived in rental house (OR=3.04; 95%; CI=1.78-5.21) and rural house (OR=1.68; 95%CI=1.11-2.52) than apartment. Tube house is equal in prevalence of CRD to apartment (OR=1.1; 95%CI=0.76-1.6). Related factors that are more popular in rural house are age, gender, present of pets, biomass usage and educational level. In rental house, flooded or wet wall, no air-conditioner present more frequently than other type of houses. Tube house has more pets and biomass usage than apartment.
Conclusion: House type was associated with a likelihood of chronic respiratory morbidity among Ho Chi Minh citizens. Rental house, rural house and those typically CRD related factors in there should be improved.
CHỈ ĐỊNH NÀO CHO ĐIỀU TRỊ DUY TRÌ COPD? LABA – LAMA HAY ICS
Trần Văn Ngọc (*)
Tóm tắt:
COPD là bệnh viêm mạn tính của đường hô hấp, đặc trưng bởi sự tắc nghẽn thông khí dai dẵng và thường tiến triển và kết hợp với tăng đáp ứng viêm mạn tính đường hô hấp và phổi với phần tử và khí độc hại. Sự tắc nghẽn đường thở chủ yếu do viêm xơ hoá, tăng tiết đàm và co thắt phế quản.
Quá trình viêm viêm trong COPD là viêm mạn tính và phức tạp do sự gia tăng các chất trung gian hoá ứng động bạch cầu đa nhân trung tín (IL8 và leukotriene B4) và cytokine tiền viêm (TNF alpha…). Đề kháng với corticoid trong COPD là do giảm HDAC2 (histone deacetylase 2), một chất có vai trò rất quan trọng trong việc gắn kết corticoid-thụ thể corticoid vào đơn vị histone trong nhân tế bào giúp ức chế tiến trình acetyl hoá dẫn đến ức chế sao chép sản xuất các chất gây viêm trong COPD.
Điều trị COPD chủ yếu là sử dụng các thuốc giãn phế quản một mình hay phối hợp như anticholinergic tác dụng kéo dài –LAMA và / hoặc kích thích beta 2 tác dụng kéo dài – LABA và hiện nay được xem như là điều trị đầu tay trong COPD tất cả các nhóm. Chúng đã chứng minh có sự cải thiện các chỉ số quan trọng như khó thở, tăng dung nạp gắng sức, chất lượng cuộc sống và giảm đợt cấp. ICS được chỉ định giới hạn trong COPD tăng bạch cầu ái toan, hội chứng ACOS hay bệnh nhân thuộc nhóm nguy cơ cao đợt cấp (nhiều hơn 1 đợt cấp hay 1 đợt cấp nhập viện) Corticoid hít và uống không được dùng đơn độc trong COPD.
WHAT IS THE INDICATION IN MAITENANCE THERAPY OF COPD? LABA-LAMA OR ICS
Tran Van Ngoc(*)
COPD, a chronic inflammation of the airways, is characterized by the persistent airflow limitation that is usually progressive and associated with the enhanced chronic inflammatory response in the airways and the lung to noxious particles or gases. The airflows limitation is caused by the inflammatory fibrosis, mucus hypersecretion and bronchial constriction.
The inflammation in COPD is the chronic complex inflammation that caused by the increase of neutrophil chemotactic mediators (IL 8 and Leukotriene B4) and proinflammatory factors (TNF anpha …). Resistance to corticoids in COPD is due to the decrease of HDAC2, an important molecule in the nuclear enzymes, and therefore leading to its decreased binding to the corticoid-corticoid receptor complex in the core histone and consequently associated to the decreased repression of transcription and enhanced inflammatory progress in COPD.
The long acting anticholinergics (LAMA) as monotherapy or combination with long acting beta 2 (LABA) is currently recommended as the first line therapy in COPD at all groups. In many clinical trials they showed the improvement of dyspnea, exercise endurance time, the quality of life and the rate of exacerbations. ICS is indicated in neutrophilia COPD, ACOS or in high risk group of exacerbation (> 1 exacerbation/year or 1 hospitalized exacerbation) and it must be not used as monotherapy in COPD.
TÀI LIỆU THAM KHẢO:
1. From the Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease, Global Initiative for Chronic Obstructive Lung Disease (GOLD) 2015, 2016. Available from: http://www.goldcopd.org.
2. Tashkin DP, Celli B, Senn S, Burkhart D, Kesten S, Menjoge S, Decramer M, for the UPLIFT study investigators: A 4-year trial of tiotropium in chronic obstructive pulmonary disease. N Engl J Med 2008; 359:1543–54.
3. Brusasco V, Hodder R, Miravitlles M, Korducki L, Towse L, Kesten S. Health outcomes following treatment for six months with once daily tiotropium compared with twice daily salmeterol in patients with COPD. Thorax. 2003; 58:399-404.
4. Casaburi R, Kukafka D, Cooper CB, Witek TJ Jr, Kesten S. Improvement in exercise tolerance with the combination of tiotropium and pulmonary rehabilitation in patients with COPD. Chest. 2005; 127:809-817.
5. Tashkin DP, Celli B, Senn S, et al. A 4-year trial of tiotropium in chronic obstructive pulmonary disease. N Engl J Med. 2008; 359:1543-1554.
6. Anzueto A, Miravitlles M. Efficacy of tiotropium in the prevention of exacerbations of COPD. Ther Adv Respir Dis. 2009; 3:103-111.
7. Rodrigo GJ, Castro-Rodriguez JA, Nannini LJ, Plaza Moral V, Schiavi EA. Tiotropium and risk for fatal and nonfatal cardiovascular events in patients with chronic obstructive pulmonary disease: systematic review with meta-analysis. Respir Med. 2009; 103:1421-1429.
8. Jones PW, Rennard SI, Agusti A, et al. Efficacy and safety of once-daily aclidinium in chronic obstructive pulmonary disease. Respir Res. 2011; 12:55
9. Beeh KM, Singh D, Di Scala L, Drollmann A. Once-daily NVA237 improves exercise tolerance from the first dose in patients with COPD: the GLOW3 trial. Int J Chron Obstruct Pulmon Dis. 2012; 7:503-513.
10. Bourbeau J, Christodoulopoulos P, Maltais F, et al. Effect of salmeterol/fluticasone propionate on airway inflammation in COPD: a randomised controlled trial. Thorax. 2007; 62:938-943.
11. Perng DW, Tao CW, Su KC, Tsai CC, Liu LY, Lee YC. Anti-inflammatory effects of salmeterol/fluticasone, tiotropium/fluticasone or tiotropium in COPD. Eur Respir J. 2009; 33:778-784.
12. Rabe KF, Timmer W, Sagkriotis A, Viel K. Comparison of a combination of tiotropium plus formoterol to salmeterol plus fluticasone in moderate COPD. Chest. 2008; 134:255-262.
13. Welte T, Miravitlles M, Hernandez P, et al. Efficacy and tolerability of budesonide/formoterol added to tiotropium in patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med. 2009; 180:741-750.
14. Aaron SD, Vandemheen KL, Fergusson D, et al. Tiotropium in combination with placebo, salmeterol, or fluticasone-salmeterol for treatment of chronic obstructive pulmonary disease: a randomized trial. Ann Intern Med. 2007; 146:545-555.
15. Kazuhiro Ito, Misako Ito, W. Mark Elliott, et als. Decreased Histone Deacetylase Activity in Chronic Obstructive Pulmonary Disease. The new england journal of medicine; May 12, 2005
(*) Giảng viên chính, PCN BM Nội, Trưởng khoa Hô hấp BVCR; Chủ tịch Hội Hô hấp TP HCM; Phó Chủ tịch Hội Lao và Bệnh phổi VN.
CẬP NHẬT VAI TRÒ CỦA CT ĐỊNH LƯỢNG TRONG COPD
TS. BS. Nguyễn Văn Thọ (*)
CT ngực được dùng để đánh giá những bất thường cấu trúc phổi trong COPD. Những bất thường này bao gồm khí phế thũng, bẫy khí, dầy thành phế quản, giãn phế quản, v.v. Thông thường, bác sĩ quan sát bằng mắt thường để nhận dạng và ước chừng mức độ bất thường. Tuy nhiên, cách đánh giá truyền thống này không thống nhất giữa các bác sĩ khác nhau hoặc giữa các lần khác nhau của cùng một bác sĩ. CT định lượng—phương pháp đánh giá CT khách quan dựa trên phần mềm máy tính—được phát triển để bổ sung cách đánh giá truyền thống. Bằng cách sử dụng phần mềm xử lý hình ảnh CT, những bất thường cấu trúc phổi có thể được đo lường khách quan và tin cậy. CT định lượng cung cấp các chỉ số sau: mức độ khí phế thũng (đại diện cho phá hủy nhu mô phổi), mức độ bẫy khí (đại diện cho tắc nghẽn đường dẫn khí nhỏ), kích thước phế quản lớn (đại diện cho tái cấu trúc đường dẫn khí). CT được dùng để bổ sung các xét nghiệm thường quy khác để làm sáng tỏ mối quan hệ cấu trúc-chức năng và để khảo sát kiểu hình COPD. Vì các chỉ số CT định lượng liên quan có ý nghĩa thống kê với các kết cục có ý nghĩa lâm sàng (triệu chứng lâm sàng, đợt cấp, nhập viện, tiến triển bệnh, và tử vong), các chỉ số này đã được dùng như các dấu ấn sinh học trong các nghiên cứu lớn đang diễn ra để nghiên cứu về sinh bệnh học, điều trị, và di truyền học của COPD. Trong khi CT chưa được khuyến cáo như là một thành phần trong việc đánh giá thường quy COPD, việc CT ngày càng được sử dụng rộng rãi cho mục đích khác đòi hỏi bác sĩ lâm sàng biết cách tận dụng các dữ liệu CT có sẵn, từ đó bổ sung cho việc đánh giá COPD toàn diện hơn. Bài trình bày này sẽ điểm qua những phát hiện quan trọng, tiềm năng áp dụng, và các thách thức chính của CT định lượng trong COPD.
(*) Bộ môn Lao và Bệnh phổi, Đại Học Y Dược TP.HCM
UPDATES ON QUANTITATIVE COMPUTED TOMOGRAPHY IN CHRONIC OBSTRUCTIVE PULMONARY DISEASE
Nguyen Van Tho, MD, PhD
Department of Tuberculosis and Lung Diseases
University of Medicine and Pharmacy at Ho Chi Minh City
Computed tomography (CT) has been used to evaluate pulmonary structural changes in chronic obstructive pulmonary disease (COPD). These changes include emphysema, air-trapping, bronchial wall thickening, bronchiectasis, etc. Traditionally, physicians evaluate these changes visually by identifying the abnormality and estimating the severity. However, the traditional method is subject to intra-observer and inter-observer variation. Quantitative CT—a computer-based method for objective evaluation of CT datasets—has been developed to complement the traditional method. By using CT image processing software, these structural changes can be measured objectively and robustly. Some measurements derived from the quantitative CT include the extent of emphysema (a surrogate for parenchymal destruction), the severity of air-trapping (for small-airway obstruction), and large-airway dimensions (for airway remodeling). Quantitative CT has been used to complement routine tests to shed light on the lung structure-function relation and to characterize COPD phenotypes. Because the CT measurements are significantly associated with clinically relevant outcomes (clinical symptoms, exacerbations, hospitalizations, disease progression, and mortality), they have been used as biomarkers in ongoing large cohorts to investigate the pathogenesis, therapeutics, and genetics of COPD. While qualitative CT is not currently recommended as part of the routine evaluation for COPD, the expanding use of CT now demands that clinicians understand how to treat relevant information that becomes available, which may complement to the more comprehensive evaluation of COPD. This presentation will highlight some important findings, potential applications, and major challenges of quantitative CT in COPD.


PHỤC HỒI CHỨC NĂNG HÔ HẤP Ở BỆNH NHÂN COPD – THỰC TẾ TẠI VIỆT NAM
Đỗ thị Tường Oanh(*)
TÓM TẮT:
Chương trình phục hồi chức năng hô hấp (PHCNHH), dựa trên nhiều thử nghiệm lâm sàng ngẫu nhiên có đối chứng với phương pháp nghiên cứu được thiết kế chặt chẽ, đã được chứng minh mang lại sự cải thiện lâm sàng đáng kể ở bệnh nhân mắc bệnh phổi tắc nghẽn mạn tính (BPTNMT). Những nguyên tắc chủ yếu của PHCNHH đã được chấp nhận rộng rãi và được áp dụng không bàn cãi ở nhiều cơ sở y tế trên thế giới. Chương trình PHCNHH đem lại những lợi ích như cải thiện khả năng gắng sức, giảm bớt mức độ khó thở, cải thiện chất lượng cuộc sống, giảm bớt số lần nhập viện và số ngày nằm viện, giảm bớt lo âu và trầm cảm có liên quan đến BPTNMT với các bằng chứng loại A.
Chương trình PHCNHH là chương trình đa thành phần, trong đó tập vận động là thành phần cốt lõi bao gồm hai cách tập là tăng sức bền và tăng sức cơ; với các hình thức tập vận động chi dưới, vận động chi trên và vận động cơ hô hấp. Ngoài ra giáo dục sức khỏe, tham vấn và can thiệp dinh dưỡng và hỗ trợ tâm lý tâm thần kinh là những thành phần cần thiết giúp bổ sung và hoàn chỉnh chương trình. Các chương trình tập cho bệnh nhân ngoại trú bao gồm ít nhất 20 buổi tập hay kéo dài 6 – 8 tuần. Người bệnh nên được khuyến khích tập ít nhất 3 lần mỗi tuần, mỗi buổi tập kéo dài ít nhất 30 phút và nên có giám sát để đạt được hiệu quả tối ưu. Đối với những bệnh nhân không đạt được mức tập luyện này nên bố trí những khoảng nghỉ ngắn xen kẻ trong buổi tập.
Chương trình PHCNHH đã được công nhận là một trong những điểm quan trong của điều trị và quản lý BPTNMT. Các bằng chứng về sự cải thiện khả năng gắng sức, khó thở, chất lượng cuộc sống khi áp dụng chương trình PHCNHH tốt hơn so với các biện pháp điều trị khác. Tuy nhiên, các nghiên cứu về PHCNHH cần được tiếp tục tiến hành nhằm tối ưu hóa hiệu quả của chương trình trên bệnh nhân BPTNMT và các nhóm bệnh nhân khác.
PULMONARY REHABILITATION FOR COPD PATIENTS – REALITY IN VIETNAM
Do thi Tuong Oanh
SUMMARY:
Pulmonary rehabilitation (PR), based on well – designed randomised controlled trials, has proved to significantly improve clinical outcomes in COPD patients. The PR principles haved been widely accepted and applied in many medical units all around the world. The PR program brings many benefits such as improving exercise capacity and health-related quality of life, reducing perceived intensity of breathlessness, the number of hospitalizations and days in the hospital and anxiety and depression associated with COPD with evidence A.
PR is a multicomponents program in which exercise training is the cornerstone component with two types of training (endurance training and strength/ resistance training) and consist of three exercises (lower extremity exercise, arm exercise and ventilatory muscle training). Besides, health education, nutritional consult and intervention, psychological consideration and support can fulfill and complete the program. The outpatient program consist of at least 20 sessions or 6 – 8 weeks. The patients should be encouraged to exercise three times per week with duration of at least 30 minutes per sessions and should be supervised to have optimal effects. The patients who are difficult to reach this degree of exercise can apply interval training.
PR program has been approved as an important part of COPD treatment and management. Evidences of improved exercise tolerance, breathlessness, quality of life when apply PR program are better than other therapeutic options. More researchs of pulmonary rehabilitation program should be done to optimize the effect of PR on COPD patients and other chronic lung diseases.
RERERENCES
1. American Thoracic Society, European Respiratory Society ATS/ERS statement on Pulmonary Rehabilitation – Am J Respir Crit Care Med Oct 15 2013 Vol 188, Iss. 8, pp e13–e64.
2. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease: Updated 2017. http://www.goldcopd.org
3. American College of Chest Physicians, American Association of Cardiovascular and Pulmonary Rehabilitation. Pulmonary rehabilitation: Joint ACCP/AACVPR evidence-based practice guidelines; Chest 2007;131;4S-42S
(*) Trưởng Khoa COPD BV Phạm Ngọc Thạch
PHÁT HIỆN SỚM BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (COPD): NÊN THỰC HIỆN NGAY TỪ ĐỢT CẤP LẦN ĐẦU.
TS.BS Nguyễn Văn Thành (*)
Tóm tắt:
Thực trạng chẩn đoán và quản lý COPD đang được xem như mới tiếp cận được phần nổi của khối băng chìm. Có nhiều nguyên nhân trong đó vấn đề phát hiện và chẩn đoán sớm là một yếu tố then chốt. Bài trình bày tổng quan này nhằm phân tích các bài viết, dữ liệu nghiên cứu về chẩn đoán, quản lý COPD, nhất là chẩn đoán sớm và quản lý ở cộng đồng từ đó đề xuất giải pháp. Một kế hoạch hành động và theo dõi ngay sau đợt cấp đầu tiên sẽ giúp tăng được tỷ lệ chẩn đoán để từ đó tăng hiệu quả quản lý và điều trị. Trong khi chờ các nghiên cứu đánh giá, với thực tế ở Việt Nam, cách tiếp cận như trên nên được xem là hợp lý, cụ thể và có tính thực hành hiện nay.
ABSTRACT: EARLY DETECTION OF CHRONIC OBSTRUCTIVE PULMONARY DISEASE (COPD): IT SHOULD BE DONE RIGHT AFTER THE FIRST ACUTE EXACERBATION
Nguyen Van Thanh
The current state of COPD diagnosis and management is being seen as reaching the tip of the iceberg. There are many causes for this situation in which the problem of early detection and diagnosis is a key factor. This review presentation aims to analyze the literature, research data on the diagnosis, management of COPD, especially early diagnosis and management in the community, and propose a solution. An action plan and follow-up monitoring right after the firts acute exacerbation will help increase diagnostic rates and so able to increase management and treatment effectiveness. While awaiting the evaluation for this, with the reality in Vietnam, this approach should be considered reasonable, concrete and practical at present.
(*) PCT Hội Lao và Bệnh phổi Việt Nam
E-mail: This email address is being protected from spambots. You need JavaScript enabled to view it.
GIẢI PHÁP QUẢN LÝ COPD: KẾT HỢP SỨC MẠNH CỦA HỘI CHUYÊN NGÀNH, HỆ THỐNG Y TẾ VÀ BẢO HIỂM Y TẾ
PGS. TS. BS. Nguyễn Viết Nhung
Giám đốc Bệnh viện Phổi Trung ương
Chủ tịch Hội Lao và bệnh Phổi Việt Nam
COPD là một bệnh mạn tính của phổi nhưng đồng thời kèm theo nhiều rối loạn toàn thân và bệnh lý phối hợp.
Chẩn đoán xác định COPD hiện nay thông thường tại bệnh viện chuyên khoa hoặc đa khoa tuyến tỉnh nơi có xét nghiệm hô hấp ký chuẩn, nhưng điều trị giai đoạn ổn định, lâu dài suốt đời thì rất nên ở cơ sở y tế tiện lợi nhất cho người bệnh với phác đồ chuẩn như ở trạm y tế xã phường, phòng khám quận huyện ... Tuy nhiên, với hệ thống y tế được phân cấp theo tuyến, bệnh viện theo hạng hiện nay có nhiều bất cập cho quản lý COPD cũng như các bệnh mạn tính khác, chăm sóc sức khỏe ban đầu, y tế cơ sở không sẵn có những phác đồ điều trị chuẩn hoặc không được chi trả bởi bảo hiểm y tế.
Một mặt bất cập từ các thầy thuốc chưa được cập nhật thường xuyên về chỉ định phác đồ điều trị chuẩn, về đánh giá tiên lượng vì vậy chất lượng điều trị không cao, không đáp ứng được yêu cầu của người bệnh, nhất là những người bệnh đã từng điều trị ở tuyến trên.
Một mặt khác, bất cập thuộc về cơ chế bảo hiểm y tế, vì sợ bị lạm dụng, vỡ quỹ ... nên đã có quy định ở tuyến chăm sóc sức khỏe ban đầu, y tế cơ sở chỉ có những danh mục thuốc thông thường, các kỹ thuật đơn giản dẫn đến người bệnh không được tiếp cận với điều trị chuẩn, hiệu quả thấp và mất lòng tin với y tế cơ sở, vượt tuyến, gây quá tải tuyến trên.
Bệnh viện Phổi Trung ương, Chương trình chống lao Quốc gia đã triển khai mô hình tiếp cận thực hành xử trí tốt bệnh hô hấp từ tuyến cơ sở, bao gồm lao, hen, COPD và viêm đường hô hấp goi tắt là PAL đã thu được nhiều kết quả khả quan.
Bản chất của mô hình này là chuẩn hóa kỹ thuật, lồng ghép quản lý nguồn lực, tiếp cận từ triệu chứng và lấy người bệnh làm trung tâm. Vì vậy, để mô hình hoạt động hiệu quả đòi hỏi phát triển hướng dẫn kỹ thuật, đào tạo nâng cao năng lực từ tuyến cơ sở có sự hỗ trợ chặt chẽ từ các tuyến trên và sự vào cuộc của bảo hiểm y tế để phác đồ chuẩn có ở tất cả các có sở y tế đã được chuẩn hóa kỹ thuật.
Đó chính là sự kết hợp sức mạnh của Hội chuyên ngành, Hệ thống Y tế và Bảo hiểm Y tế để COPD cũng như các bệnh mạn tính được quản lý tốt nhất tại Việt Nam.
COPD MANAGEMENT APPROACH: JOINT EFFORT OF PROFESIONAL SOCEITY, HEALTH CARE SYSTEM AND HEALTH INSSURANCE
A/prof. Nguyen Viet Nhung, MD., PhD.
Director, National Lung Hospital
President, VATLD
COPD is a chronic lung disease but commonly with disorders of the whole body system and comorbidities.
Diagnosis of COPD with standard spirometry measurements is currently made in specialized hospital or provincial general hospital, but stable COPD long term, whole life managements should be in convenient health facilities with standardized regimens such as communal health posts, district clinics … Anyway, there are many unmet needs in term of management of COPD and other chronic diseases with the health system decentralized by levels and hospitals categorized by classes. Primary health care at the root level there are not standard regimens available or not eligible for health insurance reimbursement.
One site, the unmet needs come from health care staff who is not regularly update with guidelines on diagnosis, treatment, evaluation and prognosis, therefore quality of care is not met people’s requirement, especially the patients who used to receive service from higher level hospitals.
Other hand, the unmet needs come from health insurance mechanism, due to protect the fund, avoiding over use so they issued regulation that at the root level there are only simple drugs, technics. Consequently, people can not access to standard health care services and low effective intervention and must go over levels and finally cause over loading at provincial and central hospitals.
The National Lung Hospital - National TB control Program has implemented the practical approach to lung health (PAL) initiative to manage respiratory diseases including TB, asthma, COPD and respiratory infection from the root level with quite good results.
The nature of PAL is that standardization of technical guideline, integration of management and resources with symptomatic, people centered approach. Therefore, the model need to develop a standard professional guideline and training, capacity building for staff at the root level with collaboration with higher levels and involvement of health insurance in order to make standard health care service available in every health care facilities.
So, there is strong need of a so called joint efforts of professional society, health system and health insurance in order to provide an optimal care for COPD and other chronic disease patients in Viet Nam.
LÀM THẾ NÀO ĐỂ PHÒNG NGỪA VÀ ĐIỀU TRỊ HIỆU QUẢ ĐỢT CẤP COPD
LÊ TIẾN DŨNG *
Tóm tắt: Chẩn đoán và điều trị Bệnh phổi tắc nghẽn mạn tính đã thay đổi. GOLD 2017 nhấn mạnh cá thể hóa điều trị bao gồm (xuống) thang điều trị. Kết hợp LABA/LAMA và sử dụng thích hợp ICS sẽ tối ưu hóa hơn mô hình chiến lược điều trị Bệnh phổi tắc nghẽn mạn tính ổn định. Các điều trị không dùng thuốc tiếp tục được mở rộng và đa dạng hóa các xu hướng chuyên biệt của Bệnh phổi tắc nghẽn mạn tính ổn định. Các nghiên cứu RCT cho thấy ở những bệnh nhân có nguy cơ thấp, dãn phế quản kép thì tốt hơn dãn phế quản đơn trị và ICS/LABA. Tuy nhiên, các nghiên cứu RCT không cho thấy một phản ánh thật sự trong điều trị ở khoa lâm sàng. Nhiều nghiên cứu (INSTEAD, OPTIMO, DACCORD, CRYSTAL…) cung cấp thông tin của chuyển đổi điều trị, ở cả nghiên cứu RCT và đời thật. Nhiều nghiên cứu cũng cho thấy eosinophil máu là chỉ điểm hiệu quả trực tiếp với việc giảm đợt cấp khi sử dụng ICS. Các nghiên cứu này cũng cho thấy bệnh nhân Bệnh phổi tắc nghẽn mạn tính sẽ hưởng lợi với điều trị ICS/LABA gồm những bệnh nhân có nhiều cơn cấp, có kiểu hình hen, ACO, viêm Th2 với eosinophil trội.
Từ khóa: Bệnh phổi tắc nghẽn mạn tính, GOLD, LABA/LAMA, ICS/LABA
HOW TO EFFECTIVE PREVENTION AND TREATMENT OF ACUTE EXACERBATION COPD?
LE TIEN DUNG
Abstract: Diagnosis and treatment of COPD are changing. The GOLD 2017 assessment scheme promotes individualisation of treatment including (de-)escalation of therapy. LABA/LAMA combinations and the appropriate use of ICS will prompt futher refinement of treatment paradigms for stable COPD. Non-pharmalogical treatments continue to expant and diversity at specific aspects of chronic stable COPD. RCTs indicate that in low-risk patients, dual bronchodilation is superior to bronchodilator monotherapy and ICS/LABA. However, RCTs do not provide a true reflection of treatment in a clinical setting. Several trials (INSTEAD, OPTIMO, DACCORD, CRYSTAL…) provide information on switching treatment, in both RCT and real-world settings. A lot of trials prove blood eosinophils directed potential marker of exacerbation reduction with ICS. They also show COPD patients be benefit with ICS/LABA including having many exacerbations and having asthmatic phenotype, ACO, Th2 inflammation eosinophil predominant.
Keywords: COPD, GOLD, LABA/LAMA, ICS/LABA
* PGS TS, Trưởng khoa hô hấp, Bệnh viện Đại học Y Dược TP HCM
PHỤC HỒI CHỨC NĂNG HÔ HẤP VÀ BPCO (COPD)
Gerard P. BODY MD
rance, 51000 Châlons en Champagne
This email address is being protected from spambots. You need JavaScript enabled to view it.
Giới thiệu:
Trong viêm phế quản mãn tính (BPCO hay COPD), giống như các nguyên nhân khác của khó thở mãn tính, việc không hoạt động của các cơ hô hấp sẽ thúc đẩy sự thay đổi tình trạng các cơ bằng cách làm giảm Mitochondries, các men chuyển hóa năng lượng, mao mạch trong các cơ hô hấp. Việc làm trầm trọng thêm sự khó thở do nguyên nhân ngoại biên sẽ kèm theo sự lo âu, trầm cảm và giảm đi chất lượng của đời sống xã hội bệnh nhân. Hiện tượng không hoạt động của cơ hô hấp xuất hiện rất sớm trong bệnh sử của BPCO (COPD), ngay từ giai đoạn 1.
Nền tảng của việc phục hồi chức năng hô hấp:
Phục hồi chức năng hô hấp là một chương trình chăm sóc bệnh nhân bao gồm: luyện tập thể lực và giáo dục trị liệu, trong đó có sự tham gia của sự chăm sóc về tâm lý, theo dõi về dinh dưỡng, chăm sóc về mặt xã hội, bởi các nhân viên y tế, bác sĩ hay các nhân viên khác không phải là bác sĩ. Sự phối hợp các hoạt động chăm sóc bệnh nhân được bảo đảm bởi một nhóm nhân viên y tế làm việc quanh bác sĩ chuyên khoa phổi hay bác sĩ về phục hồi chức năng được đào tạo đặc biệt. Sự phân tích tổng hợp về các công trình nghiên cứu COCHRANE Library từ năm 1992 đã đủ để khẳng định nhận định này. Việc phục hồi chức năng hô hấp không làm thay đổi chức năng hô hấp (rối loạn tắc nghẽn không thể hồi phục được) nhưng sẽ làm bệnh nhân đỡ khó thở hơn, đi lại tốt hơn và nhất là chất lượng cuộc sống của bệnh nhân tốt hơn. Việc phục hồi chức năng khi chăm sóc trực tiếp sẽ hiệu quả về mặt kinh tế. Đó là sự hiệu quả trên chỉ số về tuổi thọ dựa trên chất lượng cuộc sống (quality-adjusted life year).
Thông tin hiện tại về phục hồi chức năng hô hấp:
Phần trình bày sẽ tóm lượt một vài vấn để thực tế về việc kích thích điện tử thần kinh cơ và chăm sóc đối với triệu chứng khó thở, hỗ trợ dinh dưỡng, lên chương trình cụ thể cho từng bệnh nhân, luyện tập cơ hô hấp. Việc chọn lựa cách thức đánh giá sẽ được đề cập tới (kiểm tra về việc đi bộ 6 phút, chỉ số chất lượng sống)
Cụ thể, chúng tôi sẽ trình bày ngắn gọn chương trình của chúng tôi về phục hồi chức năng hô hấp, đánh giá ban đầu, bao gồm việc đánh giá chức năng tim phổi (VO2max) và chẩn đoán về việc giáo dục, phương pháp, đội ngũ làm việc, theo dõi và lượng giá kết quả.
Tóm lượt:
- Phục hồi chức năng hô hấp được chỉ định cho các bệnh nhân BPCO (COPD) có biểu hiện khó thở
- Chương trình làm việc phối hợp nhiều chuyên khoa
- Chương trình phục hồi chức năng được cân nhắc kỹ lưỡng và thích ứng với điều kiện địa phương (nhân viên y tế, trang thiết bị, nền tảng văn hóa)
- Chương trình được thiết lập cho từng bệnh nhân dựa trên cơ sở đánh giá về y khoa và chẩn đoán về giáo dục sức khỏe.
Tài liệu tham khảo:
- Lacasse Y, Cates C J, McCarthy B, Welsh E J. Editorial: This Cochrane Review is closed: deciding what constitutes enough research and where next for pulmonary rehabilitation in COPD. 18 November 2015http://www.cochranelibrary.com/editorial/10.1002/14651858.ED000107
- McCarthy B, Casey D, Devane D, Murphy K, Murphy E, Lacasse Y. Pulmonary rehabilitation for chronic obstructive pulmonary disease. 24 February 2015. http://www.cochrane.org/CD003793/AIRWAYS_pulmonary-rehabilitation-for-chronic-obstructive-pulmonary-disease
- Prefaut C, Ninot G. La Réhabilitation du Malade Respiratoire Chronique. Masson ed. Paris, 2009.
RESPIRATORY REHABILITATION AND COPD
Gerard P. BODY, MD
France, 51000 Châlons en Champagne
This email address is being protected from spambots. You need JavaScript enabled to view it.
Background
In COPD, as in other causes of chronic dyspnea, inactivity favors deconditioning with depletion of muscles into mitochondria, energetic metabolism enzymes, and blood capillaries. This aggravation of dyspnea, of peripheral origin, is accompanied by anxiety, depression and a reduction in social life. This inactivity appears very early in the history of COPD, from stage 1.
Respiratory rehabilitation is a program of care including: physical training and therapeutic education, taking into account the psychological component, nutritional monitoring, the social component, by health professionals, physicians and non-physicians. Co-ordination of care is provided by a restricted group around a specifically trained pneumologist or rehabilitation physician. The COCHRANE Library meta-analyzes since 1992 are sufficiently conclusive. The rehabilitation does not modify the respiratory function (irreversible obstruction) but improves the dyspnea, the test of walk and especially the quality of life. Rehabilitation is economically effective in direct care. It is effective on the quality-adjusted life year index of life expectancy.
Respiratory Rehabilitation News
The presentation summarizes some current questions on neuromuscular electrostimulation, management of dyspnea, nutritional support, personalization of programs, and training of respiratory muscles. The choice of assessment methods is discussed (6-minute walking test, quality of life scores).
As an example, we briefly present our respiratory rehabilitation programs: initial assessment, including cardiorespiratory effort test (VO2max) and educational diagnosis, methods, team, follow-up and an overview of the results.
In summary
- Respiratory rehabilitation is indicated for COPD patients with dyspnea.
- The program is multidisciplinary
- The Rehabilitation program is well thought out and adapted to local conditions (health actors, equipment, culture)
- The program is personalized on the basis of the medical assessment and the educational diagnosis.
Bibliography
- Lacasse Y, Cates C J, McCarthy B, Welsh E J. Editorial: This Cochrane Review is closed: deciding what constitutes enough research and where next for pulmonary rehabilitation in COPD. 18 November 2015http://www.cochranelibrary.com/editorial/10.1002/14651858.ED000107
- McCarthy B, Casey D, Devane D, Murphy K, Murphy E, Lacasse Y. Pulmonary rehabilitation for chronic obstructive pulmonary disease. 24 February 2015. http://www.cochrane.org/CD003793/AIRWAYS_pulmonary-rehabilitation-for-chronic-obstructive-pulmonary-disease
- Prefaut C, Ninot G. La Réhabilitation du Malade Respiratoire Chronique. Masson ed. Paris, 2009.
CÁC CA LÂM SÀNG BỆNH PHỔI TẮC NGHẼN MẠN TÍNH
TS.BS. Lê Thượng Vũ
Năm 2012, bệnh phổi tắc nghẽn mạn tính trở thành nguyên nhân tử vong thứ ba trên thế giới. Tần suất mắc cao và việc tử suất chưa được cải thiện nhờ điều trị giải thích lý do bệnh góp phần vào tử vong cao khắp thế giới. Xu hướng tiếp cận chẩn đoán bệnh phổi tắc nghẽn mạn tính năm 2017 tập trung vào chẩn đoán sớm và chính xác bệnh sử dụng CT scan và hô hấp ký, cũng như chẩn đoán những bệnh đồng mắc góp phần quan trọng vào tử suất và tật bệnh. Điều trị theo GOLD nhấn mạnh trị liệu thuốc với dãn phế quản là điều trị trung tâm bên cạnh đó tiếp tục khẳng định nhu cầu điều trị toàn diện hô hấp, tim mạch, tâm thần… cũng như tích hợp phục hồi chức năng hô hấp với vận động liệu pháp, giáo dục và dinh dưỡng. Các ca lâm sàng từ thực tế lâm sàng trong và ngoài nước sẽ giúp minh họa sinh động các vấn đề chẩn đoán và điều trị bệnh từ giai đoạn ổn định đến trong đợt cấp.
CASE REPORTS OF CHRONIC OBSTRUCTIVE PULMONARY DISEASE
Le Thuong Vu, M.D., Ph.D.
In 2012, chronic obstructive pulmonary disease (COPD) becomes the third leading cause of death in the world. High prevalence and the fact that mortality was still unable to improve by treatment could explain the high contribution of the disease to cause death worldwide. Trends in COPD diagnosis of 2017 focus on early and accurate diagnosis using CT scan and spirometry, as well as diagnosis of co-morbidities that contribute importantly to mortality and morbidity. In treatment, GOLD recommended drug therapy with bronchodilator as the central treatment besides continuing to affirm the need for comprehensive respiratory, cardiovascular, psychiatric treatment... as well as integrated respiratory rehabilitation with exercise, education and nutrition. Clinical cases from both domestic and international clinical practice will help illustrate the diagnostic and therapeutic issues of the disease from stable to acute exacerbation.
References
- Phạm Thị Ngọc Ai, Bùi Thu Huệ, Phạm Văn Dũng, Vũ Vân Thanh. VẬT LÝ TRỊ LIỆU CHO BỆNH NHÂN BỆNH PHỔI TẮC NGHẼN MÃN TÍNH (COPD). Y học TP HCM 2005 - Tập 9 - Số 1. Trang 41.
2. Huỳnh Thị Hồng Loan, Lê Thị Huyền Trang, Lê thị Tuyết Lan. LƯỢNG GIÁ VIỆC ÁP DỤNG "CHIẾN LƯỢC XỬ TRI SUYỄN TOÀN CẦU VÀ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH" CHO CỘNG ĐỒNG NGƯỜI DÂN QUẬN PHÚ NHUẬN TP, HỒ CHÍ MINH. Y HỌC THÀNH PHỐ HỒ CHÍ MINH 2008 - Tập 12 - Số 1: 100
3. GOLD 2017. http://goldcopd.org/wp-content/uploads/2016/12/wms-GOLD-2017-Pocket-Guide-1.pdf
4. Nguyễn Quang Minh, Lê Thị Kim Nhung. ĐÁNH GIÁ TÌNH TRẠNG DINH DƯỠNG CỦA BỆNH NHÂN COPD NGƯỜI LỚN TUỔI TẠI BỆNH VIỆN THỐNG NHẤT. Y học TP HCM 2011 - Tập 15 - Số 2. Trang 76.
5. Trần Văn Ngọc, Trần Ngọc Thái Hòa. VAI TRÒ NT-PROBNP (N-TERMINAL PRO B TYPE NATRIURETIC PEPTIDE) TRONG CHẨN ĐOÁN KHÓ THỞ CẤP. Y học TP HCM 2011 Tập:15 Số:1 Chuyên đề:Nội Khoa Trang:324
6. Trần Văn Ngọc. Tổng quan đợt cấp COPD. Y Học TP Hồ Chí Minh 2011;15(phụ bản số 1, chuyên đề hội nghị khoa học ĐHYD):56-64.
7. Trần Văn Ngọc. CÁC YẾU TỐ NGUY CƠ TỬ VONG CỦA ĐỢT CẤP COPD. Y học TP HCM 2011 - Tập 15 - Số 4. Trang 457
8. Bùi Xuân Phúc. SỬ DỤNG THÔNG KHÍ HAI MỨC ÁP LỰC DƯƠNG KHÔNG XÂM LẤN TRONG ÐIỀU TRỊ SUY HÔ HẤP CẤP. Y học TP HCM 2001 - Tập 5 - Số 2. Trang 46.
9. Nguyễn Văn Thọ(1), Hoàng Sĩ Mai(2), Nguyễn Thị Phương Thảo(3), Nguyễn Thị Tuyết Dung(4), Lê Thị Tuyết Lan(5). ÁP DỤNG CHIẾN LƯỢC TOÀN CẦU VỀ HEN (GINA) VÀ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (GOLD) TẠI TUYẾN QUẬN-HUYỆN CỦA THÀNH PHỐ HỒ CHÍ MINH. Y học TP HCM 2010 - Tập 14 - Số 1. Trang 21
10. Nguyễn Văn Trí(1), Nguyễn Trường Chinh(2). KHẢO SÁT HUYẾT KHỐI TĨNH MẠCH SÂU Ở BỆNH NHÂN ĐỢT CẤP BỆNH PHỔI TẮC NGHẼN MÃN TÍNH BẰNG SIÊU ÂM MÀU DUPLEX. Y học TP HCM 2010 - Tập 14 - Số 1. Trang 104
- Lê Thượng Vũ, Nguyễn thị Tố Như. Khảo sát lọan nhịp trong đợt cấp bệnh phổi tắc nghẽn mãn tính bằng điện tâm đồ lưu động [Examine arrhythmias in acute exarcebation of chronic obstructive pulmonary disease by ambulatory electrocardiography (Holter monitoring)]. Y HỌC THÀNH PHỐ HỒ CHÍ MINH 2000, Tập 4 Số 2 Trang 103.
- Lê Thượng Vũ. Rối lọan điện giải kiềm toan trên bệnh nhân đợt cấp bệnh phổi tắc nghẽn mãn tính. [Electrolyte and acid-base imbalances in acute exarcebation of chronic obstructive pulmonary disease] Y HỌC THÀNH PHỐ HỒ CHÍ MINH 2001, Tập 5, Phụ bản số 4 Trang 47
NHỮNG GIẢI NOBEL TRONG THỰC HÀNH HÔ HẤP
Đinh Xuân Anh Tuấn
Khoa Sinh Lý lâm sàng – Thăm dò chức năng hô hấp và tim mạch.
Bệnh viện Cochin, Đại học Paris Descartes
This email address is being protected from spambots. You need JavaScript enabled to view it.
Chúng ta đều nhận thức được sự liên kết không thể tách rời giữa thực hành y khoa và những tiến bộ khoa học. Nếu khoảng thời gian giữa những khám phá sinh học và ứng dụng của chúng trong y khoa thường phải rất dài, khoảng cách này đôi khi có thể được rút ngắn đáng kể qua các dự án nghiên cứu gọi là "tịnh tiến", từ khoa học cơ bản đến giường bệnh. Chúng tôi đề nghị vào đây để xem qua những khám phá sinh học chính được trao giải Nobel và các ứng dụng của chúng trong lĩnh vực hô hấp.
Sự suy thoái tế bào là một cơ chế sinh học phổ biến của sự lão hóa của tế bào được biết đến trong hơn một nửa thế kỷ nay. Trên nhiều khía cạnh, COPD tương tự như một hiện tượng lão hóa bị thúc đẩy nhanh của mô phổi. COPD có thể là kết quả của hai tình huống bất lợi: (a) một cơ địa di truyền định sẵn dễ dẫn đến lão hóa phổi bị thúc đẩy nhanh và (b) áp lực môi trường (ví dụ, khói thuốc lá). Nhiều lập luận ủng hộ giả thuyết này đặc biệt thể hiện mối liên hệ giữa sự rút ngắn telomere và sự khởi đầu của COPD ở người hút thuốc. Đặc biệt, sự rút ngắn của telomere có thể đo được thông qua các nhiễm sắc thể trích từ các bạch cầu trong máu ngoại vi. Tốc độ rút ngắn của telomere tỷ lệ thuận trực tiếp với tốc độ suy giảm chức năng phổi khi mà telomere ngắn có liên quan với sự suy giảm chất lượng cuộc sống, với nguy cơ cao của các đợt kịch phát và nguy cơ tử vong cao ở những bệnh nhân COPD.
Tự thực bào (autophagy) phản ánh một khả năng đặc biệt của các tế bào nhân chuẩn (eukaryotic) là tự loại bỏ một số thành phần của chính mình bởi quá trình tiêu hóa enzyme. Vai trò của tự thực bào trong miễn dịch, dựa trên cơ sở tập hợp các bằng chứng thực nghiệm. Hiện tượng tự thực bào tham gia vào việc phòng vệ bẩm sinh của cơ thể bằng cách loại bỏ một vài mầm bệnh nhất định, một quá trình tế bào được biết đến với tên gọi là "xenophagy". Gia đình Toll-like receptor, các protein màng hoạt hóa bởi kháng nguyên vi khuẩn, kích thích sự thực bào.
Nghiên cứu cơ bản thường bị xem là không có kết nối với thực tế y học lâm sàng. Tuy nhiên, tất cả chúng ta nhất trí nhận ra tầm quan trọng của sự hiểu biết tốt hơn về cơ chế sinh học sẽ giúp cho việc chăm sóc cho bệnh nhân và bệnh tật của họ được tốt hơn. Những bác sĩ nghiên cứu viên, những người mà có thể làm tròn vai trò người chuyển giao kiến thức hay người chuyển đổi tri thức, có một vai trò rất quan trọng trong bối cảnh này.
NOBEL PRIZES FROM DISCOVERIES TO CLINICAL APPLICATIONS IN RESPIRATORY MEDICINE
Anh Tuan DINH-XUAN
Cochin University Hospital, Paris, France
Nobel prizes in physiology and medicine are not only the most prestigious awards for basic scientists and clinicians worldwide, they are the reflection of seminal works leading to important breakthroughs that will eventually change medical knowledge and the ways we treat patients. Yet not all Nobel prizes have clear cut implications in Respiratory fields. Here we review in detail some of the basic mechanisms whose pioneering discovers have recently been awarded by a Nobel Prize that nowadays have found clinical applications in the respiratory field. These include the role of programmed cell death or apoptosis (2002 Nobel Prize) [1-3] telomeres and telomerases (2009 Nobel Prize) [4-6], and autophagy (2016 Nobel Prize) [7-9]. We will also discuss basic mechanism not yet awarded by a Nobel prize but that might eventually leading to one in a near future, namely the microbiome in respiratory disease [10].
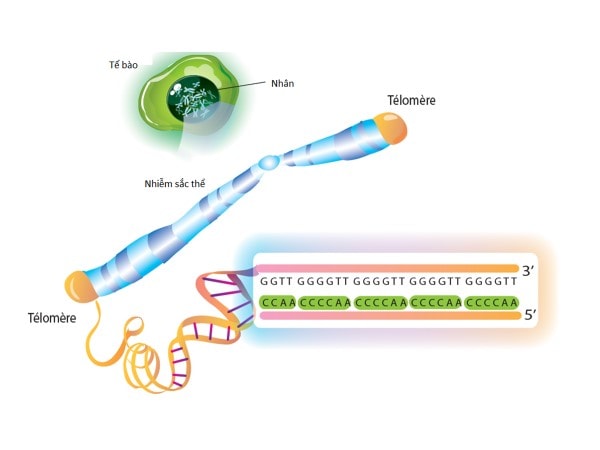
Figure 1. Structure des télomères
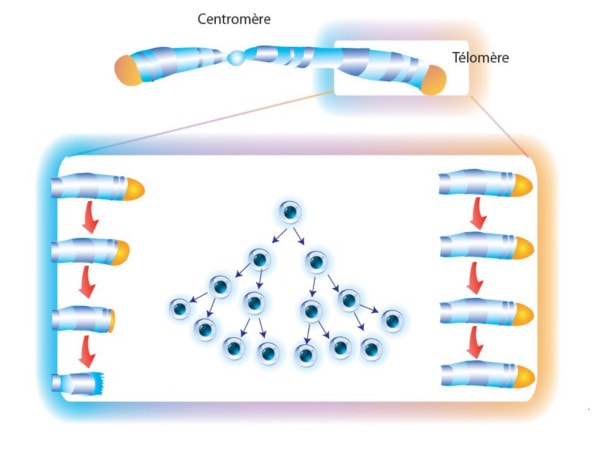
Figure 2. Longueur des télomères après chaque division cellulaire.
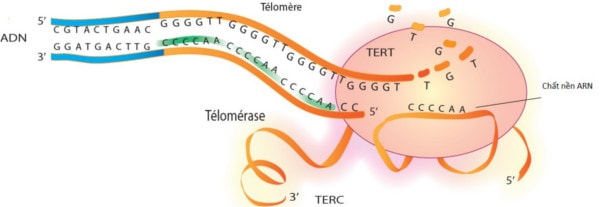
Figure 3. Structure et fonction de la telomerase
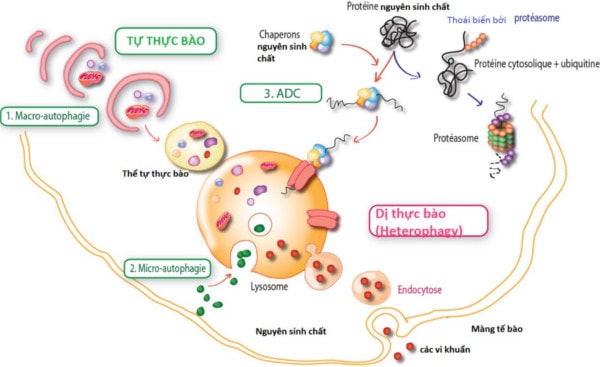
Figure 4. Les trois formes d’autophagie : (1) macro-autophagie, (2) micro-autophagie et (3) autophagie dépendante des molécules chaperon (ADC).
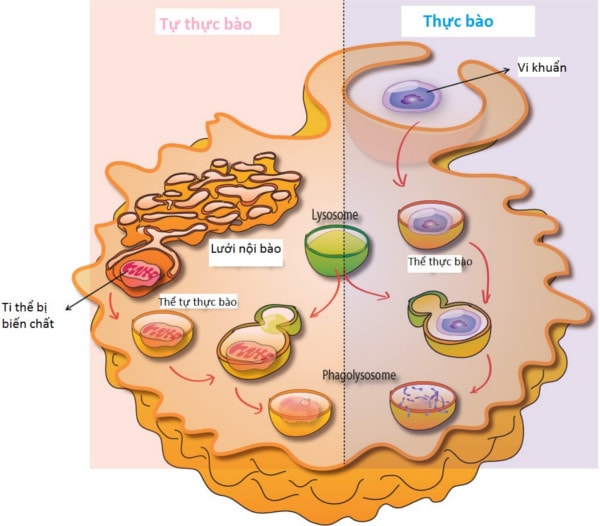
Figure 5. Rôle du lysosome dans la phagocytose et l’autophagie.
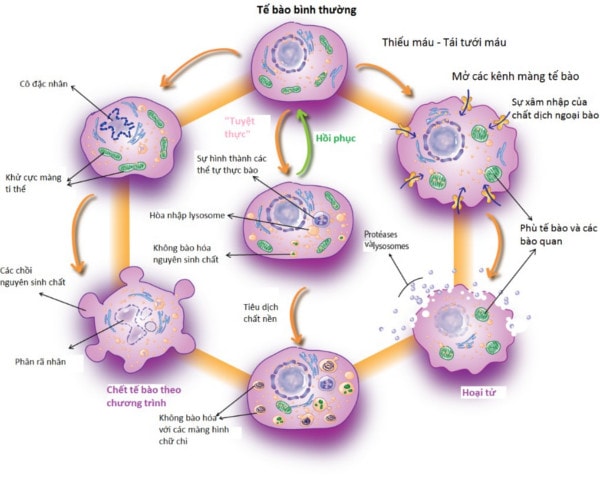
Figure 6. Les trois types de mort cellulaire: (1) apoptose, (2) mort autophagique, (3) nécrose.
References
1. https://www.nobelprize.org/nobel_prizes/medicine/laureates/2002/
2. Kasahara Y, Tuder RM, Taraseviciene-Stewart L, Le Cras TD, Abman S, Hirth PK, Waltenberger J, Voelkel NF. Inhibition of VEGF receptors causes lung cell apoptosis and emphysema. J Clin Invest 2000; 106: 1311-9.
3. Sethi T, Rintoul RC, Moore SM, MacKinnon AC, Salter D, Choo C, Chilvers ER, Dransfield I, Donnelly SC, Strieter R, Haslett C. Extracellular matrix proteins protect small cell lung cancer cells against apoptosis: a mechanism for small cell lung cancer growth and drug resistance in vivo. Nat Med 1999; 5: 662-8.
4. https://www.nobelprize.org/nobel_prizes/medicine/laureates/2009/
5. Jang JS, Choi YY, Lee WK, Choi JE, Cha SI, Kim YJ, Kim CH, Kam S, Jung TH, Park JY. Telomere length and the risk of lung cancer. Cancer Sci 2008; 99: 1385-9.
6. Alder JK, Chen JJ, Lancaster L, Danoff S, Su SC, Cogan JD, Vulto I, Xie M, Qi X, Tuder RM, Phillips JA 3rd, Lansdorp PM, Loyd JE, Armanios MY. Short telomeres are a risk factor for idiopathic pulmonary fibrosis. Proc Natl Acad Sci USA 2008; 105: 13051-6.
7. https://www.nobelprize.org/nobel_prizes/medicine/laureates/2016/
8. Rao S, Tortola L, Perlot T, Wirnsberger G, Novatchkova M, Nitsch R, Sykacek P, Frank L, Schramek D, Komnenovic V, Sigl V, Aumayr K, Schmauss G, Fellner N, Handschuh S, Glösmann M, Pasierbek P, Schlederer M, Resch GP, Ma Y, Yang H, Popper H, Kenner L, Kroemer G, Penninger JM. A dual role for autophagy in a murine model of lung cancer. Nat Commun 2014; 5: 3056.
9. Patel AS, Lin L, Geyer A, Haspel JA, An CH, Cao J, Rosas IO, Morse D. Autophagy in idiopathic pulmonary fibrosis. PLoS One 2012; 7: e41394.
10. Dickson RP, Erb-Downward JR, Martinez FJ, Huffnagle GB.The Microbiome and the Respiratory Tract. Annu Rev Physiol 2016; 78: 481-504.
KINH TẾ TRONG QUẢN LÝ COPD
PGS TS BS Lê Thị Tuyết Lan
COPD đã vượt lên tử vong hàng thứ 3 trước dự đoán.
Gánh nặng xã hội của COPD tính bằng chỉ số DALY ở năm 2020 sẽ đứng thứ 5.
Gánh nặng kinh tế của COPD chủ yếu là do đợt kịch phát, trong đó chi phí gián tiếp còn cao hơn chi phí trực tiếp đặc biệt đối với các nước đang phát triển.
Để giảm tổn thất do COPD, có 4 chiến lược:
1. Ngăn ngừa việc phát bệnh COPD.
2. Phát hiện sớm COPD.
3. Điều trị trong giai đoạn ổn định để ngừa đợt cấp.
4. Điều trị hữu hiệu đợt cấp.
Điều trị COPD trong giai đoạn ổn định sẽ tiết kiệm được 9/10 chi phí so với việc chỉ điều trị đợt kịch phát.
Để đề phòng đợt cấp việc chích ngừa cúm là có hiệu quả kinh tế cao nhất, kế đến là sử dụng các thuốc giãn phế quản.
Các đơn vị quản lý Hen-COPD trong cộng đồng (Asthma, COPD Outpatient Care Unit - ACOCU) nhằm chăm sóc các bệnh nhân Hen-COPD ngoại trú được thành lập tại Bệnh viện Đại học Y Dược năm 2000, nay đã nhân lên 161 đơn vị, trên 45 tỉnh thành trong cả nước là mô hình hiệu quả trong việc giảm đợt cấp của hen lẫn COPD.
HEALTH ECONOMY IN COPD MANAGEMENT
Le Thi Tuyet Lan
COPD is now the 3rd cause of death, earlier than expected. In the year of 2020, the social burden of COPD, calculated by DALY index, will be at the fifth in the list of all diseases.
Economic burden of COPD is mainly caused by the exacerbations, in which the indirect cost is higher the direct one, especially in developing countries.
There are 4 strategies in reducing the COPD burden:
1. Prevention of COPD
2. Early detection of COPD
3. Treatment COPD in stable stage to prevent exacerbation
4. Effective management of COPD acute exacerbation
Treatment COPD in stable stage will reduce 9/10 of the cost in comparison with the exacerbation treatment alone.
To prevent COPD acute exacerbation, the flu vaccination is the most economic method, bronchodilators are the second one.
Asthma, COPD Outpatient Care Unit – ACOCU, built in the University Medical Center, Hochiminh city, in the year of 2000, which is now multiplied into 161 units, in 45 provinces of Vietnam, is an effective model to reduce the exacerbations of both asthma and COPD


























