- Chi tiết
-
Được đăng: 16 Tháng 11 2017
TÓM TẮT:
Đặt nội khí quản là kĩ thuật cơ bản trong hồi sức nội khoa. Bác sĩ lâm sàng cần nắm rõ chỉ định, quy trình kĩ thuật đặt nội khí quản, và các biến chứng có thể xảy ra đối với bệnh nhân đặt nội khí quản.
ABSTRACT:
Tracheal intubation is a basic maneuver of internal resuscitation. Physicians should know clearly about indications, protocol, and complications of tracheal intubation maneuver.
NỘI DUNG
1. Giải phẫu đường hô hấp trên
Đường hô hấp trên gồm hầu và các khoang mũi, nhưng vài tác giả cũng kể luôn cả thanh quản và khí quản. Hầu có thể chia thành mũi hầu, miệng hầu và thanh hầu.
Mũi gồm xương và sụn, nối vào sọ mặt. Mũi là cấu trúc hình tháp, vách ngăn mũi chia mũi thành hai khoang mũi. Các khoang mũi được lót bởi niêm mạc có chức năng làm ấm và ẩm khí hít vào. Các xoang cạnh mũi dẫn lưu vào khoang mũi. Phần sau của miệng mở thành miệng hầu. Khi bệnh nhân ở tư thế nằm ngửa và mất ý thức, lưỡi và hàm dưới có thể trượt ra sau gây tắc đường thở bên trong miệng hầu.
Hầu là một ống xơ-cơ hình chữ U trải từ sàn sọ tới sụn nhẫn. Hầu bị giới hạn phía trước và trên bởi khoang mũi, tiếp theo ở phía dưới là miệng, và sau đó là thanh quản. Những đường biên này chia hầu thành mũi hầu, miệng hầu và thanh hầu tương ứng.
Sụn nắp thanh quản bảo vệ lỗ mở vào thanh môn hay lối vào thanh môn. Sụn nắp thanh quản là cấu trúc bằng sụn đàn hồi được bao phủ bởi niêm mạc gắn vào phía trước và phía sau tới thanh quản.
Bên dưới lối vào thanh môn là thanh quản. Thanh quản được giới hạn bởi các nếp sụn phễu, đỉnh của sụn nắp thanh môn và mép sau của bờ dưới sụn nhẫn. Thanh quản phình ra phía sau tạo thành hầu thanh quản. Bên dưới sụn nhẫn là khí quản, được tạo nên bởi các vòng sụn có hình chữ U trải tới carina trước khi phân nhánh thành mỗi phế quản gốc mỗi bên.
*: ThS BS, Giảng viên BM Nội-ĐHYD TP HCM , **: PGS TS BS, Giảng viên chính BM Nội – ĐHYD TP HCM, Chủ tịch Hội Hô hấp TP HCM
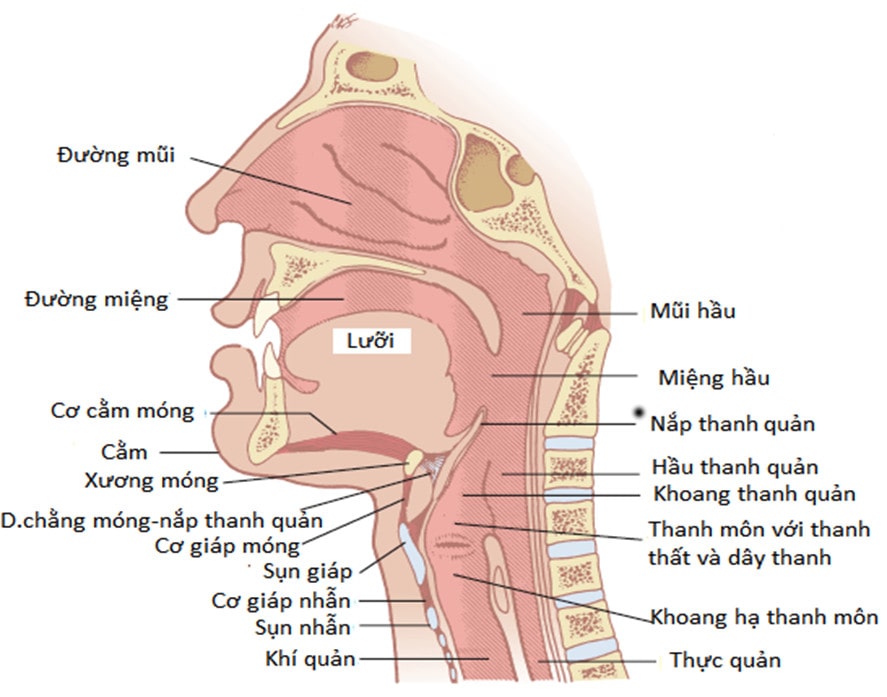
Hình 1: giải phẫu đường hô hấp trên
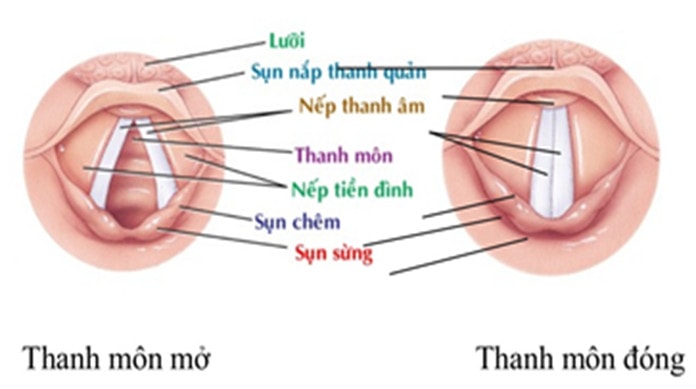
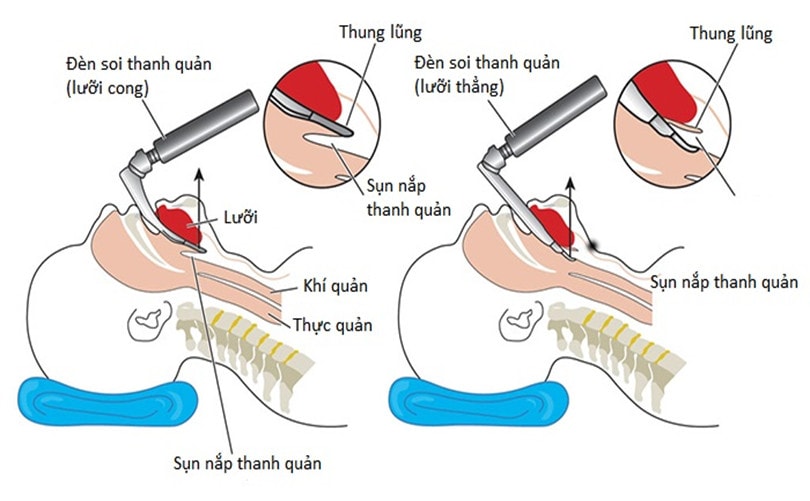
Hình 2: Hình soi thanh quản
2. Chỉ định đặt nội khí quản
Lợi ích:
Đặt nội khí quản nhằm duy trì sự thông thoáng của đường thở, cung cấp oxy nồng độ cao, đảm bảo cung cấp các thể tích khí lưu thông được cài đặt trước theo các nhịp thở khi thông khí nhân tạo, tạo thuận lợi cho việc hút đàm nhớt, chất tiết và giúp ngăn ngừa hít sặc các chất tiết từ dạ dày, họng, miệng hay đường hô hấp trên, giúp cung cấp PEEP (áp lực dương cuối thì thở ra), cô lập phổi, và tạo ra đường dùng các thuốc trong hồi sức khi đường truyền tĩnh mạch hay trong xương khi không thể có liền.
Các chỉ định đặt nội khí quản gồm:
- Tắc nghẽn đường thở cấp tính do chấn thương, dị vật, bỏng đường hô hấp trên, nhiễm trùng, phù mạch, phù nề hay co thắt thanh quản, u thanh quản
- Mất các phản xạ bảo vệ đường thở do bệnh nhân rối loạn tri giác do chấn thương đầu, quá liều thuốc, tai biến mạch máu não hay nhiễm trùng hệ thần kinh trung ương
- Suy hô hấp giảm oxy máu, tăng CO2
- Ngừng hô hấp tuần hoàn
- Bệnh nhân chấn thương đầu, nên đặt nội khí quản ngay khi có 1 trong các tiêu chuẩn sau:
o GCS ≤ 8
o Mất các phản xạ bảo vệ đường thở
o Suy hô hấp
o Tăng thông khí tự phát
o Loạn nhịp thở như ngưng thở
Chỉ định đặt nội khí quản không phải làm ngay nhưng có thể cần thiết trước khi di chuyển bệnh nhân:
- Suy giảm mức độ ý thức đáng kể
- Gãy xương hàm cả 2 bên
- Chảy máu nhiều vào miệng hay khoang họng
- Co giật cơn lớn
3. Kỹ thuật
Quy trình:
|
(1) |
Chuẩn bị bệnh nhân: - Cung cấp oxy trước đặt nội khí quản bằng cách dùng các nhịp thở bình thường (thể tích lưu thông) trong 3 phút hay hơn với FiO2 gần 1 hoặc 8 nhịp thở sâu (dung tích sống) trong 1,5 phút - Lấy bỏ răng giả (nếu có) - Lập đường truyền tĩnh mạch hay qua xương - Chuẩn bị tư thế bệnh nhân - Đánh giá khả năng đặt nội khí quản khó dựa trên giải phẫu của bệnh nhân. |
|
(2) |
Chuẩn bị dụng cụ: - Lắp cán đèn vào lưỡi đèn - Kiểm tra tất cả các dụng cụ cần thiết: ống nội khí quản, que dẫn đường, bóng bóp giúp thở - Chọn ống nội khí quản có kích thước phù hợp. Nhìn chung, ống nội khí quản có đường kính 8 mm là phù hợp cho bệnh nhân (người lớn) nam và 7 mm cho bệnh nhân (người lớn) n - Chọn loại kích cỡ và lưỡi đèn (thẳng hay cong) phù hợp - Kiểm tra bóng chèn
Hình 3: đèn soi thanh quản lưỡi cong
|
|
(3) |
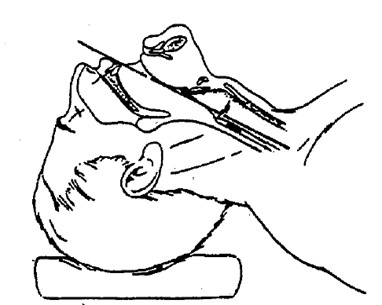
Kỹ thuật đặt: - Bôi trơn và cố định que dẫn đường bên trong ống nội khí quản - Đặt đầu bệnh nhân ở tư thế trung tính, giữ thẳng trục cổ làm thẳng trục miệng-thanh quản-hầu họng - Mở miệng bệnh nhân bằng cách dùng kỹ thuật “ngón cái và ngón trỏ” - Đặt nhẹ nhàng lưỡi đèn vào phía bên phải của miệng bệnh nhân bằng tay trái, gạt lưỡi sang trái và nâng nắp thanh quản - Quan sát thanh môn đang mở, các dây thanh - Hút sạch chất tiết trong đường thở (nếu cần) bằng tay phải - Đưa ống nội khí quản vào bằng tay phải và quan sát khi ống nội khí quản đi qua 2 dây thanh - Bơm bóng chèn nội khí quản với khoảng 5-10 mL không khí - Lấy lưỡi đèn ra khỏi miệng bệnh nhân - Giữ ống nội khí quản bằng một tay và rút que dẫn đường bằng tay kia - Đặt dụng cụ ngăn cắn - Nối bóng giúp thở vào ống nội khí quản - Bóp bóng giúp thở trong khi quan sát cử động lên xuống của lồng ngực - Đánh giá vị trí chính xác của ống nội khí quản - Cố định ống nội khí quản bằng dây vải - Thông khí cho bệnh nhân và tiếp tục theo dõi tình trạng của bệnh nhân và vị trí của ống nội khí quản (bằng lâm sàng hay bằng các phương tiện khác (x quang ngực thẳng))
Hình 4: đặt nội khí quản với lưỡi đèn cong và thẳng (chú ý vị trí đầu tận lưỡi đèn)
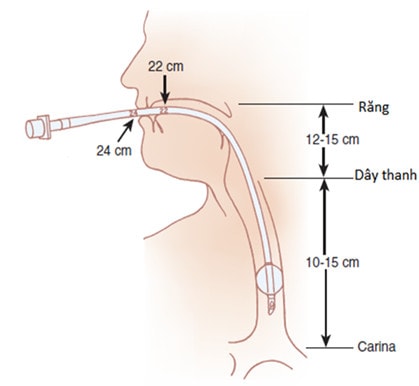
Hình 5: tư thế đúng: trục của miệng, hầu Hình 6: vị trí ống nội khí quản và độ sâu và khí quản phải thẳng hàng tương ứng
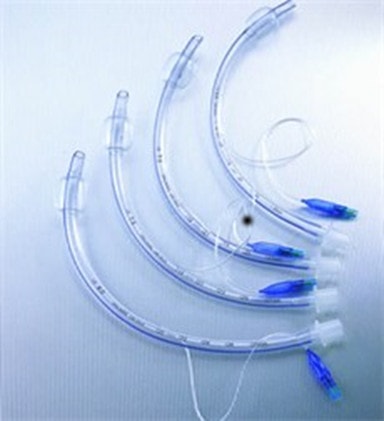
Ống nội khí quản thường Ống nội khí quản HILO-EVAC Hình 7: ống nội khí quản
|
- Nếu bệnh nhân đang được xoa bóp tim ngoài lồng ngực, cần phải giảm thiểu tới tối đa sự gián đoạn quá trình xoa bóp tim. Đưa lưỡi đèn vào và ống nội khí quản đã sẵn sàng trên tay ngay khi tạm ngưng xoa bóp tim. Gián đoạn quá trình xoa bóp tim chỉ để quan sát các dây thanh và đưa ống nội khí quản vào; lí tưởng là không quá 10 giây. Quay trở lại xoa bóp tim ngay khi ống nội khí quản đi qua giữa 2 dây thanh.
- Nếu không đặt được nội khí quản trong vòng 30 giây, hãy tiếp tục thông khí bằng bóp bóng qua mặt nạ với oxy 100% và cố gắng đặt lại trong 20-30 giây. Hãy giữ cho SpO2 của bệnh nhân luôn > 95% mọi lúc.
- Độ sâu thích hợp của ống nội khí quản là 23 cm tại cung răng hay khóe miệng đối với nam và 21-22 cm đối với nữ. Trên phim X quang, đầu ống nội khí quản nên ở vị trí từ 2-7 cm trên carina, tối ưu là 4-7 cm trên carina khi đầu và cổ ở vị trí trung tính.
- Bóng chèn: áp lực bóng chèn tối ưu trong khoảng từ 20-30 cmH2O
- Các dấu hiệu cho biết có khả năng đường thở khó:
o Khó ngửa cổ: viêm khớp, chấn thương hay mổ trước đó
o Bất thường về giải phẫu: miệng nhỏ, lưỡi lớn, cổ đầy, hàm dưới thụt ra sau, vòm khẩu cái cao, béo phì
o Miệng không mở lớn được
o Thở rít hay dấu hiệu khác của viêm hô hấp trên từ viêm thanh thiệt, bỏng hay nhiễm trùng thanh quản
o Chấn thương thanh quản hay khí quản
o Biến dạng bẩm sinh mặt, đầu và cổ
Kích cỡ ống nội khí quản và lưỡi đèn:
|
Tuổi |
Sinh non |
Sơ sinh |
6 tháng |
1-2 tuổi |
4-6 tuổi |
8-12 tuổi |
Người lớn |
|
Cỡ ống |
2.5 |
3-3.5 |
3.5-4 |
4-5 |
5-5.5 |
6-7 |
7.5-8 |
|
Cỡ lưỡi đèn |
0 |
0-1 |
1 |
1-2 |
2 |
2-3 |
4-5 |
4. Biến chứng
Biến chứng liên quan tới đặt nội khí quản có thể chia thành 3 nhóm: (a) trong khi đặt nội khí quản, (b) tại vị trí đặt nội khí quản và (c) sau khi rút nội khí quản.
a. Trong khi đặt nội khí quản:
- Đặt nhầm nội khí quản vào thực quản: bệnh nhân không được thông khí và oxy hóa máu trừ khi còn các nhịp tự thở. Nếu không nhận ra đặt nội khí quản nhầm vào thực quản, bệnh nhân có thể bị tổn thương não vĩnh viễn hay tử vong.
- Gây chấn thương:
o Rách môi hay lưỡi do dùng lực quá mạnh giữa lưỡi đèn và lưỡi hay cằm bệnh nhân
o Gãy/bể răng
o Di lệch sụn phễu
o Rách hầu họng hay khí quản do đầu tận của ống nội khí quản hay que dẫn đường
o Tràn khí màng phổi
o Tổn thương 2 dây thanh: loét, mất chức năng
o Thủng thực quản-họng
o Ói và hít dịch dạ dày vào đường hô hấp dưới
o Tăng hoạt hệ thần kinh tự động gây giải phóng nhiều epinephrine và norepinephrine, gây tăng huyết áp (MAP 35 mmHg), nhịp nhanh (30 nhịp/phút) hay rối loạn nhịp
o Tụt huyết áp và nhịp chậm do kích thích phó giao cảm
o Tăng áp lực nội sọ
- Đặt ống nội khí quản quá sâu, vào trong phế quản gốc bên phải (thường nhất) hay bên trái là biến chứng thường gặp nhất.
Đặt sai vị trí nội khí quản có thể gây ra các hậu quả rất nghiêm trọng, có thể làm bệnh nhân tử vong. Do đó, chỉ nên thực hiện kỹ thuật này bởi một bác sĩ đã được huấn luyện kỹ về đặt nội khí quản. Tất cả các thành viên trong nhóm hồi sức phải hiểu về nội dung kỹ thuật đặt nội khí quản và các bước có liên quan để hỗ trợ khi thực hiện kỹ thuật này.
b. Các biến chứng tại chỗ đặt nội khí quản:
- Hít sặc
- Liệt dây thanh hay liệt dây thần kinh thoáng qua
- Loét và tạo u hạt trong khí quản và trên dây thanh
- Dính khí quản (tracheal synechiae)
- Hẹp hạ thanh môn
- Tạo màng thanh quản (laryngeal webbing)
- Nhuyễn khí quản
- Rò khí quản-thực quản, khí quản-động mạch vô danh, hay khí quản-động mạch cảnh
- Tổn thương thần kinh thanh quản trên và quặt ngược
c. Các biến chứng sau rút nội khí quản:
- Hẹp hạ thanh môn
- Tổn thương dây thanh
- Khàn tiếng
5. Một số thuốc dùng khi đặt nội khí quản:
Bảng 1. Thuốc dùng khi đặt nội khí quản:
|
Thuốc |
Liều người lớn |
Khởi phát tác dụng |
Thời gian tác dụng |
Thuận lợi |
Thận trọng |
|
Atropine |
0.01 mg/kg tiêm mạch |
2 phút |
5 phút |
Ngăn ngừa nhịp chậm do phản xạ |
|
|
Etomidate |
0.3 mg/kg Bolus tĩnh mạch
|
0.5-1 phút |
3-5 phút |
Không thay đổi huyết động hay áp lực nội sọ, không gây ngưng thở, dùng cho bệnh nhân đa thương và tụt huyết áp |
Rối loạn chức năng vỏ thượng thận thoáng qua Co giật cơ Buồn nôn, nôn |
|
Fentanyl |
1-2 mcg/kg TM chậm |
1 phút |
30 phút |
Giảm đáp ứng tăng huyết áp |
Tụt huyết áp Tăng áp nội sọ |
|
Lidocain |
Bolus 1,5-2 mg/kg ít nhất 2 phút trước đặt nội khí quản |
1-2 phút |
10-20 phút |
Tốt cho bệnh nhân hen, COPD để giảm tăng huyết áp phản ứng Ức chế ho |
Tụt huyết áp |
|
Morphine |
0.05 mg/kg tiêm mạch trong 2 phút. Tối đa 15 mg |
3-5 phút |
3-5 giờ |
Thời gian tác dụng kéo dài |
HATT 70 - 90 mmHg Bù dịch cho bệnh nhân giảm thể tích trước khi dùng morphine |
|
Midazolam |
0.01 mg/kg, tiêm mạch chậm trong 2 phút (tối đa 0.1 mg/kg) 0.05 mg/kg duy trì sau đặt nội khí quản |
1-5 phút |
2-5 phút |
Tác dụng nhanh, thời gian tác dụng ngắn |
Giảm liều nếu HATT <100 mmHg hay bệnh nhân > 60 tuổi Giảm co bóp cơ tim |
|
Propofol |
2-3 mg/kg bolus tĩnh mạch |
< 1 phút |
3-10 phút |
Bảo vệ não: giảm áp lực nội sọ Gây quên |
Gây tụt huyết áp Ức chế hô hấp phụ thuộc liều |
- Các thuốc dãn cơ suxamethonium, rocuronium, vecuronium, atracurium CHỈ được sử dụng bởi bác sĩ có nhiều kinh nghiệm về đặt nội khí quản.
5. Chăm sóc ống nội khí quản :
· Bóng chèn NKQ
− Áp lực 20-30 cmH2O
− Kiểm tra áp lực bóng chèn 2 lần/ngày
− Xả bóng chèn cho máu lưu thông, hút sạch đàm trước khi xả bóng
· Hút đàm
− Nhận biết dấu hiệu tắc ống, bán tắc
− Áp lực hút
− Tăng oxy 100% trước hút 2-3 phút mỗi lần hút
· Kiểm tra vị trí ống NKQ
− Thường ở vị trí 20-25 cm
− Kiểm tra trên X quang phổi
· Theo dõi SpO2
· Kiểm tra vị trí ống Mayor
· Cố định ống an toàn, chắc chắn, đổi bên để tránh đè cấn gây loét niêm mạc miệng
· Vệ sinh răng miệng 2 lần /ngày
· Theo dõi dấu hiệu sinh tồn chú ý nhịp thở
· Tư thế bệnh nhân: cổ thẳng không cúi gập hoặc ưỡn cổ
· Thay mũi giả, ống nối mỗi ngày
· Thay và kiểm tra catheter oxygen khi bệnh nhân thở oxy qua NKQ
· Rút ống nội khí quản :
− Thường rút vào buổi sáng
− Kiểm tra dấu sinh hiệu
− Chuẩn bị đầy đủ dụng cụ đặt lại NKQ khi cần
− Hút sạch đàm nhớt
− Xả xẹp bóng chèn hoàn toàn rồi mới rút
− Cho bệnh nhân thở oxy
− Đo lại dấu hiệu sinh tồn, theo dõi sát bệnh nhân (một số bệnh nhân bị dấu hiệu co thắt sau khi rút).
Dương Minh Ngọc*, Trần Văn Ngọc**
Tài liệu tham khảo
1. American Heart Association 2011. ACLS Provider Manual Supplementary Material
2. Christian S, Manji M. Indications for endotracheal intubation and ventilation. Trauma 2004;6:249-54.
3. Carin A.H (2013). Endotracheal Tube and Respiratory Care. Benumof and Hagberg’s Airway Management, 2nd edition, Elsevier Saunders, Philadelphia, 957-980.