Hen là bệnh lý mạn tính thường gặp ở trẻ em và người lớn. Chẩn đoán hen trong đa số trường hợp không mấy khó khăn. Tuy nhiên, ở trẻ nhũ nhi chẩn đoán hen thật sự là một thách thức đối với người thầy thuốc lâm sàng. Việc chẩn đoán đúng, không quá lạm dụng cũng nhưng không bỏ sót, sẽ giúp điều trị bệnh hiệu quả và hạn chế tác dụng phụ của thuốc gây ra cho trẻ nhỏ. Trong chuyên ngành nhi khoa, hen ở trẻ nhũ nhi là vấn đề thường gặp trên thực hành lâm sàng nhưng vẫn còn nhiều bàn cãi, bất cập trong chẩn đoán, xử trí do chưa có khuyến cáo và đồng thuận phù hợp.
Do vậy, tháng 09/2017 Hội Hô hấp TPHCM đã quyết định thành lập Ban Biên soạn bao gồm những chuyên gia đầu ngành của TPHCM, có nhiều kinh nghiệm trong chẩn đoán và điều trị bệnh hen trẻ em, nhằm soạn thảo “Đồng thuận chẩn đoán và điều trị hen ở trẻ nhũ nhi” phù hợp với điều kiện thực tế của nước ta.
Sau 6 tháng làm việc khẩn trương, tích cực, khoa học, “Đồng thuận Chẩn đoán và điều trị hen ở trẻ nhũ nhi” đã được xuất bản, và được chính thức công bố tại Hội nghị thường niên của Hội lần thứ 20 tại TPHCM ngày 24/3/2018.
Sau đây là những nội dung chính của Đồng thuận.
I. TỔNG QUAN VỀ HEN Ở TRẺ NHŨ NHI:
Quan niệm về hen ở trẻ nhũ nhi (trẻ dưới 24 tháng tuổi) bắt đầu có từ cuối những năm 1970 và đầu những năm 1980. Tabachnik E và Levison H (1981) là những người đầu tiên nêu ra định nghĩa hen nhũ nhi mà nhiều nơi vẫn còn áp dụng dù có những hạn chế do chỉ dựa trên tần suất khò khè.
Hiện nay chưa có đồng thuận thống nhất trên toàn thế giới về định nghĩa và tiêu chuẩn chẩn đoán hen ở trẻ nhũ nhi. Đó là do việc chẩn đoán hen ở trẻ nhũ nhi có một số khó khăn chính sau:
- Hô hấp ký và các biện pháp thăm dò chức năng hô hấp thay thế khác không thể thực hiện được hay chưa đủ đặc hiệu cho chẩn đoán hen ở trẻ nhũ nhi.
- Chưa có các dấu ấn chỉ điểm viêm đặc hiệu cho hen ở lứa tuổi này.
- Nhiều trẻ dưới 2 tuổi chỉ khò khè thoáng qua, nhất là khi nhiễm virus đường hô hấp, và khoảng 60% không có triệu chứng khi đến 6 tuổi.
Tuy nhiên, nhiều trẻ nhỏ vẫn có nhiều đợt tái phát trong giai đoạn tuổi tiền học đường: khoảng 40% trẻ dưới 3 tuổi bị khò khè sẽ tiếp tục bị dai dẵng, liên tục đến sau 6 tuổi và là hen khởi phát sớm thật sự. Thế nhưng, nếu không được điều trị đúng mức, trẻ phải đối diện với nhiều nguy cơ không chỉ trước mắt và mà còn về lâu dài:
- Tuổi nhũ nhi là lứa tuổi có nguy cơ phải đi cấp cứu và nhập viện vì hen cao nhất so với các nhóm tuổi khác.
- Ngoài ra, khò khè trong giai đoạn sớm của cuộc đời đã được chứng minh là có kết hợp với suy giảm chức năng hô hấp lúc trẻ 6 tuổi và thường còn dai dẵng đến tuổi người lớn, cũng như với hiện tượng tái cấu trúc đường thở sau này.
Việc không được chẩn đoán là hen trên thực tế dẫn đến việc sử dụng nhiều danh từ không rõ ràng, không phù hợp hay mơ hồ và hậu quả tất yếu là nhiều trẻ hen thật sự lại không được điều trị sớm, phù hợp. Đồng thuận này thống nhất chọn cách tiếp cận lâm sàng trong chẩn đoán hen ở trẻ nhũ nhi. Cũng như mọi tiếp cận lâm sàng khác, cách tiếp cận này cũng có khả năng là quá mức nhưng nếu cân nhắc với nguy cơ xấu, trước mắt và lâu dài, của hen không được chẩn đoán, điều trị đúng mức, thì cách tiếp cận hen nhũ nhi dựa trên lâm sàng vẫn có nhiều lợi ích hơn.
2. CHẨN ĐOÁN – ĐÁNH GIÁ:
2.1. Chẩn đoán hen nhũ nhi:
Chủ yếu là chẩn đoán lâm sàng, gợi ý bởi tiền sử, bệnh sử.
Không có xét nghiệm chẩn đoán thường quy chuyên biệt.
Tiêu chuẩn chẩn đoán hen nhũ nhi:
1. Có bằng chứng tắc nghẽn đường thở: khò khè do bác sĩ xác nhận
• Trẻ < 12 tháng tuổi: khò khè ≥ 3 lần
• Trẻ 12-24 tháng: khò khè ≥ 2 lần
2. Có đáp ứng với điều trị hen
3. Không có bằng chứng gợi ý chẩn đoán khác
Bảng 1. Triệu chứng gợi ý chẩn đoán hen ở trẻ nhũ nhi
|
Triệu chứng |
Đặc điểm gợi ý hen |
|
Ho |
Ho khan tái phát hoặc kéo dài, nặng lên về đêm hoặc đi kèm khò khè và khó thở. Ho xảy ra khi gắng sức, cười, khóc hoặc tiếp xúc với khói thuốc lá, không khí ô nhiễm, không liên quan đến nhiễm trùng hô hấp cấp. |
|
Khò khè |
Khò khè tái phát, trong khi ngủ hoặc khi có yếu tố thúc đẩy như gắng sức, cười, khóc, tiếp xúc với khói thuốc lá hoặc không khí ô nhiễm. |
|
Khó thở |
Xảy ra khi gắng sức, cười hoặc khóc. |
|
Giảm hoạt động |
Không chạy, chơi hoặc cười như những trẻ khác, mệt sớm hơn khi đi bộ (đòi ẳm bồng). |
|
Tiền căn bản thân, gia đình |
Bản thân: viêm da cơ địa, viêm mũi dị ứng. Gia đình: cha mẹ hen. |
|
Điều trị thử với ICS và SABA khi cần |
Cải thiện lâm sàng sau 2-3 tháng điều trị duy trì và triệu chứng nặng lên khi ngưng điều trị. |
Lưu đồ 1: Chẩn đoán hen nhũ nhi
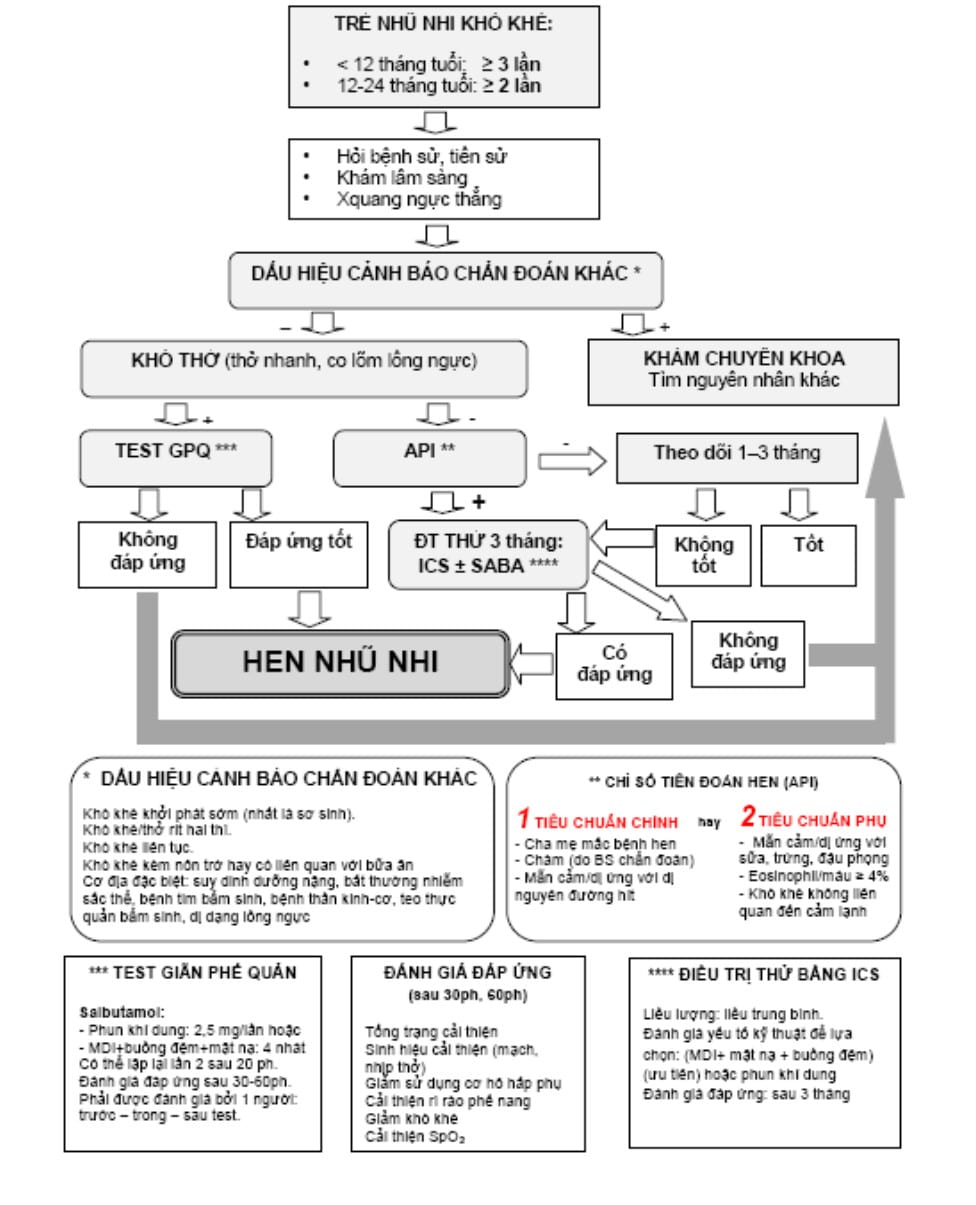
Các chìa khóa góp phần chẩn đoán hen nhũ nhi:
1. Bằng chứng tắc nghẽn đường thở: khò khè do bác sĩ xác nhận
2. Chỉ số tiên đoán hen cải tiến (mAPI)
3. Đáp ứng với điều trị: chọn lựa tùy theo tình huống lâm sàng:
Nếu trẻ có khó thở: test giãn phế quản
Nếu trẻ không có khó thở: test điều trị thử (với ICS liều trung bình ±SABA)
Lưu ý: các test điều trị cần được chuẩn hóa và thực hiện đúng quy trình.
4. Không có gợi ý chẩn đoán khác: không có “dấu hiệu cảnh báo chẩn đoán khác”.
2.1. Chẩn đoán phân biệt hen nhũ nhi:
Không phải tất cả trẻ khò khè đều là hen, cần chẩn đoán phân biệt với một số bệnh lý khác:
Chìa khóa quan trọng là cần lưu ý đến các dấu hiệu cảnh báo khả năng có chẩn đoán khác:
- Khò khè khởi phát sớm (nhất là sơ sinh).
- Khò khè/thở rít hai thì.
- Khò khè liên tục.
- Khò khè kèm nôn trớ hay có liên quan với bữa ăn
- Cơ địa đặc biệt: suy dinh dưỡng nặng, bất thường nhiễm sắc thể, bệnh tim bẩm sinh, bệnh thần kinh-cơ, teo thực quản bẩm sinh, dị dạng lồng ngực
Các chẩn đoán phân biệt với hen nhũ nhi:
§ Khò khè cáp tính:
• Nhiễm trùng hô hấp: đặc biệt là viêm tiểu phế quản
• Dị vật đường thở
§ Khò khè mạn tính, tái phát:
· Bất thường cấu trúc:
Bất thường khí - phế quản
Bất thường hệ thống tim mạch
U trung thất
· Bất thường chức năng:
Hội chứng hít: dị vật đường thở bỏ quên, trào ngược dạ dày - thực quản, rối loạn nuốt, dò khí quản thực quản Bất thường đề kháng cơ thể
Loạn sản phế quản - phổi
Viêm tiểu phế quản tắc nghẽn
Viêm phế quản do vi khuẩn kéo dài
Bệnh phổi mô kẽ, bệnh xơ nang
2.3. Đánh giá mức độ nặng của cơn hen:
Bảng 2. Đánh giá mức độ nặng của cơn hen
|
Nhẹ |
Trung bình |
Nặng |
Nguy kịch |
|
· Tỉnh · Khó thở khi gắng sức (khóc), vẫn nằm được · Thở nhanh, không co lõm lồng ngực · SpO2 ≥ 95% |
· Tỉnh · Khó thở rõ, thích ngồi hơn nằm · Thở nhanh, co lõm lồng ngực · SpO2: 92-95% |
· Kích thích,vật vã · Khó thở liên tục, phải nằm đầu cao · Thở nhanh, co lõm lồng ngực · SpO2 < 92% |
· Lơ mơ, hôn mê · Tím tái · Thở chậm, cơn ngưng thở · Rì rào phế nang giảm hoặc không nghe thấy · SpO2 < 92% |
2.4. Đánh giá mức độ kiểm soát hen:
Bảng 3. Đánh giá mức độ kiểm soát hen và nguy cơ tương lai.
|
Kiểm soát triệu chứng |
Mức độ kiểm soát hen |
|||
|
Trong 4 tuần qua, trẻ đã: |
Tốt |
Một phần |
Không kiểm soát |
|
|
Có triệu chứng ban ngày kéo dài trên vài phút và trên 1 lần/tuần |
Có □ Không □ |
Không có dấu hiệu nào |
Có 1-2 dấu hiệu |
Có 3-4 dấu hiệu |
|
Có bất kỳ giới hạn hoạt động do hen (chạy/chơi kém hơn trẻ khác, dễ mệt khi đi bộ/chơi) |
Có □ Không □ |
|||
|
Cần sử dụng thuốc cắt cơn trên 1 lần/tuần |
Có □ Không □ |
|||
|
Có bất kỳ thức giấc hay ho về đêm do hen |
Có □ Không □ |
|||
|
Nguy cơ tương lai hen kém kiểm soát |
||||
|
Nguy cơ có cơn hen kịch phát trong vài tháng tới: - Các triệu chứng hen không được kiểm soát - Có ít nhất một cơn hen nặng trong năm qua - Bắt đầu vào mùa trẻ thường lên cơn hen - Tiếp xúc với khói thuốc lá, ô nhiễm nội/ngoại thất, dị nguyên trong nhà, đặc biệt kết hợp với nhiễm virus. - Trẻ hay gia đình có vấn đề tâm lý hay kinh tế - xã hội - Kém tuân thủ điều trị, hay kỹ thuật dùng dụng cụ hít không đúng |
||||
|
Nguy cơ giới hạn luồng khí cố định: - Hen nặng với vài lần nhập viện - Tiền sử viêm tiểu phế quản |
||||
|
Nguy cơ có tác dụng phụ của thuốc: - Toàn thân: dùng corticosteroid uống thường xuyên, ICS liều cao. - Tại chỗ: dùng ICS liều trung bình/cao, kỹ thuật dùng dụng cụ hít không đúng, không bảo vệ da hay mắt khi dùng ICS phun khí dung hay buồng đệm với mặt nạ |
||||
3. ĐIỀU TRỊ CƠN HEN CẤP:
3.1. Mục tiêu điều trị cơn hen cấp
- Nhanh chóng cải thiện tình trạng thiếu oxy và ứ CO2 máu
- Hồi phục tình trạng tắc nghẽn đường thở dưới
- Giảm nguy cơ tái phát trong tương lai
3.2. Các thuốc sử dụng trong điều trị cơn hen cấp: các đồng thuận:
3.2.1. Thuốc đồng vận b2 tác dụng ngắn (SABA): Salbutamol, Terbutaline.
Đường dùng:
• Đường hít khí dung hoặc MDI (Metered dose inhaler: bình hít định liều) dùng với buồng đệm có mặt nạ là đường dung được lựa chọn do có tác dụng nhanh, hiệu quả giãn phế quản mạnh và ít tác dụng phụ toàn thân. Sử dụng SABA MDI với buồng đệm có mặt nạ cho hen cơn nhẹ và trung bình có hiệu quả tương đương qua đường khí dung và ít tác dụng phụ hơn (Chứng cứ A).
• Liều lượng:
o Salbutamol phun khí dung: 2,5mg/lần
o Salbutamol MDI 100mcg: 4-6 nhát/lần (1 nhát/3-4kg/lần–tối đa: 10 nhát/lần)
• Đường truyền tĩnh mạch: Salbutamol hoặc Terbutaline truyền tĩnh mạch được cân nhắc như biện pháp ‘cuối cùng’ nhằm tránh đặt nội khí quản khi cơn hen nặng thất bại với điều trị. Bệnh nhân phải được theo dõi sát tại khoa hồi sức tích cực.
• Đường uống không được khuyến cáo vì thời gian tác dụng chậm hơn, hiệu quả kém hơn trong khi tác dụng phụ toàn thân nhiều hơn.
3.2.2. Thuốc đồng vận b2 không chọn lọc:
Adrenaline:
- Ưu tiên sử dụng để cắt cơn hen trong bệnh cảnh phản ứng phản vệ và phù mạch.
- Cơn hen nguy kịch hoặc không sẵn có đồng vận b2 khí dung.
Liều lượng: 0,01ml/kg/lần (tối đa: 0,3ml/lần)
3.2.3. Thuốc kháng đối giao cảm
Ipratropium bromide:
- Không là lựa chọn đầu tiên trong cắt cơn hen
- Có tác dụng hiệp đồng với SABA.
- Được phối hợp sớm với SABA trong cơn hen nặng (mỗi 20 phút trong giờ đầu) hoặc cơn hen trung bình thất bại với liều SABA hít ban đầu.
Liều lượng: 125-250mcg/lần
Khuyến cáo chỉ nên dùng trong một ngày đầu
3.2.4. Magnesium sulfate
Magnesium sulfate truyền tĩnh mạch:
- Không được khuyến cáo dùng cho trẻ dưới 2 tuổi.
- Trong trường hợp trẻ trên 1 tuổi có cơn hen nặng kém đáp ứng với các điều trị giãn phế quản tích cực và corticosteroid đường toàn thân, phải nằm khoa HSTC, có thể cân nhắc điều trị magnesium sulfate TTM.
3.2.5. Theophylline
Theophylline được cân nhắc trong các trường hợp trẻ có cơn hen nặng, không đáp ứng với các điều trị tích cực trước đó.
Liều lượng: tấn công: 5-7mg/kg (TMC/20ph), duy trì: 1mg/kg/giờ (TTM).
Khi dùng phải theo dõi sát ECG và nồng độ theophyllin trong huyết tương (sau 6 – 12 giờ điều trị và sau đó mỗi 12 – 24 giờ). Cần giữ nồng độ thuốc ở mức 10 - 15 mg/ml.
3.2.6. Corticosteroids
Chỉ định:
• Bệnh nhân đang điều trị corticosteroid hoặc có tiền căn hen đã nằm hồi sức.
• Nếu sau liều SABA hít đầu tiên không đáp ứng hay đáp ứng không hoàn toàn.
• Cơn hen nặng/nguy kịch.
Đường dùng, cách dùng:
• Đường uống:
o Được khuyến cáo sử dụng do có tác dụng tương đương đường tiêm, rẻ tiền, không xâm lấn
o Prednisolone/Prednisone: 1-2mg/kg/ng trong 3 – 5 ngày.
• Đường tiêm mạch:
o Chỉ định: cơn hen nặng hoặc nguy kịch hoặc khi trẻ không thể dung nạp đường uống.
§ Methylprednisolone: 2mg/kg, sau đó 1mg/kg/6 giờ (ưu tiên lựa chọn trong cơn hen nặng).
§ Hydrocortisone. 5mg/kg/6 giờ
o Cần chuyển sang đường uống khi bệnh nhân ổn định hơn.
• Đường hít:
o Chỉ định sử dụng ICS liều cao trong điều trị cắt cơn:
o Khi không thể dùng corticosteroid đường toàn thân.
o Chống chỉ định dùng corticosteroid đường toàn thân: thủy đậu (mắc thủy đậu hoặc chủng ngừa thủy đậu trong vòng 2 tuần, tiếp xúc bệnh thủy đậu trong 3 tuần trước), bệnh tay chân miệng, nhiễm trùng nặng, lao, viêm loét dạ dày – tá tràng, xuất huyết tiêu hóa.
o Cha mẹ trẻ từ chối dùng corticosteroid uống.
o Điều trị phối hợp corticosteroid đường toàn thân trong cơn hen nặng, cơn hen trung bình kém đáp ứng điều trị ban đầu.
o Liều lượng:
§ Cơn hen nặng (phối hợp với corticosteroid đường toàn thân): khí dung Budesonide 1mg/lần - phun khí dung 2 lần cách nhau 30 phút.
§ Cơn hen nhẹ - trung bình (thay thế corticosteroid đường toàn thân): khí dung Budesonide: 1mg/lần, 2 lần/ngày.
Lưu đồ 2: Xử trí cơn hen tại bệnh viện
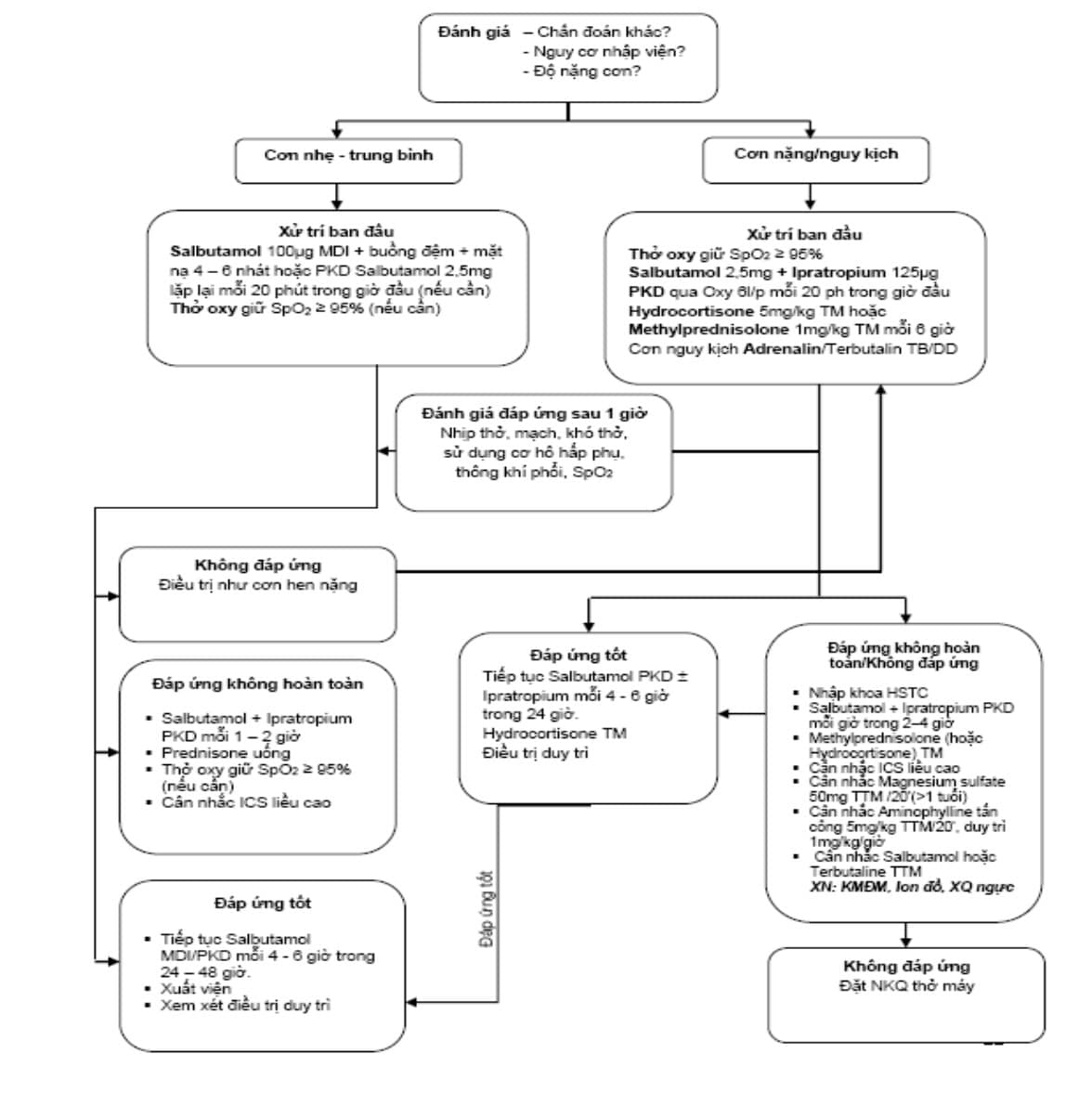
4. ĐIỀU TRỊ DUY TRÌ
4.1. Mục tiêu:
• Kiểm soát hoàn toàn triệu chứng hen (không triệu chứng ngày và đêm, không cần dùng thuốc cắt cơn)
• Duy trì chức năng hô hấp bình thường (không xuất hiện triệu chứng khi gắng sức hoặc hít khí lạnh…)
• Cải thiện chất lượng cuộc sống (sinh hoạt bình thường, không nghỉ học, giảm thiểu tác dụng phụ của thuốc)
4.2. Chỉ định điều trị duy trì:
• Trẻ có kiểu triệu chứng gợi ý chẩn đoán hen (xem bảng 1) và những triệu chứng này không được kiểm soát (xem bảng 3) và/hoặc trẻ thường có các đợt khò khè (từ 3 đợt trở lên trong một mùa).
• Trẻ có những đợt khò khè nặng khởi phát do virus dù ít thường xuyên (1-2 đợt trong một mùa).
• Trẻ đang được theo dõi hen và cần phải sử dụng thường xuyên SABA hít (> 1-2 lần/tuần).
• Trẻ nhập viện vì cơn hen nặng/nguy kịch.
4.3. Chọn lựa điều trị ban đầu:
Bảng 4. Chọn lựa điều trị ban đầu
|
Thuốc chọn lựa |
Đánh giá sau 4 tuần |
||
|
Hen khởi phát do virus |
LTRA |
Có đáp ứng tốt, ngưng thuốc rồi theo dõi |
Không đáp ứng: chuyển sang ICS, khám chuyên khoa |
|
Hen khởi phát do nhiều yếu tố hay có bằng chứng về dị ứng Hen dai dẳng |
ICS liều thấp |
Có đáp ứng tốt: tiếp tục đủ 3 tháng, rồi ngưng thuốc |
Không đáp ứng : - Khám chuyên khoa - ICS liều trung bình - Hay phối hợp LTRA |
• Lựa chọn thuốc:
• Khò khè gián đoạn khởi phát do virus: ICS liều thấp hiệu quả hơn LTRA.
• Khò khè do nhiều yếu tố khởi phát, dị ứng với dị nguyên đường hít và hoặc eosinophile/máu ≥ 400/mm3: nên sử dụng ICS.
• Đối với khò khè gián đoạn khởi phát do virus mức độ trung bình – nặng: dùng ICS liều cao khi bắt đầu có triệu chứng nhiễm virus đường hô hấp trên, trước khi có khò khè và duy trì 10 ngày (Budesonide PKD 1mg x 2 lần/ngày).
4.4. Điều trị duy trì theo mức độ kiểm soát triệu chứng:
• Sau khi điều trị ban đầu 4 tuần, thuốc được lựa chọn để điều trị tiếp tục tùy thuộc mức độ kiểm soát hen.
• Tiếp cận điều trị duy trì theo cách tăng hoặc giảm bậc điều trị giúp kiểm soát tốt triệu chứng, giảm thiểu nguy cơ xuất hiện cơn cấp và tác dụng phụ của thuốc về sau.
Bảng 5. Tiếp cận điều trị duy trì theo bậc để kiểm soát triệu chứng
|
|
|
|
|
Bậc 4 |
|
|
|
|
Bậc 3 |
Hen không được kiểm soát tốt với ICS liều trung bình |
|
|
|
Bậc 2 |
Chẩn đoán hen, nhưng không được kiểm soát tốt với ICS liều thấp |
|
|
|
Bậc 1 |
Kiểu triệu chứng phù hợp hen và triệu chứng hen không kiểm soát tốt, hoặc có ≥ 3 cơn cấp/năm; hoặc Kiểu triệu chứng không phù hợp với hen nhưng các đợt khò khè xuất hiện thường xuyên (mỗi 6- 8 tuần). Điều trị thử để chẩn đoán: 3 tháng. |
||
|
|
|
|||
|
Thuốc |
LTRA 2-4 |
ICS liều thấp hàng |
ICS liều |
Tiếp tục ICS liều trung bình + chuyển chuyên gia |
|
Thuốc |
Không |
hoặc ICS ng LTRAắt quãng |
liều th ICSấp |
- Thêm LTRA - Tăng liều ICS - Thêm ICS ngắt quãng |
|
Thuốc |
Thuốc đồng vận beta2 tác dụng ngắn hít khi cần (đối với mọi trẻ em) |
|||
|
Lưu ý cho mọi trẻ em: - Đánh giá kiểm soát triệu chứng, nguy cơ về sau, bệnh đi kèm. - Kỹ năng tự xử trí: giáo dục sức khỏe, kỹ thuật hít, bảng hướng dẫn tự xử trí hen, tuân thủ điều trị. - Thường xuyên đánh giá: đáp ứng điều trị, tác dụng phụ, thiết lập điều trị hiệu quả với liều tối thiểu và xem xét lại chẩn đoán hen nếu thất bại điều trị. - Kiểm soát môi trường (tùy trường hợp): khói thuốc lá, dị nguyên, ô nhiễm không khí nội/ngoại thất. |
||||
4.5. Đánh giá đáp ứng và điều chỉnh điều trị:
Cần đánh giá đáp ứng với điều trị của trẻ và điều chỉnh điều trị tùy theo mức độ kiểm soát với mục tiêu kiểm soát hen bằng cách dùng thuốc với liều thấp nhất có thể.
Bảng 6. Đánh giá đáp ứng và điều chỉnh điều trị
|
Mức độ kiểm soát |
Hướng xử trí |
|
Kiểm soát tốt |
Cân nhắc giảm bậc điều trị khi triệu chứng hen được kiểm soát tốt trong 3 tháng hoặc hơn. Chọn thời điểm giảm bậc điều trị thích hợp (không bị nhiễm trùng hô hấp, không đi du lịch, không vào những lúc thời tiết thay đổi). Đối với trẻ được điều trị duy trì với ICS thì giảm 25-50% liều ICS mỗi 3 tháng. |
|
Kiểm soát một phần |
Trước khi tăng bậc điều trị cần kiểm tra, điểu chỉnh kỹ thuật hít thuốc; bảo đảm tuân thủ tốt với liều thuốc đã kê toa. Tìm hiểu các yếu tố nguy cơ: phơi nhiễm với dị nguyên, khói thuốc lá… |
|
Không kiểm soát |
Cần tăng bậc điều trị sau khi đã kiểm tra các vấn đề trên. . |
4.6. Tái khám
• Sau mỗi cơn hen cấp, trẻ cần được tái khám trong vòng 1 tuần. Tần suất tái khám tùy
thuộc mức độ kiểm soát hen ban đầu, đáp ứng với điều trị và khả năng tự xử trí của cha/mẹ hay người chăm sóc trẻ. Tốt nhất trẻ cần được tái khám sau 1-3 tháng bắt đầu điều trị, sau đó 3-6 tháng/ lần.
• Cần đánh giá mức độ kiểm soát hen, yếu tố nguy cơ, tác dụng phụ của thuốc và hỏi cha/mẹ trẻ có lo lắng gì không ở mỗi lần tái khám. Theo dõi chiều cao của trẻ ít nhất 1 lần/ năm.
4.7. Ngưng điều trị
• Cân nhắc ngưng điều trị duy trì nếu bệnh nhân hết triệu chứng trong 6-12 tháng, đang ở bậc điều trị thấp nhất và không có yếu tố nguy cơ. Tuy nhiên, không nên ngưng điều trị vào mùa trẻ hay bị nhiễm trùng hô hấp, mùa có nhiều phấn hoa và lúc trẻ đang đi du lịch.
• Trường hợp ngưng điều trị duy trì, cần tái khám sau 3-6 tuần để kiểm tra xem có tái xuất hiện triệu chứng không, nếu có, cần điều trị lại.
4.8. Liều lượng thuốc điều trị duy trì
Bảng 7. Liều lượng thuốc điều trị duy trì cho trẻ nhũ nhi
|
Thuốc |
Liều lượng (mcg/ngày) |
||
|
Thấp |
Trung bình |
Cao |
|
|
Fluticasone propionate MDI (HFA) + buồng đệm |
100 |
200 |
400 |
|
Beclomethasone dipropionate MDI (HFA) + buồng đệm |
100 |
200 |
400 |
|
Budesonide MDI + buồng đệm |
200 |
400 |
800 |
|
Budesonide khí dung |
250 |
500 |
1000 |
|
Montelukast |
4 mg/ngày - uống vào buổi tối |
||
HFA: chất đẩy hydrofluoralkane; MDI: bình hít định liều
4.9. Chọn lựa dụng cụ hít
Đối với trẻ nhũ nhi, dụng cụ hít được khuyến cáo là MDI kết hợp với buồng đệm và mặt nạ, dụng cụ thay thế là phun khí dung với mặt nạ.
BS Trần Anh Tuấn
TÀI LIỆU THAM KHẢO CHÍNH
1. Bacharier LB, Boner A, Carlsen KH (2008). Diagnosis and treatment of asthma in childhood: a PRACTALL consensus report. Allergy; 63:5-34.
2. British Thoracic Society, Scottish Intercollegiate Guidelines Network (2016), British Guideline on the Management of Asthma.
3. Castro-Rodriguez JA, Custovic A, Ducharme FM (2016). Treatment of asthma in young children: evidence-based recommendations. Asthma Research and Practice; 2:5,DOI 10.1186/s40733-016- 0020-z.
4. Ducharme FM, Dell SD, Radhakrishnan D (2015). Diagnosis and management of asthma in preschoolers: A Canadian Thoracic Society and Canadian Paediatric Society position. Can Respir J; 22(3): 135-143.
5. ERS Task Force (2014). Classification and pharmacological treatment of preschool wheezing: changes since 2008. Eur Respir J; 43: 1172–1177 | DOI: 10.1183/09031936.00199913.
6. Global Initiative for Asthma (2017), Global Strategy for Asthma Management and Prevention.
7. Hội Hô hấp Việt Nam và Hội Nhi khoa Việt Nam (2016). Khuyến cáo chẩn đoán và điều trị hen trẻ em dưới 5 tuổi. NXB Y học.
8. Hội Lao và Bệnh phổi Việt Nam (2015). Chẩn đoán và điều trị hen trẻ em dưới 5 tuổi. In: Hướng dẫn quốc gia xử trí hen và bệnh phổi tắc nghẽn mạn tính. NXB Y học, 155-184.
9. Jackson DJ, Lemanske RF, Guilbert TW (2015). Management of Asthma in Infants and Children. In: Middleton’s Allergy Principles and Practice, Elsevier-Mosby, 8 th ed.,861-891.
10. Kakumaku S (2017). Treatment of recurrent virus-induced wheezing in young children. UpToDate. Jun 2017.
11. Papadopoulos NG, Arakawa H, Carlsen KH (2012). International Consensus on Pediatric Asthma. Allergy; DOI: 10.1111/j.1398-9995.2012.02865.x (epub June 15, 2012).
12. Ren CL, Esther CR, Debley JS (2016). Official American Thoracic Society Clinical Practice Guidelines: Diagnostic Evaluation of Infants with Recurrent or Persistent Wheezing. Am J Respir Crit Care Med, 194(3): 356-373.
13. Sawicki G, Haver K (2017). Asthma in children younger than 12 years: Treatment of persistent asthma with controller medications. UpToDate. Jun 2017.
14. Société Pédiatrique de Pneumologie et Allergologie (2009). Asthme de l’enfant de moins de 36 mois: diagnostic, prise en charge et traitement en dehors des épisodes aigues.
15. Tabachnik E, Levison H (1981). “Infantile bronchial asthma”. J Allergy Clin Immunol., 67(5): 339- 347. Arakawa H, Hamasaki Y, Kohno Y (2017). Japanese guidelines for childhood asthma 2017. Allergology International, 66: 190-204