- Chi tiết
-
Được đăng: 13 Tháng 11 2017
TÓM TẮT
Mục tiêu: Khảo sát đặc điểm vi khuẩn và đề kháng in vitro vi khuẩn gây viêm phổi cộng đồng tại Bệnh viện Đại học Y Dược TPHCM.
Phương pháp: 234 bệnh nhân với 120 nam và 114 nữ người lớn viêm phổi cộng đồng điều trị tại Bệnh viện Đại học Y Dược TPHCM thời gian 10/2014 đến 11/2015, gồm 81 bệnh nhân có kết quả cấy đàm hay dịch rửa phế quản (BAL) tìm thấy vi khuẩn gây bệnh.
Kết quả: Vi khuẩn gram dương chiếm đa số (58%) so với vi khuẩn gram âm (42%).
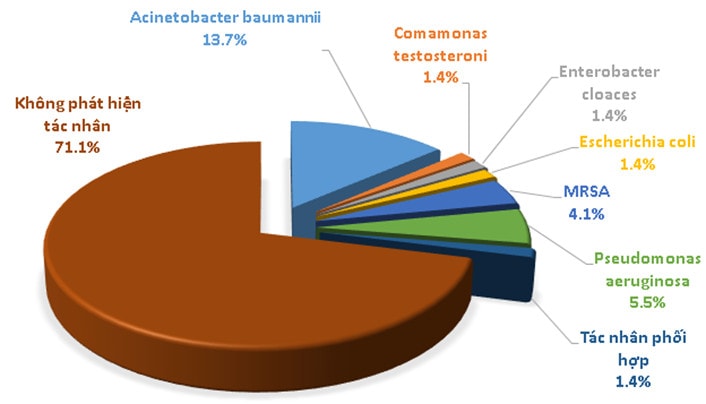
Thường gặp nhất là S. pneumonia (50,6%), sau đó là các chủng P. aeruginosae (16%), A. baumannii (14,8%), Enterobacteriacea (11,1) và S. aureus (7,4%).
S. pneumonia đề kháng hoàn toàn với oxacillin nên đề kháng cao với betalactam. Staphylococcus spp. chỉ không đề kháng với Vancomycin. P. aeruginosa chỉ còn đề kháng tương đối thấp Amikacin, Piperacillin Tazobactam, Carbapenem và Colistin. A. baumannii chỉ không đề kháng với Colistin và đề kháng khá cao với Carbapenem. Các Enterobacteriaceae cũng gia tăng đề kháng kháng sinh
Kết luận: Vi khuẩn gram dương chiếm đa số so với vi khuẩn gram âm.
Trong các tác nhân gây Viêm phổi cộng đồng, thường gặp nhất là S. pneumonia (50,6%), sau đó là các chủng P. aeruginosae, A. baumannii, Enterobacteriacea và S, aureus.
Các vi khuẩn gây viêm phổi cộng đồng rất đa dạng và gia tăng đề kháng kháng sinh.
Từ khóa: viêm phổi cộng đồng, vi khuẩn gram dương, vi khuẩn gram âm.
ABSTRACT
Community-acquired pneumonia: characteristics and in-vitro resistance of bacteria
at HCMC University Medical Center.
A/Prof. Le Tien Dung MD. PhD.
Objective: Investigating characteristics and in-vitro resistance of bacteria causing community- acquired pneumonia at HCMC University Medical Center.
Methods: 234 community- acquired pneumonia patients (including 120 adult males and 114 adult females) were treated at HCMC University Medical Center from October 2014 to November 2015. Among them, 81 patients were determined to have positive sputum or BAL culture.
Results: Gram-positive bacteria accounted for the majority (58%) compared to gram-negative bacteria (42%).
The most common strains was S. pneumonia (50.6%), next was P. aeruginosae (16%), A. baumannii (14,8%), Enterobacteriacea (11.1%) and S. aureus (7.4%).
S.pneumonia was resistant not only to oxacillin, but also to betalactam. Staphylococcus spp. was not resistant to Vancomycin. P.aeruginosa had relatively low resistance to Amikacin, Piperacillin Tazobactam, Carbapenem and Colistin. Enterobacteriaceae was also increasing antibiotic resistance.
Conclusion: Gram-positive bacteria accounted for the majority compared to gram-negative bacteria.
The most common strains was S. pneumonia (50.6%), then P. aeruginosae, A. baumannii, Enterobacteriacea and S. aureus.
Bacteria caused CAP are multiform and increasing high antibiotic resistance.
Keywords: community-acquired pneumonia, gram-positive bacteria, gram-negative bacteria
![]() * PGS. TS.BS, Khoa Hô hấp, Bệnh viện Đại học Y Dược, TPHCM
* PGS. TS.BS, Khoa Hô hấp, Bệnh viện Đại học Y Dược, TPHCM
Tác giả liên lạc: Lê Tiến Dũng ĐT: 0962265264 email: This email address is being protected from spambots. You need JavaScript enabled to view it.
ÐẶT VẤN ÐỀ
Hiện nay, tình hình vi khuẩn gia tăng đề kháng kháng sinh đang trở nên trầm trọng. Viêm phổi cộng đồng (VPCÐ) là một nhiễm khuẩn hô hấp cấp nhưng các vi khuẩn hiện nay cũng đã thay đổi và gia tăng kháng thuốc nghiêm trọng. Tại Hoa kỳ, việc vi khuẩn gia tăng đề kháng kháng sinh đã khiến chi phí chăm sóc sức khỏe hàng năm phải tăng ít nhất 100 triệu Mỹ kim (1,10,11). Nhiều nghiên cứu trong nước cũng cho thấy tình hình vi khuẩn trong VPCĐ cũng gia tăng đề kháng kháng sinh rất trầm trọng (3,4,5,6,7,12). Ðiều quan trọng là chọn lựa kháng sinh thích hợp trong điều trị kinh nghiệm các VPCĐ, và do vậy hiểu biết về đặc điểm các tác nhân thường gặp gây VPCĐ và tình hình đề kháng kháng sinh của vi khuẩn là rất quan trọng.
Nghiên cứu của chúng tôi nhằm mục đích khảo sát đặc điểm vi khuẩn và và tình hình đề kháng kháng sinh in vitro của vi khuẩn gây viêm phổi cộng đồng tại Bệnh viện Ðại học Y Dược TPHCM.
ÐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Ðối tượng
Các bệnh nhân người lớn VPCĐ được chẩn đóan và điều trị nội trú tại Bệnh viện Ðại học Y Dược TPHCM thời gian 10/2014 đến 11/2015, gồm 234 bệnh nhân với 120 nam và 114 nữ, có 81 bệnh nhân có kết quả cấy đàm hay dịch rửa phế quản (BAL) tìm thấy vi khuẩn gây bệnh,
Phương pháp nghiên cứu
Ðây là nghiên cứu tiền cứu, cắt ngang. Phương pháp lấy mẫu thuận tiện.
Xử lý mẫu bệnh phẩm
Bệnh phẩm là mẫu đàm được lấy bằng cách vỗ lưng và hướng dẫn bệnh nhân khạc đàm, có khi phải hổ trợ bằng cách cho bệnh nhân xông khí dung với NaCl 0,9% trước khạc đàm hay soi phế quản và cấy dịch rửa phế quản (BAL). Bệnh phẩm được đựng ở lọ nhựa trong và gởi đến ngay phòng xét nghiệm vi sinh. Mẫu đàm được chọn cấy khi đủ độ tin cậy: < 10 tế bào biểu bì, > 25 bạch cầu / quang trường × 100. Bệnh phẩm được cấy định lượng và làm kháng sinh đồ. Chúng tôi không tiến hành xét nghiệm vi khuẩn không điển hình.
Xử lý số liệu và tính toán thống kê
Tất cả bệnh nhân nghiên cứu được thu thập số liệu theo một biểu mẫu thống nhất có sẵn đã được lập trình. Các số liệu, tỉ lệ phần trăm đựợc thể hiện ở các bảng. Các số liệu được xử lý thống kê bằng phần mềm SPSS 16.0.
Chúng tôi ghi nhận vi khuẩn đa kháng thuốc (MDR: multidrug resistant): không nhạy với ≥ 1 kháng sinh trong ≥ 3 họ kháng sinh
KẾT QUẢ
Bảng 1: Đặc điểm chung:
|
Đặc điểm chung |
N |
Tỉ lệ % |
|
Có vi khuẩn |
81 |
34,6 |
|
Không vi khuẩn |
153 |
65,4 |
|
Không đa kháng |
38 |
46,9 |
|
Có đa kháng |
43 |
53,1 |
|
1 tác nhân |
75 |
92,5 |
|
≥ 2 tác nhân |
6 |
7,5 |
Bảng 2: Tỉ lệ phân bố các chủng đa kháng
|
VI KHUẨN |
VPCĐ |
|||
|
Không đa kháng N (%) |
Đa kháng N (%) |
TỔNG N (%) |
p |
|
|
GRAM ÂM n= 34 (42%) |
||||
|
A. baumannii |
6 (50) |
6 (50) |
12 (14,8) |
0,698 |
|
P. aeruginosae |
8 (61,54) |
5 (38,46) |
13 (16) |
0,186 |
|
Enterobacteriacea |
6 (66,67) |
3 (33,33) |
9 (11,1) |
0,162 |
|
GRAM DƯƠNG n= 47 (58%) |
||||
|
S. aureus |
1 (16,67) |
5 (83,33) |
6 (7,4) |
0,038 |
|
S.pneumonia |
17 (41,46) |
24 (58,53) |
41 (50,6) |
0,165 |
Bảng 3: Đề kháng in vitro Streptococcus spp.
|
Streptococcus spp. N=41 |
Penicil |
Clida |
Ampi |
Azith |
Vanco |
amikax |
Ceftria |
Cipro |
Levo |
Mero |
|
Nhạy |
9 (30) |
5 (13,2) |
9 (25) |
6 (17,6) |
37 (100) |
9 (90) |
10 (71) |
5 (62,5) |
4 (80) |
5 (100) |
|
Kháng |
21 (70) |
33 (86,8) |
27(75) |
28(82,3) |
|
1(10) |
4(29) |
3(37,5) |
1(20) |
|
Bảng 4: Đề kháng in vitro S. aureus
|
S. aureus N= 6 |
Penicil |
Clida |
Erythr |
Vanco |
amikax |
Ceftri |
Cefta |
Cipro |
Levo |
Mero |
|
Nhạy |
1(16,5) |
1(20) |
|
6(100) |
5(83,3) |
|
|
|
3(50) |
|
|
Kháng |
5(83,5) |
4(80) |
6 (100) |
|
1(16,7) |
6(100) |
5(100) |
5(100) |
3(50) |
6(100) |
Bảng 5: Đề kháng in vitro P. aeruginosae
|
P.aeruginosae N=13 |
Ampi |
amika |
Cefope |
Ceftaz |
Ceftria |
Cipro |
Levo |
Colis |
Pipera |
Mero |
|
Nhạy |
3 (25) |
10(77) |
11 (84,6) |
9 (69,2) |
4 (33,3) |
7 (53,8) |
8(61,5) |
5 (100) |
10(77) |
12(92,3) |
|
Kháng |
9(75) |
3(23) |
1(7,7) |
4 (30,8) |
8 (66,7) |
5 (38,5) |
4(31) |
|
3(23) |
1(7,7) |
|
Trung gian |
|
|
1(7,7) |
|
|
1 (7,7) |
1(7,5) |
|
|
|
Bảng 6: Đề kháng in vitro A. baumannii
|
A.baumanni N=12 |
Ampi |
amika |
Cefope |
Ceftaz |
Ceftria |
Cipro |
Levo |
Colis |
Pipera |
Mero |
|
Nhạy |
|
6(54,5) |
7(58) |
3(27,3) |
2(16,7) |
6(50) |
7(58,3) |
12(100) |
6(50) |
7(58,3) |
|
Kháng |
10(100) |
5(45,5) |
5(42) |
8(72,7) |
10(83,8) |
6(50) |
5(41,7) |
|
6(50) |
5(41,7) |
Bảng 7: Đề kháng in vitro Klesiella spp.
|
Klebsiella spp. N=5 |
Ampi |
amika |
Cefope |
Ceftaz |
Ceftria |
Cipro |
Levo |
Colis |
Pipera |
Mero |
|
Nhạy |
|
4(80) |
3(60) |
3(60) |
3(60) |
3(60) |
4(80) |
5(100) |
3(60) |
4(80) |
|
Kháng |
5(100) |
1(20) |
2(40) |
2(40) |
2(40) |
1(20) |
1(20) |
|
2(40) |
1(20) |
|
Trung gian |
|
|
|
|
|
1(20) |
|
|
|
|
Bảng 8: Đề kháng in vitro E. coli
|
E.coli N=4 |
Ampi |
amika |
Cefope |
Ceftaz |
Ceftria |
Cipro |
Levo |
Colis |
Pipera |
Mero |
|
Nhạy |
|
3 (75) |
4 (100) |
2 (50) |
2 (50) |
2 (50) |
2 (66,7) |
3 (100) |
3 (75) |
3 (75) |
|
Kháng |
3 (100) |
1 (25) |
|
2 (50) |
2 (50) |
1 (25) |
1 (33,3) |
|
1 (25) |
1 (25) |
|
Trung gian |
|
|
|
|
|
1 (25) |
|
|
|
|
BÀN LUẬN
Trong 234 cas VPCĐ được cấy định lượng và làm kháng sinh đồ, chúng tôi ghi nhận có 81 cas (34,6%) có vi khuẩn gây bệnh và 153 cas (65,4%) không tìm thấy vi khuẩn gây bệnh; đây là tỉ lệ tìm thấy vi khuẩn gây bệnh ở mức trung bình. Theo P.H Vân, T.V. Ngọc và cs (2005) [11], cấy âm tính 56,5%. Trong nghiên cứu này, có khoảng 53% là vi khuẩn đa kháng và 47% là vi khuẩn không đa kháng; và có 92,5% là một tác nhân vi khuẩn gây bệnh và 7,5% là nhiều tác nhân vi khuẩn gây bệnh.
Tỉ lệ phân bố các chủng đa kháng: Vi khuẩn gram dương (VKGD) chiếm đa số (58%) so với vi khuẩn gram âm (VKGA) (42%); điều này không giống với các nghiên cứu trước đây với VKGA chiếm đa số so với VKGD được tiến hành tại BV Nguyễn Tri Phương (4,5,6) hay BV Bạch Mai (2).
Trong các tác nhân gây VPCĐ, thường gặp nhất là S. pneumonia (50,6%), sau đó là các chủng P. aeruginosae (16%), A. baumannii (14,8%), Enterobacteriacea (11,1) và S. aureus (7,4%).
Nghiên cứu tại BV Nguyễn Tri Phương 2008 (4) cho thấy VKGA chiếm đa số (94,6%) so với VKGD (5,4%). Vi khuẩn thường gặp nhất là chủng Pseudomonas spp. (36,5%) và nếu kết hợp với chủng Acinetobacter spp. (4,3%) thì tỉ lệ này rất cao (41%); Klebsiella spp. (29%); sau đó là các chủng Providencia spp. (8,6%), M. catarrhalis (6,5%). Ít gặp hơn là các chủng P. mirabilis, E. coli, H. influenza. Các VKGD chiếm tỉ lệ rất thấp (5,4%), với S. aureus (2,2%) và S. pneumonia (3,2%).
Theo Ðinh Ngọc Sỹ và cs, nghiên cứu tại Viện Lao và Bệnh phổi TW, vi khuẩn gây bệnh chủ yếu thuộc nhóm Enterobacteriacae (72%), sau đó là M. catarrhalis (14%), S. aureus (7%), S.pneumoniae và H. influenzae chiếm tỉ lệ thấp (6% và 2%) (9). Theo Ngô Quý Châu và cs, nghiên cứu tại BV Bạch Mai, Hà Nội, cho thấy K.pneumoniae là nguyên nhân gặp nhiều nhất (42,1%), các nguyên nhân khác ít gặp hơn là P. aeruginosae (13,2%); H. influenzae (10,5%); S.pneumoniae (10,5%) (2). Theo P.H Vân, T.V.Ngọc và cs (2003-2005), tác nhân gây VPCÐ như sau: S.pneumoniae 10,8%; S.viridans 21,6%; S.aureus 5,4%; E.coli
5,4%; M.catarrhalis 19%;P.cepacie 5,4%; P.aeruginosae 5,4%; Acinetobacter 8%; khác 19%(11). Theo Song JH (2005), tác nhân gây VPCÐ ở Châu Á như sau: S.pneumoniae 29,2%; K.pneumonia 15,4%; H.influenzae
15,1%; P. aeruginosae 6,7%; S.aureus 4,9%; M.catarrhalis 3,1%;M.tuberculosis 3%; không rõ 36,5%, vi khuẩn không điển hình 25%; nhiễm trùng phối hợp 15-20% (7).
Trong nghiên cứu này, chúng tôi ghi nhận có khoảng 53% là vi khuẩn đa kháng và 47% là vi khuẩn không đa kháng. Với các vi khuẩn Streptococcus pneumonia (58,53%), S. aureus (83,33%) thì đa số là vi khuẩn đa kháng. Với các vi khuẩn không sinh men gồm P. aeruginosae (61,54%), A. baumannii (50%) và Enterobacteriacea (66,67%) thì đa số là vi khuẩn không đa kháng.
Về tình hình đề kháng kháng sinh:
S. pneumonia (n= 41)
Nhóm betalactam bị đề kháng cao 70%; Clida. 87%, Ampi. 75%. Nhóm Macro.bị đề kháng cao, azith. 82%.
Nhóm Cephalosporin (C) bị đề kháng thấp, Ceftri. 29%. Nhóm Carbapenem không bị đề kháng: Merope. 0%. Nhóm Aminoside bị đề kháng thấp, Amikax. 10%. Nhóm Quinolone ít bị đề kháng, Cipro. 37,5%, Levo. 20%. Vancomycin không bị đề kháng.
Theo Phạm Hùng Vân, trong nghiên cứu đa trung tâm 2006 cho thấy với 204 chủng S. pneumoniae, tình hình đề kháng như sau: ery 78-80%; cla 86%; azi 74-80%; TMS 75-82%; chlor 29%; levo 1%; oflox 1%; gati 1%; coamox 6%; PNC 38-80% (12). Trong nghiên cứu của ANSORP (2005-2006) cho thấy tỉ lệ S. pneumoniae kháng PNC (gồm PRSP và PISP) tại Hàn Quốc, Nhật, Việt Nam và Thái Lan lên đến 50%; và trên các chủng Việt Nam cho thấy dù hãy còn nhạy cảm nhưng đã có 17% giảm nhạy cảm với Ceftriaxone và 32% giảm nhạy cảm với Imipenem. Tại Việt Nam, tỉ lệ S. pneumonia đề kháng PNC là 71% và đề kháng Macrolide là 92%, đứng đầu khu vực Châu Á TBD (7,8). Trong nghiên cứu tại BV Nguyễn Tri Phương 2008, vi khuẩn đề kháng ít với C2, Vanco, Quinolone 2 (4). So với nghiên cứu năm 2008 (4), VK gia tăng đề kháng với C3 (Ceftriaxone), Quinolone; nhưng giảm đề kháng với Aminoside.
Như vậy kết quả nghiên cứu này cho thấy vi khuẩn đã gia tăng đề kháng với các kháng sinh.
Staphylococcus spp. (n = 6)
Nhóm betalactam bị đề kháng cao 83,5%; Clida. 80%. Nhóm Macrolide bị đề kháng cao, Ery. 100%.
Nhóm Cephalosporin (C) bị đề kháng hoàn toàn, Ceftri. 100%, Cefta. 100%, Merope. 100%. Nhóm Aminoside bị đề kháng thấp, Amikax. 17%. Nhóm Quinolone bị đề kháng cao, Cipro. 100%, Levo. 50%.
Vancomycin không bị đề kháng.
Theo Song JH-nghiên cứu ANSORP, tại vùng Châu Á TBD, tỉ lệ MRSA tại Việt Nam là 28,2%, đứng hàng thứ tư, sau Taiwan 40,5%; Srilanka 38,8%; Philipine 30,1% (7).
Trong nghiên cứu tại BV Nguyễn Tri Phương 2008 (4), vi khuẩn đề kháng mạnh với tất cả các lọai kháng sinh, chỉ còn không đề kháng với Vanco., Line. và Rifam.
Pseudomonas spp. (n = 13)
Nhóm betalactam bị đề kháng cao, Ampi. 75%. Piperazin-Tazobactam (PZ-TZ) bị đề kháng thấp 23%.
Nhóm C bị đề kháng cao: Ceftri. 66,7%; Cefta. 31%. Nhóm Quinolone bị đề kháng khá cao: Cipro. 38,5 – 46,2%; Levo. 31 – 38,5%.
Nhóm Aminoside bị đề kháng khá thấp: Amika. 23%. Nhóm Carbapenem bị đề kháng thấp: Merope. 8%. Colistin không bị đề kháng.
Trong nghiên cứu này cho thấy VK cũng đề kháng tương đối thấp Amika.,PZ-TZ, Carbapenem và Colistin.
Acinetobacter baumannii (n = 12 )
Nhóm betalactam bị đề kháng cao, Ampi. 100%; PZ-TZ 50%.
Nhóm C bị đề kháng cao: Ceftri. 84%; Cefta. 73%. Nhóm Carbapenem bị đề kháng cao, Mero. 42%. Nhóm Aminoside bị đề kháng cao, Amika. 45,5%. Nhóm Quinolone bị đề kháng cao: Cipro. 50%; Levo. 42%.
VK không đề kháng với Colistin.
So với nghiên cứu tại BV Nguyễn Tri Phương năm 2008 (4), nhóm PNC bị đề kháng cao, Amoxiclav 50%; Ticarcillin 50%; PZ-TZ không bị đề kháng. Nhóm C bị đề kháng cao: Cefu. 100%; Ceftri. 50 - 100%; Cefta. không bị đề kháng. Nhóm C4 không bị đề kháng.
Nhóm Aminoside không bị đề kháng. Nhóm Quinolone bị đề kháng khá thấp: Cipro. 0%; Levo. 33%.
Như vậy vi khuẩn đã gia tăng đề kháng rất trầm trọng. Chỉ còn nhạy với Colistin và nhạy thấp với Carbapenem.
Klebsiella pneumonia (n =54)
Nhóm betalactam bị đề kháng cao, Ampi. 100%; PZ-TZ 40%.
Nhóm Cephalosporin (C) bị đề kháng cao: Ceftri. 40%; Cefta. 40%. Nhóm Carbapenem bị đề kháng khá thấp: Mero. 20%.
Nhóm Aminoside bị đề kháng khá thấp: Amika. 20%. Nhóm Quinolone bị đề kháng khá thấp: Cipro. 20 - 40%; Levo. 20%. Vi khuẩn không đề kháng với Colistin.
Kết quả nghiên cứu tại BV Nguyễn Tri Phương năm 2008 (4) cho thấy nhóm PNC ít bị đề kháng, Amoxiclav 27%; Ticarcillin 11%; PZ-TZ 50% (trung gian). Nhóm Cephalosporin (C) bị đề kháng cao: Cefu. 44%; Ceftri. 23- 31%; Cefta. 50%(TG). Nhóm C4 bị đề kháng khá thấp: Cefe. 22%; Imipe. 88%.
Nhóm Aminoside bị đề kháng khá thấp: Tobra. 5%; Amika. 15%. Nhóm Quinolone bị đề kháng khá thấp: Cipro. 15%; Oflox. 21%; Levo. 20%.
Như vậy vi khuẩn cũng đã gia tăng đề kháng, chỉ đề kháng ít với Carbapenem, Amikacin, Quinolone và Colistin.
E. coli (n = 4)
Nhóm betalactam bị đề kháng cao, Ampi 100%. PZ-TZ thấp 25%.
Nhóm C bị đề kháng cao: Ceftri. 50%; Cefta. 50%; trừ Cefope. 0%. Nhóm Carbapenem bị đề kháng thấp: Mero. 25%.
Nhóm Aminoside bị đề kháng thấp: Amika. 25%. Nhóm Quinolone bị đề kháng khá cao: Cipro. 25- 50%; Levo. 33%. Vi khuẩn không đề kháng với Colistin.
So với nghiên cứu 2008 tại BV Nguyễn Tri Phương (4) thì nhóm PNC bị đề kháng cao, Amoxiclav 67%. Ticarcillin 33%; PZ-TZ 100%. Nhóm C ít bị đề kháng: Cefu. 33%; Ceftri. 17%; Cefta. 20%. Nhóm C4 bị đề kháng thấp: Cefe. 17%; Imipe. 17%. Nhóm Aminoside bị đề kháng khá cao: Tobra. 33%; Amika. 33%. Nhóm Quinolone bị đề kháng cao: Cipro. 33%; Oflox. 50%.
Như vậy VK chỉ ít đề kháng với TZ-PZ, Carbapenem, Amikacin và Colistin.
KẾT LUẬN
Trong VPCĐ, chúng tôi ghi nhận: Vi khuẩn gram dương chiếm đa số (58%) so với vi khuẩn gram âm (42%). Trong các tác nhân gây VPCĐ, thường gặp nhất là S. pneumonia (50,6%), sau đó là các chủng P. aeruginosae (16%), A. baumannii (14,8%), Enterobacteriacea (11,1) và S. aureus (7,4%).
Các vi khuẩn gây viêm phổi cộng đồng rất đa dạng và đề kháng kháng sinh cao.
S. pneumonia đề kháng hoàn toàn với oxacillin nên đề kháng cao với betalactam. Staphylococcus spp. chỉ không đề kháng với Vancomycin. P. aeruginosa chỉ còn đề kháng tương đối thấp Amikacin, Piperacillin Tazobactam, Carbapenem và Colistin. A. baumannii chỉ không đề kháng với Colistin và đề kháng khá cao với Carbapenem. Các Enterobacteriacea cũng gia tăng đề kháng kháng sinh.
Lê Tiến Dũng
TÀI LIỆU THAM KHẢO
1. Alexander Project, (1998-2000)S. pneumoniae resist to penicillin and macrolide.
2. Ngô Quý Châu, Nguyễn Thanh Hồi, Trần Thu Thủy, (2005), Nghiên cứu đặc điểm lâm sàng viêm phổi mắc phải cộng đồng điều trị tại khoa hô hấp Bệnh viện Bạch Mai, Tạp chí Y học thực hành, Công trình nghiên cứu khoa học Hội nghị bệnh phổi toàn quốc, Cần Thô 6-2005, Bộ Y Tế, số 513/2005, trang 126-131.
3. Hà Mai Dung, Võ Thị Chi Mai, (2000), Staphylococcus aureus kháng Methicillin (MRSA) tại bệnh viện Chợ rẫy, Y học TP Hồ Chí Minh, Số đặc biệt hội nghị khoa học kỹ thuật trường ÐH YD TPHCM lần thứ XVIII, phụ bản số 1, tập 4, trang 97-100.
4. Lê Tiến Dũng, (2010),Đề kháng in vitro vi khuẩn gây viêm phổi đợt kịch phát COPD tại bệnh viện Nguyễn Tri Phương 2008.Y học thành phố Hồ Chí Minh,Hội nghị khoa học kỹ thuật BV Nguyễn Tri Phương, Trường Ðại học Y dược TP. Hồ Chí Minh, tập 2, phụ bản của tập 14, trang 47-54.
5. Lê Tiến Dũng, (2003), Ðặc điểm và sự đề kháng in-vitro vi khuẩn gây viêm phổi tại BV Nguyễn Tri Phương 2001-2002. Y học TPHCM,7: phụ bản 1,26-31.
6. Lê Tiến Dũng, (2007), Ðặc điểm và sự đề kháng in-vitro vi khuẩn gây viêm phổi tại BV Nguyễn Tri Phương 2006-2007. Y học TPHCM, hội nghị khoa học kỹ thuật trường ÐH YD TPHCM, phụ bản số 1, trang 34- 39.
7. Song J.H. et al, (2005), Spread of drug-resistant Streptococcus pneumoniae in Asian countries: Asian Network for Surveillance of Resistant Pathogens (ANSORP) Study. Clin. Infec. Disea. 28,1206-1211.
8. Song JH, (2006), Global crisis of Pneumococcal resistance: alarm calls from the East, Drug Resistance in the 21st Century, 3rdInternational Symposium on Antimicrobial Agents and Resistance, p 53 – 67.
9. Ðinh Ngọc Sỹ, Nguyễn Văn Hưng, Trần Bích Thủy, (2005), Tìm hiểu độ nhạy cảm với kháng sinh của một số loài vi khuẩn có khả năng gây nhiễm trùng hô hấp phân lập tại Bệnh viện Lao và bệnh phổi trung ương (2000 – 2004), Tạp chí Y học thực hành, Công trình nghiên cứu khoa học Hội nghị bệnh phổi toàn quốc, Cần Thơ 6-2005, Bộ Y Tế, số 513/2005, trang 112-116.
10. Phạm Hùng Vân, Nguyễn Phạm Thanh Nhân, Phạm Thái Bình, (2005), Khảo sát tình hình đề kháng in-vitro các kháng sinh của các vi khuẩn gây nhiễm trùng hô hấp cấp, Tạp chí Y học thực hành, Công trình nghiên cứu khoa học Hội nghị bệnh phổi toàn quốc, Cần Thơ 6-2005, Bộ Y Tế, số 513/2005, trang 117-125.
11. Phạm Hùng Vân, Trần Văn Ngọc và cs, (2005), Tác nhân gây Viêm phổi cộng đồng, nghiên cứu ANSORP Việt Nam 2003-2005.
12.Van Pham Hung et al, (2006),A multicenter study on antibiotic resistance of 204 S.pneumoniae strains – Results from 10 hospitals across Vietnam- ANSORP news- 2006/11/27.