- Chi tiết
-
Được đăng: 17 Tháng 9 2015
Đặt vấn đề: Được coi là một bệnh hiếm ở Việt nam, thuyên tắc phổi ít được phát hiện như năm rồi 2003 ở một bệnh viện tuyến cuối miền Nam Việt Nam.
Mục tiêu nghiên cưú: Mô tả đặc điểm lâm sàng, cận lâm sàng, bệnh cảnh lâm sàng thường gặp thuyên tắc phổi.
Phương pháp nghiên cứu: Hồi cứu các trường hợp lâm sàng và so sánh y văn qua đó bàn luận về vai trò các yếu tố lâm sàng cận lâm sàng trong chẩn đoán thuyên tắc phồi.
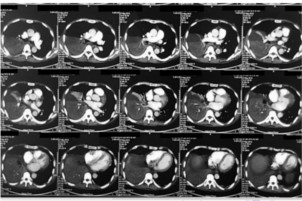
Bệnh nhân: 6 bệnh nhân được chẩn đoán xác định thuyên tắc phổi tại Bệnh viện Chợ Rẫy năm 2003 bằng chụp hình cắt lớp điện toán (CT scan) và siêu âm tim
Kết quả: Các đặc điểm lâm sàng, cận lâm sàng được mô tả và bệnh cảnh lâm sàng thường gặp được trình bày. Bệnh cảnh thuyên tắc phổi cơ bản không khác với các nước Phương Tây. Tuy nhiên, một số triệu chứng nặng có tần suất phổ biến hơn so với y văn có lẽ do chúng tôi chỉ mới xác định được những ca bệnh điển hình. Chẩn đoán vẫn còn trễ một phần do bệnh không phải là một chẩn đoán phân biệt được nghĩ tới ngay từ đầu. Chụp hình cắt lớp điện toán CT scan có vai trò trung tâm trong chẩn đoán bệnh. Để cải thiện chẩn đoán, các bác sĩ lâm sàng cần lưu tâm hơn đến thuyên tắc phổi như là một chẩn đóan phân biệt có thể gặp và hiểu rõ vai trò các xét nghiệm chẩn đoán trong các bệnh cảnh lâm sàng thường gặp.
SUMMARY PULMONARY EMBOLISM: DIAGNOSTIC IMPROVEMENTS MAKE IT NOT A RARE DISEASE?
Le Thuong Vu, Vo Hong Linh, Dang Van Phuoc * Y Hoc TP. Ho Chi Minh * Vol. 8 * Supplement of No 1 * 2004: 124 - 131
Introduction: Being considered a rare disease, pulmonary embolism was not frequently found as recently in 2003 at a tertiary hospital of South Vietnam.
Objective: To describe clinical and laboratory features, usual clinical contexts of pulmonary embolism. Methods: Retrospective study of pulmonary embolism cases and compare data to literature’s.
Patients: Six patients whose diagnoses were confirmed by CT scan and/or echocardiography
Results: These cases’ clinical and laboratory characteristics were presented. Some usual clinical contexts were discussed. There was no difference in our patients with typical patients in literature but some characteristics of bad prognostic were more frequent; probably because we could diagnose only the typical patients. Usually, the diagnosis was not made immediately after admission and was time consuming. Chest multi-detector (multi-slice) CT scan was contributed importantly in the diagnosis of a cluster of 6 cases. To improve diagnosis of the disease, doctors should consider pulmonary embolism as a probable differential diagnosis and master the role of diagnostic tests in usual clinical contexts.
ĐẶT VẤN ĐỀ KẾT QUẢ
Thuyên tắc phổi, một thể của bệnh lý thuyên huyết tắc (thromboembolic disese) là một bệnh lý thường gặp ở Phương Tây(23). Ở Hoa kỳ, bệnh lý thuyên huyết tắc sảy ra lần đầu cho khoảng 100 trên 100 000 người năm. Khoảng 1/3 số bệnh nhân này biểu hiện thuyên tắc phổi còn 2/3 biểu hiện viêm tắc tĩnh mạch đơn thuần. Bệnh là nguyên nhân tử vong tim mạch đứng hàng thứ ba với khoảng 55 000 tử vong mỗi năm(19). Mặc dù hết sức quan trọng về mặt dịch tễ và vì vậy rất được quan tâm nghiên cứu; thuyên tắc phổi vẫn được coi là một bệnh khó chẩn đoán, bỏ sót chẩn đoán và chẩn đoán lầm vẫn là vấn đề lớn cho các nhà lâm sàng.
Khác với các nước Phương Tây, thuyên tắc phổi hiếm gặp hơn ở các quốc gia châu Á(2,4,21,17,16,8,13). Tần suất bệnh mới của thuyên tắc phổi trên người châu Á Thái Bình Dương được chứng minh là thấp hơn nhiều so người da trắng (60 so với 230/ 1000 000 dân)(23). Chính vì vậy, việc chẩn đoán bệnh ở các nhóm chủng tộc này lại thường khó khăn hơn.
Riêng Việt Nam, trước đây, y văn trong nước chỉ ghi nhận các báo cáo từng trường hợp(14). Trong năm 2003, tại Khoa Phổi và Khoa Tim mạch, BV Chợ Rẫy, TP Hồ Chí Minh; chúng tôi ghi nhận số trường hợp thuyên tắc phổi gia tăng đột ngột so với thống kê hàng năm trước đó (6 trường hợp mới mắc). Điều này xảy ra đồng thời với việc ứng dụng các phác đồ chẩn đoán thuyên tắc phổi mà đặc biệt là ứng dụng chụp cắt lớp điện toán CT scan lồng ngực trong khảo sát hệ mạch phổi. Chúng tôi hồi cứu lại các trường hợp thuyên tắc phổi này nhằm rút kinh nghiệm về chẩn đoán và điều trị.
PHƯƠNG PHÁP NGHIÊN CỨU
Báo cáo hồi cứu 6 trường hợp được chẩn đoán xác định thuyên tắc phổi tại BV Chợ Rẫy, trong năm 2003 và hồi cứu y văn
KẾT QUẢ
Các dữ kiện dịch tễ học và phương tiện giúp chẩn đoán xác định 6 trường hợp lâm sàng được trình bày trong bảng 1; các yếu tố thuận lợi trong tiền căn, triệu chứng lâm sàng, X quang phổi, điện tim, khí máu động mạch được trình bày trong bảng 2, 3, 4 và 5
Bảng 1: Các dữ kiện cơ bản và phương tiện chẩn đoán xác định ở các bệnh nhân thuyên tắc phổi
|
STT |
Tên |
Giới |
Tuổi |
Phương tiện chẩn đoán xác định* |
|
1 |
H.H.T |
Nam |
71 |
CT scan |
|
2 |
L.T.B |
Nữ |
61 |
Siêu âm tim |
|
3 |
B.L |
Nam |
29 |
Siêu âm tim, CT scan |
|
4 |
N.T.Th |
Nữ |
46 |
CT scan |
|
5 |
Đ.T.D |
Nữ |
56 |
CT scan |
|
6 |
N.T.M |
Nữ |
73 |
CT scan |
*: chẩn đoán xác định khi có siêu âm tim, chụp mạch máu phổi bằng cắt lớp điện tóan phát hiện huyết khối trong lòng mạch máu phổi.
Bảng 2: Các yếu tố thuận lợi trong tiền căn, triệu chứng lâm sàng thường gặp ở các bệnh nhân nghiên cứu
|
STT |
Tiền căn* |
Khó Thở |
Thở nhanh |
Đau màng phổi |
Ho |
Tim Nhanh |
Ho máu |
Tụt huyết áp |
|
1 |
Ung thư gan |
+ |
+ |
+ |
+ |
- |
+ |
- |
|
2 |
Ung thư giáp |
+ |
+ |
- |
+ |
+ |
- |
+ |
|
3 |
|
+ |
+ |
+ |
+ |
+ |
+ |
+ |
|
4 |
Viêm tắc TMΩ |
- |
- |
+ |
+ |
- |
+ |
- |
|
5 |
Viêm tắc TM€ |
+ |
- |
+ |
- |
- |
- |
+ |
|
6 |
- |
+ |
+ |
+ |
- |
+ |
- |
- |
|
Hd |
4/6 |
5/6 |
4/6 |
5/6 |
4/6 |
3/6 |
3/6 |
3/6 |
+: dương tính,-: âm tính; *: không yếu tố thuận lợi nào khác trong tiền căn được ghi nhận trên các bệnh nhân được khảo sát và số chung chỉ tính đến số bệnh nhân có các yếu tố nguy cơ; #: tiền căn đột ngột khó thở, chóng mặt, xanh xao, ho, nặng ngực, ngất, tim nhanh, SpO2 92% một tháng trước (thuyên tắc phổi bị bỏ sót); £: số bệnh nhân có nhiệt độ trên 38o5; Hd: số bệnh nhân biểu hiện triệu chứng; Ω: tiền căn mổ viêm tắc tĩnh mạch chân cách nay 7 năm; €: viêm tắc tĩnh mạch có triệu chứng dù đang điều trị sintrom 4mg/ngày mà hiệu quả không được kiểm chứng bằng INR.
Các phương tiên chẩn đoán chính gồm bảng điểm lâm sàng đánh giá nguy cơ thuyên tắc phổi, D- dimers, siêu âm tĩnh mạch chi dưới và siêu âm tim, CT scan chụp hệ mạch phổi được trình bày trong bảng 6 và 7. Các chẩn đóan được thiết lập trước khi thuyên tắc phổi được thành lập (bao gồm chẩn đoán tuyến trước và tại BV Chợ Rẫy) được trình bày trong bảng 8. Thời gian chậm trễ chẩn đoán được trình bày trong bảng 9.
Bảng 3: Các triệu chứng lâm sàng ít thường gặp hơn ở các bệnh nhân nghiên cứu
|
STT |
Tắc TM sâu |
Khò khè |
Tím |
Ngất |
TM cổ nỗi |
Nhiệt độ |
Gallop T3 P |
Cọ màng phổi |
|
1 |
- |
- |
- |
- |
- |
39,5 |
- |
- |
|
2 |
- |
+ |
+ |
+ |
+ |
36,5 |
- |
- |
|
3 |
- |
- |
- |
+ |
+ |
37,8 |
+ |
- |
|
4 |
+ |
- |
- |
- |
- |
37,,5 |
- |
- |
|
5 |
+ |
- |
- |
- |
- |
38,3 |
- |
- |
|
6 |
+ |
+ |
+ |
- |
- |
38,5 |
- |
- |
|
Hd |
3/6 |
2/6 |
2/6 |
2/6 |
2/6 |
2/6£ |
1/6 |
0/6 |
+: dương tính,-: âm tính; £: số bệnh nhân có nhiệt độ trên 38o5
Bảng 4: Các cận lâm sàng thường quy X quang phổi
|
STT |
Xẹp hay bất thường chủ mô |
Tràn dịch màng phổi |
Bóng mờ tựa đáy vào màng phổi |
Nâng cao cơ hoành |
Giảm giường mạch phổi |
Động mạch phổi phồng |
Cắt cụt động mạch phổi |
|
1 |
+ |
- |
+ |
- |
- |
- |
- |
|
2 |
- |
- |
- |
- |
+ |
- |
+ |
|
3 |
+ |
- |
- |
- |
+ |
+ |
+ |
|
4 |
- |
- |
- |
- |
- |
- |
- |
|
5 |
+ |
+ |
- |
- |
- |
- |
- |
|
6 |
+ |
- |
- |
- |
- |
- |
- |
|
Chung |
4/6 |
1/6 |
1/6 |
0/6 |
2/6 |
1/6 |
2/6 |
Bảng 5: Các cận lâm sàng thường quy điện tim và khí máu động mạch
|
STT |
Nhanh xoang |
Trục phải hay S1Q3 |
Dày thất phải |
Blốc nhánh phải |
Giảm oxy máu |
AaDO2(mmHg) |
|
1 |
- |
- |
- |
- |
- |
78 |
|
2 |
+ |
- |
- |
- |
+ |
64 |
|
3 |
+ |
+ |
+ |
+ |
+ |
35 |
|
4 |
- |
- |
- |
- |
- |
22 |
|
5 |
- |
+ |
+ |
- |
+ |
55 |
|
6 |
+ |
- |
- |
- |
+ |
60 |
|
Chung |
3/6 |
2/6 |
2/6 |
1/6 |
5/6 |
5/6 |
+: dương tính,-: âm tính; AaDO 2; khác biệt Oxy giữa phế nang và động mạch
Bảng 6: Bảng điểm lâm sàng đánh giá nguy cơ thuyên tắc phổi, các xét nghiệm D-dimers, siêu âm tĩnh mạch chi dưới ở nhóm bệnh nhân nghiên cứu
|
STT |
Lâm sàng* |
D-Dimers |
SÂ TM CD |
|
1 |
2 |
# |
0 |
|
2 |
5 |
# |
0 |
|
3 |
5 |
+ |
0 |
|
4 |
8.5 |
+ |
+ |
|
5 |
7.5 |
0 |
+ |
|
6 |
7 |
0 |
+ |
+: dương tính,-: âm tính; *: điểm lâm sàng theo Well với > 6 xác xuất cao, 2-6 xác xuất trung bình mắc thuyên tắc phổi; #: chưa thực hiện được; 0: không được thực hiện; SÂTMCD: siêu âm tĩnh mạch chi dưới.
Bảng 7: Kết quả siêu âm tim, CT scan chụp hệ mạch phổi
|
STT |
Siêu âm tim |
CT scan |
|||||||||
|
|
|
Dãn nhĩ phải |
Dãn thất phải |
Tăng áp phổi (mmHg) |
HK buồng tim |
HK ĐMP |
|
HK ĐMP Phải |
HK ĐMP Trái |
TTCM |
TDMP |
|
1 |
0 |
|
|
|
|
|
+ |
+ |
- |
đáy dựa MP phải |
|
|
2 |
+ |
+ |
+ |
50 |
+ |
+ |
0 |
|
|
|
|
|
3 |
+ |
+ |
+ |
70 |
- |
+ |
+ |
+ |
+ |
Ít, phải |
phải |
|
4 |
0 |
|
|
|
|
|
+ |
+ |
+ |
trái |
trái |
|
5 |
+ |
- |
+ |
55 |
- |
- |
+ |
+ |
+ |
phải |
|
|
6 |
+ |
- |
- |
£ |
- |
- |
+ |
+ |
+ |
trái |
|
+: dương tính,-: âm tính; 0: không được thực hiện; £: không đo được; HK: huyết khối, ĐMP: động mạch phổi, SÂTMCD: siêu âm tĩnh mạch chi dưới, TTCM: thương tổn chủ mô, ĐM: động mạch, TD: tràn dịch, MP: màng phổi.
Về điều trị, tất cả bệnh nhân được khởi đầu bằng enoxaparine (heparin trọng lượng phân tử thấp) và gối đầu bằng acinocoumarin (kháng vitamin K, biệt dược Sintrom) với mục tiêu đạt INR trong khỏang 2- 3. Có 2 bệnh nhân (số 3 và số 5) được sử dụng kèm thêm thuốc tiêu sợi huyết (streptokinase 250 000 UI tiêm tĩnh mạch trong 30 phút và tiếp tiêm tĩnh mạch liên tục 100 000 UI/giờ trong 24 giờ). Chỉ định tiêu sợi huyết ở bệnh nhân số 3 được đặt ra do có tình trạng choáng; số 5 do có các biểu hiện rối lọan huyết động, tăng áp phổi nặng trên siêu âm tim (chỉ định còn bàn cãi). Sau tiêu sợi huyết cả hai bệnh nhân đều có cải thiện đáng kể về mặt lâm sàng với ổn định huyết áp và cải thiện suy hô hấp ở bệnh nhân 3, cải thiện triệu chứng cơ năng ở bệnh nhân 5. Bệnh nhân 5 được đặt lưới lọc tĩnh mạch chủ dưới do tiền căn viêm tắc tĩnh mạch đã 5 năm và điều trị không hiệu quả (thuyên tắc phổi khi vẫn dùng antivitamin K uống). Kết quả tức thời của lưới lọc tốt. Có 3 bệnh nhân xin về và không theo dõi được sau khi có chẩn đoán (2 bệnh nhân ung thư số 1 và 2; bệnh nhân số 6 xin về do gia đình từ chối tiếp tục điều trị). Bệnh nhân số 4 còn theo dõi điều trị ngọai trú sau 1 tháng với lâm sàng ổn, INR trong khỏang mong muốn.
Bảng 8: Các chẩn đoán đã từng được đặt ra và chẩn đoán cuối cùng
|
STT |
Chẩn đoán |
Chẩn đoán cuối cùng |
|
1 |
Viêm phổi |
Thuyên tắc phổi trên bệnh nhân ung thư gan có biến chứng nhiễm trùng vùng nhồi máu phổi |
|
2 |
Choáng và suy hô hấp chưa rõ nguyên nhân trên bệnh ung thư giáp di căn hạch, hạch, xương
|
Thuyên tắc phổi gây chóang trên bệnh nhân nhân ung thư giáp di căn hạch |
|
3 |
Ngất nghi do cơn nhịp nhanh kịch phát trên thất |
Thuyên tắc phổi có biến chứng chóang |
|
4 |
1-Viêm tắc tĩnh mạch + Ho ra máu (do lao, bệnh tự miễn, tắc tĩnh mạch proteinosis, ung thư) 2-Viêm phổi trái + Tắc tĩnh mạch chân phải |
Thuyên tắc phổi và viêm tắc tĩnh mạch |
|
5 |
Suy tim, tràn dịch màng ngòai tim/ viêm tĩnh mạch |
Thuyên tắc phổi và viêm tắc tĩnh mạch |
|
6 |
1-Suy tim II Thiểu năng vành Cao huyết áp bội nhiễm phổi tắc tĩnh mạch Td U phổi 2-Viêm dạ dày + thiếu máu cơ tim 3-Suy nhược cơ thể + Suy vành 4-Hen phế quản bội nhiễm + viêm tắc tĩnh mạch chân |
Thuyên tắc phổi và viêm tắc tĩnh mạch |
Bảng 9: Thời gian chậm trễ chẩn đoán
|
STT |
Tính từ lúc có triệu chứng đầu tiên gợi ý thuyên tắc phổi |
Tính từ nhập BVCR |
|
1 |
4 |
2 |
|
2 |
1/4 |
1/4 |
|
3 |
1 |
1 |
|
4 |
7 |
1 |
|
5 |
3 |
1/2 |
|
6 |
13 |
7£ |
*: 7 ngày kể từ ngày có đau ngực, ho ra máu; trước đó 2 tháng bệnh nhân đã có viêm tắc tĩnh mạch và ho đàm nhầy; #: hai bệnh nhân được chẩn đoán khá sớm nhờ trên lâm sàng có tình trạng choáng; £: viêm tắc tĩnh mạch dường như xuất hiện 2 ngày sau nhập viện, nếu tính từ thời điểm này là 5 ngày.
BÀN LUẬN
Chúng tôi có 6 bệnh nhân, gồm 2 nam 4 nữ. Thật ra không có biểu hiện trội hơn về giới nữ cho thuyên tắc phổi trong y văn, sự chênh lệch giới trong nghiên cứu này là do số lượng bệnh nhân còn quá nhỏ(3).
Trong nhóm này đa số bệnh nhân đều trên 45 tuổi (5/6 bệnh nhân) phù hợp đặc điểm tần suất bệnh mới thuyên tắc phổi thường gia tăng theo tuổi (trung bình nguy cơ này tăng gấp 2 lần mỗi 10 tuổi từ dưới 5 trường hợp/ 100 000 người năm ở người dưới 15 tuổi đến khỏang 500 trường hợp/ 100 000 người năm ở người 80 tuổi)(23). Trong nhóm nghiên cứu, các yếu tố thuận lợi nghi nhận được trong 4/6 trường hợp so với chuẩn của y văn là 25-50% trường hợp(23). Ngòai tuổi, bệnh lý thuyên huyết tắc từ trước, ung thư có ghi nhận trong nhóm nghiên cứu; các yếu tố nguy cơ khác được ghi nhận trong y văn gồm bất động kéo dài (có thể kèm tai biến mạch máu não, liệt), phẫu thuật lớn, chấn thương, béo phì, dãn tĩnh mạch, suy tim (bao gồm nhồi máu cơ tim mới đây), viêm đại tràng, hội chứng thận hư, thai kỳ và hậu sản, estrogen liệu pháp và đặt catheter tĩnh mạch trung tâm(5,20).
Tần suất biểu hiện các triệu chứng lâm sàng không khác mấy với các nghiên cứu có số lượng bệnh nhân lớn hơn; tuy nhiên tần suất các triệu chứng tím, ho, ngất, tụt huyết áp cao trội hơn ở nhóm nghiên cứu đặt ra một giả thuyết là chúng tôi chỉ mới chẩn đoán được các trường hợp bệnh nặng, triệu chứng rõ ràng. Các triệu chứng gặp ở hơn hay bằng 1⁄2 số bệnh nhân trong nhóm nghiên cứu là khó thở, đau ngực kiểu màng phổi, thở nhanh, ho, ho máu, tim nhanh. Tuy các triệu chứng lâm sàng được biết là không đặc hiệu cho thuyên tắc phổi, nhưng sự vắng mặt các triệu chứng này sẽ làm chẩn đoán thuyên tắc phổi khó sảy ra; trong nhóm nghiên cứu chỉ 1/6 (17%) bệnh nhân không có khó thở hoặc thở nhanh (tần số hô hấp >20l/phút) và không (0%) bệnh nhân nào vắng mặt cả 2 triệu chứng trên lẫn đau ngực màng phổi (so với 10% và 3% trong y văn)(3).
Bảng 10: So sánh tần suất các triệu chứng lâm sàng với các nghiên cứu trong y văn(18,1)
|
Triệu chứng |
Khó thở |
Thở nhanh |
Đau màng phổi |
Ho |
Tim nhanh |
Ho máu |
Tím |
Tụt huyết áp |
|
Số ca hiện diện |
5/6 |
4/6 |
5/6 |
4/6 |
3/6 |
3/6 |
2/6 |
3/6 |
|
Tần suất(%) |
83 |
67 |
83 |
67 |
50 |
50 |
33 |
50 |
|
Stein và CS % (n=17) |
73 |
70 |
66 |
37 |
30 |
13 |
1 |
- |
|
Anderson và CS, % (n=131) |
77 |
70 |
55 |
_ |
43 |
13 |
18 |
10 |
Bảng 10: So sánh tần suất các triệu chứng lâm sàng với các nghiên cứu trong y văn(tiếp theo)
|
Số ca hiện diện |
Khò khè |
Ngất |
TM cổ nỗi |
Sốt ≥ 38,5 |
Gallop T3 P |
Cọ màng phổi |
|
Triệu chứng |
2/6 |
2/6 |
2/6 |
2/6 |
1/6 |
0/6 |
|
Tần suất (%) |
33 |
33 |
33 |
33 |
17 |
0 |
|
Stein và CS, % (n=117) |
9 |
_ |
_ |
7 |
3 |
3 |
|
Anderson và CS,%, (n=131) |
_ |
10 |
8 |
_ |
5 |
2 |
Trong thuyên tắc phổi, nhiều bảng điểm lượng giá xác suất mắc bệnh lâm sàng đã được đề nghị. Bảng điểm của Well(22) sử dụng được cho cả bệnh nhân ngoại viện đến khám và bệnh nhân nội viện được sử dụng trong nghiên cứu này. Có tới 3/6 bệnh nhân có xác suất cao và 3/6 bệnh nhân có xác suất trung bình mắc thuyên tắc phổi trong nhóm nghiên cứu. Nghiên cứu này chỉ báo cáo các trường hợp dương tính nên không trình bày được giá trị tiên đoán dương, độ nhạy hay độ đặc hiệu. Một phác đồ chẩn đoán lâm sàng được lượng giá là có độ nhạy 84% và đặc hiệu 95% trong chẩn đoán(12); phác đồ khác với sự phối hợp của xác suất lâm sàng thấp và D- dimers âm tính giúp loại trừ chẩn đoán trong 99,5% trường hợp(22). Ở Việt Nam, tần suất thuyên tắc phổi thấp, lượng giá nguy cơ thuyên tắc phổi lâmsàng nhằm loại trừ bớt những trường hợp nguy cơ thấp, tránh sử dụng quá nhiều xét nghiệm chuyên sâu đắt tiền lại càng quan trọng. Chính vì vậy việc nghiên cứu áp dụng các bảng điểm lâm sàng riêng cho thực tế Việt nam là rất cần thiết.
Bốn bệnh cảnh thuyên tắc phổi chính(3) thường gặp gồm truỵ mạch trên bệnh nhân trước đó khoẻ mạnh, xuất huyết phổi, khó thở đơn thuần, truỵ mạch ở bệnh nhân có dự trữ tim phổi kém (bảng 12). Trong nhóm nghiên cứu có 3 bệnh nhân truỵ mạch mà không biểu hiện bệnh tim phổi rõ trước (bệnh nhân 2, 3 và 6), hai bệnh nhân xuất huyết phổi (1 và 4) và 1 bệnh nhân khó thở đơn thuần (bệnh nhân 5). Phân bố này cũng thể hiện nhóm nghiên cứu gồm những bệnh nhân nặng, điển hình.
Về cận lâm sàng, tần suất cao các biểu hiện X quang tràn dịch màng phổi, cơ hòanh nâng cao hay cắt cụt động mạch phổi có lẽ cũng do số lượng bệnh nhân chúng tôi ít và chỉ những ca bệnh nặng rõ ràng mới được phát hiện (bảng 13). Điện tâm đồ có biểu hiện tăng gánh thất phải cấp làm tăng nguy cơ thuyên tắc 4,6 lần(10). Nhóm nghiên cứu có 2/6 bệnh nhân có biểu hiện điện tim phù hợp. Các bệnh nhân hầu hết (5/6) đều có giảm oxy và tăng AaDO 2 chứng tỏ có hiện diện trao đổi khí tại phổi phù hợp thuyên tắc phổi. Đây cũng là yếu tố chứng tỏ nhóm bệnh nhân nghiên cứu nặng.
Bảng 12: Các bệnh cảnh lâm sàng thường gặp(3)
|
|
Trụy mạch, trước đó bình thường
|
Xuất huyết phổi |
Khó thở đơn thuần |
Trụy mạch, ở bệnh nhân dự trữ kém |
|
Tần số
|
5% |
60% |
25% |
10% |
|
Tắc động mạch phổi
|
Lan tỏa
|
Nhỏ/trung bình
|
Trung bình/lớn
|
Nhỏ/trung bình
|
|
Khám*
|
Tăng gánh thất phải cấp |
Có thể có triệu chứng thực thể khu trú |
Thở nhanh
|
Không hữu ích
|
|
X quang lồng ngực*
|
Thường bình thường
|
Thường gợi ý
|
Thường bình thường
|
Có thể gợi ý
|
|
Điện tim*
|
Thường tăng gánh thất phải cấp
|
Bình thường
|
Biến đổi không đặc hiệu
|
Không hữu ích#
|
|
Khí máu động mạch
|
Bất thường nghiêm trọng
|
Có thể bình thường
|
Thường không bình thường
|
Không hữu ích#
|
*: có thể rất giá trị để loại trừ chẩn đoán khác; #: có thể bất thường chủ yếu do bệnh tim phổi sẵn có
Bảng 13: Tần suất các biểu hiện X quang trong nhóm nghiên cứu và y văn(18)
|
|
Xẹp hay bất thường chủ mô |
Tràn dịch màng phổi |
Bóng mờ tựa đáy vào màng phổi |
Nâng cao cơ hòanh |
Giảm giường mạch phổi |
Động mạch phổi phồng
|
Cắt cụt động mạch phổi |
|
Số ca hiện diện
|
4/6 |
1/6 |
1/6 |
0/6 |
2/6 |
1/6 |
2/6 |
|
Tần suất (%)
|
67 |
17 |
17 |
00 |
33 |
17 |
33 |
|
BPTNMT, (%) (n=21) |
76 |
52 |
33 |
14 |
38 |
29 |
5 |
|
Không bệnh tim phổi trước đó (%) (n=117)
|
68 |
48 |
35 |
24 |
21 |
15 |
7 |
D-dimers đáng tiếc chưa được thực hiện thường quy trong giai đọan đầu nghiên cứu và ở giai đọan sau chưa được thực hiện trên tất cả các bệnh nhân do còn các cản trở hành chánh và tổ chức (chỉ làm trong giờ trực, điều dưỡng chưa biết dùng chai citrate lấy 3cc máu, và gửi phòng huyết học Khoa xét nghiệm, BVCR). D-dimers được xem là một xét nghiệm quan trọng giúp loại trừ chẩn đoán một khi xác suất mắc bệnh lâm sàng thấp(22).
Cũng vậy, siêu âm tĩnh mạch chi dưới thường chỉ được chỉ định nếu có triệu chứng lâm sàng rõ của viêm tắc tĩnh mạch (ba bệnh nhân 4, 5, 6). Hai bệnh nhân số 2 và 3 không được chỉ định siêu âm tĩnh mạch chi dưới do tình trạng choáng. Trên bệnh nhân có nguy cơ lâm sàng trung bình đến cao, viêm tắc tĩnh mạch hiện diện trên bệnh nhân có triệu chứng ở lồng ngực được xem là một tiêu chuẩn chẩn đoán xác định thuyên tắc phổi(15,6).
Siêu âm tim giúp khẳng định thêm chẩn đoán trong 3⁄4 trường hợp được thực hiện; trong đó, giúp chẩn đoán xác định 2 trong 4 trường hợp (phát hiện huyết khối trong lòng động mạch phổi). Hai bệnh nhân này cũng là hai bệnh nhân thể hiện rối lọan huyết động. Y văn cũng chứng tỏ vai trò quan trọng siêu âm tim với 50% trường hợp dương tính trên nhóm bệnh nhân có các rối loạn huyết động(11).
Nguyên tắc của chụp cắt lớp điện toán lồng ngực với thuốc cản quang ở thì động mạch sớm là nhằm cản quang hóa hệ động mạch phổi tối ưu giúp phát hiện các thương tổn khuyết thuốc cản quang biểu hiện gián tiếp của cục huyết khối. Chúng tôi sử dụng máy chụp cắt lớp điện tóan đa tiếp nhận multi- detector (multi-slice) CT scan với ưu điểm tái tạo được hệ mạch phổi trong không gian 3 chiều. Trong nghiên cứu này, chụp điện tóan cắt lớp góp phần chẩn đoán xác định trên 5/6 trường hợp. Trong y văn, kỹ thuật này được coi là có độ nhạy và độ chuyên biệt cao (70-87% và91-95 %) trong chẩn đoán thuyên tắc phổi(6,15). Đa số bệnh nhân có biểu hiện thuyên tắc ở cả hai động mạch phổi (4/5 bệnh nhân); các thương tổn chủ mô do hoại tử, nhồi máu hoặc tràn dịch cũng được phát hiện. Các trường hợp của chúng tôi tổn thương thường ngay tại động mạch phổi hai bên tương đối dễ chẩn đoán; các thương tổn động mạch thùy, phân thùy sẽ đòi hỏi một khả năng đọc, phân tích kết quả hình ảnh của các chuyên gia. Kỹ thuật này còn có ưu điểm vượt trội so với xạ hình thông khí tưới máu phổi là có thể giúp loại trừ hoặc xác định các chẩn đoán phân biệt. Ở Việt nam, kỹ thuật này có khả năng phát triển rộng khắp với sự phổ biến của các máy điện toán cắt lớp đang được dần trang bị cho các tuyến tỉnh, ngược lại với xạ hình chỉ có mặt ở các trung tâm như TP Hồ Chí Minh, Hà Nội.
Qua phần phân tích các chẩn đoán chúng tôi thấy rằng, cho tới nay thuyên tắc phổi chưa phải là một chẩn đoán phân biệt mà các bác sĩ lâm sàng lưu tâm. Các chẩn đoán trước thường nêu bật những hội chứng lâm sàng quan trọng, hiện diện trong và có vai trò quan trọng trong chẩn đoán thuyên tắc phổi nhưng lại không đi đến được kết luận do người làm chẩn đoán hòan toàn không nghĩ tới chẩn đoán phân biệt này; ví dụ, ho ra máu và viêm tắc tĩnh mạch chi dưới. Bên cạnh đó, chúng tôi cũng ghi nhận tính phong phú trong bệnh cảnh lâm sàng của thuyên tắc phổi trường hợp 1 có biểu hiện sốt rất cao 39o5 khiến phải nghĩ nhiều đến nguyên nhân nhiễm trùng hơn; trường hợp 6 có khò khè khiến phải loại trừ hen phế quản. Ở Hoa kỳ và các nước phương Tây, chẩn đoán này được khuyến nghị là cần nghĩ đến rộng rãi ở tất cả bệnh nhân có bệnh cảnh cấp tính của khó thở, đau ngực, thở nhanh và/hoặc ho ra máu(7). Một khuyến nghị như vậy trên người Việt nam mà được cho là ít có nguy cơ thuyên tắc hơn còn phải được xem xét thêm.
Tuy là một bệnh lý cấp cứu cần chẩn đoán chính xác và nhanh chóng do tử vong có thể cao đến 30% nếu không điều trị kịp thời(9), trong nghiên cứu này do nhiều yếu tố khách quan và chủ quan, trung bình và trung vị của thời gian để xác định được chẩn đoán tại BV CR lần lượt là 2 và 1 ngày. Chúng tôi hy vọng thời gian này sẽ được thu ngắn hơn nữa trong thời gian tới. Với đặc điểm là một bệnh viện tuyến cuối nhận bệnh từ nhiều đơn vị bạn, các trường hợp được báo cáo cho thấy cần lưu ý đến chẩn đoán phân biệt này ở các bệnh nhân có khó thở, đau ngực, thở nhanh và/hoặc ho máu để có định hướng chẩn đoán đúng, nhằm tìm kiếm những xét nghiệm chẩn đoán phù hợp ví dụ như chụp điện toán cắt lớp hệ mạch phổi, qua đó nhanh chóng chẩn đoán xác định để điều trị kịp thời.
Về điều trị, các bệnh nhân đều hưởng một điều trị cơ bản gồm heparine trọng lượng phân tử thấp gối đầu bằng anti-vitamin K sau đó. Y văn chứng nhận đây là điều trị cải thiện được tiên lượng tử vong(7). Tuy nhiên, do cơ địa mỗi bệnh nhân khác nhau chúng tôi đã tiến hàng điều trị khác nhau phù hợp với các hướng dẫn điều trị trong y văn. Thuốc tiêu sợi huyết dù được đồng thuận điều trị nhưng chưa được chứng minh là làm cải thiện tiên lượng tử vong ở những bệnh nhân nặng có rối lọan huyết động. Các thuốc anti-vitamin K đòi hỏi phải theo dõi chặt chẽ sau đó khó chỉ định ở những bệnh nhân ở xa hay trình độ thấp; ngược lại, lọc tĩnh mạch chủ dưới tuy việc theo dõi có dễ dàng hơn lại là một thủ thuật xâm nhập và đắt tiền.
KẾT LUẬN
Thuyên tắc phổi là bệnh thường gặp và có tỷ lệ tử vong cao ở các nước phương Tây. Bệnh lý này xưa nay được coi là bệnh rất hiếm ở Việt nam và gần đây được phát hiện nhiều hơn. Những tiến bộ chẩn đoán đã cho phép nhìn nhận lại vấn đề: có lẽ bệnh không quá hiếm như chúng ta nghĩ. Trong bối cảnh đó, chúng tôi trình bày những ca lâm sàng mới được chẩn đoán gần đây để rút kinh nghiệm về chẩn đoán và điều trị. Các bệnh nhân thuyên tắc phổi thường hiện diện các yếu tố nguy cơ; hiếm khi nào không có hoặc khó thở, đau ngực hoặc thở nhanh; X quang lồng ngực và điện tim không nhạy nhưng có giá trị nếu dương tính; thang điểm lâm sàng và D-dimers giúp phân nhóm nguy cơ và loại trừ một số lớn bệnh nhân nguy cơ lâm sàng thấp và/hoặc D-dimers âm tính; siêu âm tim trong trường hợp có rối loạn huyết động và đặc biệt chụp điên toán cắt lớp hệ mạch phổi có vai trò trung tâm trong chẩn đoán thuyên tắc phổi. Các bác sĩ lâm sàng nếu lưu tâm hơn đến thuyên tắc phổi như là một chẩn đoán phân biệt ngõ hầu có thể phát hiện nhiều và sớm hơn các trường hợp thuyên tắc phổi. Điều trị thuyên tắc phổi cơ bản là thuốc kháng đông (heparin trọng lượng phân tử thấp và kháng vitamin K) và cần cá nhân hoá các điều trị theo từng bệnh nhân mà vẫn tuân thủ các hướng dẫn.
Lê Thượng Vũ,, Võ Hồng Lĩnh, Đặng Văn Phước
Y Học TP. Hồ Chí Minh * Tập 8 * Phụ bản của Số 1 * 2004
Hình ảnh: Image courtesy of dream designs krishnan at FreeDigitalPhotos.net
TÀI LIỆU THAM KHẢO
-
Anderson FA, Wheeler HB, Goldberg RJ, et al. A population-based perspective of the hospital incidence and case-fatality rates of deep vein thrombosis and pulmonary embolism. Arch Intern Med 1991; 151:933- 938
-
Atichartakarn V, Pathepchotiwong K, Keorochana S and Eurvilaichit C. Deep vein thrombosis after hip surgery among Thai. Arch Intern Med 1988;148:1349-53
-
British Thoracic Society, Standards of Care Committee. Suspected acute pulmonary embolism: a practical approach. Thorax. 1997;52(Suppl 4):S1-S24. (III)
-
Duthie SJ, Ghosh A, Ma HK. Hong Kong 1961-1985. Maternal mortality in Br J Obstet Gynaecol, January 1, 1989; 96(1): 4-8
-
Geerts WH, Heit JA, Clagett GP, et al. Prevention of venous thromboembolism. Chest 2001;119:132S-75.
-
Grenier P, Beigelman C. Spiral computed tomographic scanning and magnetic resonance angiography for the diagnosis of pulmonary embolism. Thorax 1998 (suppl 2)S25-31
-
Housset B. Pathologie vasculaire pulmonaire. In Abre’ge’ de Pneumologie, Housset B (ed), Paris, Masson 1999.
-
Inada K, Shirai N, Hayashi M, Matsumoto K, Hirose M. Postoperative deep venous thrombosis in Japan. Incidence and prophylaxis.Am J Surg, June 1, 1983; 145(6): 775-9.
-
Kearon C. Diagnosis of pulmonary embolism. CMAJ 2003; 168:183.
-
Miniati M, Monti S, Bottai M. A structured clinical model of predicting the probability of pulmonary embolism. Am J Med, 2003; 114:173-179
-
Miniati M, Monti S, Pratali L, Di Ricco G, Marini C, Formichi B, et al. Value of transthoracic echocardiography in the diagnosis of pulmonary embolism: results of a prospective study in unselected patients. Am J Med 2001;110:528-35.
-
Miniati M, Prediletto R, Formichi B, et al. Accuracy of clinical assessment in the diagnosis of pulmonary embolism. Am J Respir Crit Care Med 1999;159:864-871
-
Nandi P, Wong KP, Wei WI, Ngan H, Ong GB. Incidence of postoperative deep vein thrombosis in Hong Kong Chinese. Br J Surg 1980; 67: 251-3
-
Ông KH. Nhân một trường hợp thuyên tắc phổi nhiễm trùng ở một bệnh nhân có HIV dương tính. Y học Việt nam 1999; 236,237(6,7):150.
-
Perrier A, Howarth M, Didier D, Loubeyre P, Unger PF, de Moerloose P, Slosman D, Junod A, Bounameaux H. Performance of helical computed tomography in unselected outpatients with suspected pulmonary embolism. Ann Intern Med, Jul 2001; 135(2): 88-97.
-
Rees DC, Cox M, Clegg JB. World distribution of factor V Leiden.Lancet 1995; 346:1133-4
-
Ridker PM, Miletich JP, Hennekens CP, Buring JE. Ethnic distribution of factor V Leiden in 4047 men and women. Implications for venous thromboembolism screening. JAMA 1997; 277:1305-7
-
Stein PD, Henry JW, Relyea B. Untreated patients with pulmonary embolism. Outcome, clinical, and laboratory assessment. Chest. 1995;107:931-935.
-
Tebbe U, Graf A, Kamke W, et al. Hemodynamic effects of double bolus reteplase versus alteplase infusion in massive pulmonary embolism. Am heart J 1999; 138:39- 44
-
Thromboembolic Risk Factors Consensus Group. Risk of and prophylaxis for venous thromboembolism in hospital patients. BMJ 1992;305:567-74
-
Tso SC, Wong V, Chan V, Chan TK, Ma HK, Todd D. Deep vein thrombosis and changes in coagulation and fibrinolysis after gynaecological operations in Chinese: the effect of oral contraceptives and malignant disease. Br J Haematol, December 1, 1980; 46(4): 603-12.
-
Wells PS, Anderson DR, Rodger M, et al. Excluding pulmonary embolism at the bedside without diagnostic imaging: management of patients with suspected pulmonary embolism presenting to the emergency department by using a simple clinical model and d- dimer. Ann Intern Med. 2001;135:98-107.
-
White RH, Zhou H, Romano PS. Incidence of Idiopathic Deep Venous Thrombosis and Secondary Thromboembolism among Ethnic Group in California. Ann Intern Med 1998;128:737-740
-
White RH. The Epidemiology of Venous Thromboembolism. Circulation 2003;107:4-8.