- Chi tiết
-
Được đăng: 14 Tháng 12 2018
Clinical characteristics and outcomes of pneumonia in patients with chronic obstructive pulmonary disease
Dang Quynh Giao Vu, Le Thuong Vu
Background: Patients hospitalized for chronic obstructive pulmonary disease (AECOPD) or pneumonia in chronic obstructive pulmonary disease (PCOPD) were previously managed the indifferently but recent studies have shown that clinical features and outcomes of these two conditions may be very different.
Methods: A cross-sectional study of 181 consecutive patients admitted to Cho Ray hospital for AECOPD or PCOPD from February to April 2017. Pneumonia was diagnosed according to CDC criteria 2014 with clinical, imaging and microbiology tests. COPD is diagnosed according to GOLD with clinical and/or spirometry.
Results: Most of the patients with COPD admitted to the hospital were male, old, current smoker and classified GOLD D. Poor nutritional status SGA B and C were correlated with pneumonia and may be a risk factor for pneumonia. Fever, chills, pleuritic chest pain, crackles, distended jugular veins, increased breathing rates, increased hematocrit, leucocytosis and high CRP were more frequently encountered in PCOPD than AECOPD. PCOPD has many clinical complications and worse outcomes than AECOPD. Independent predictors of pneumonia in hospitalized COPD patients include SGA B or C, acute exacerbations of ≥2 per year, fever, pleuritic chest pain, leukocytosis> 10000 / mm3, and CRP> 3, 5 mg / dL.
Conclusion: PCOPD patients have distinct clinical characteristics and worse clinical outcomes in comparison to AECOPD, thus indicating the need for proper identification and management of this condition.
Đặc điểm lâm sàng và kết cục của viêm phổi ở bệnh nhân bệnh phổi tắc nghẽn mạn tính
Đặng Quỳnh Giao Vũ, Lê Thượng Vũ
Đặt vấn đề: Bệnh nhân vào viện hoặc vì đợt cấp bệnh phổi tắc nghẽn mạn tính (ĐCCOPD) hoặc vì viêm phổi trên bệnh phổi tắc nghẽn mạn tính (VPCOPD) trước đây từng được quản lý giống nhau, nhưng các nghiên cứu mới đây cho thấy các đặc điểm lâm sàng và kết cục hai thể bệnh này có thể rất khác biệt.
Phương pháp: Nghiên cứu cắt ngang trên 181 bệnh nhân liên tiếp nhập viện khoa Hô hấp của bệnh viện Chợ Rẫy vì ĐCCOPD hoặc VPCOPD từ tháng 2 đến tháng 4 năm 2017. Viêm phổi được chẩn đoán theo tiêu chuẩn CDC 2014 với lâm sàng, hình ảnh học và xét nghiệm vi sinh. COPD được chẩn đoán theo GOLD với lâm sàng và/hoặc hô hấp ký.
Kết quả: Hầu hết bệnh nhân COPD nhập viện là nam, lớn tuổi, còn hút thuốc, phân loại GOLD D. Tình trạng dinh dưỡng kém SGA B và C có tương quan với viêm phổi và có thể là yếu tố nguy cơ của viêm phổi. Sốt, ớn lạnh, đau ngực kiểu màng phổi, ran nổ, tĩnh mạch cổ nổi, tăng nhịp thở, tăng hematocrit, tăng bạch cầu và CRP thường gặp hơn ở VPCOPD. VPCOPD có nhiều biến chứng lâm sàng và kết cục xấu hơn so với ĐCCOPD. Các yếu tố dự báo độc lập sự hiện diện viêm phổi trên bn COPD bao gồm SGA B hoặc C, tiền căn đợt cấp ≥2 mỗi năm, sốt, đau ngực kiểu màng phổi, bạch cầu> 10000 / mm3 và CRP> 3,5 mg / dL.
Kết luận: Bệnh nhân VPCOPD có các đặc điểm lâm sàng khác biệt và kết cục lâm sàng nặng hơn ĐCCOPD, từ đó cho thấy sự cần thiết của việc nhận diện và quản lý đúng đắn tình trạng này.
ĐẶT VẤN ĐỀ
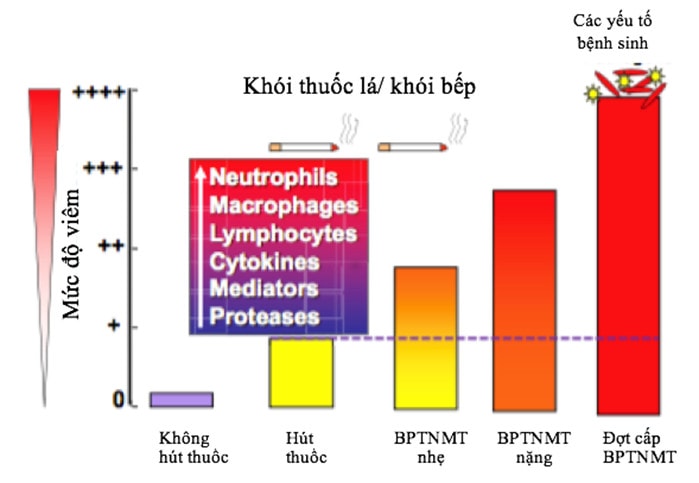
Trong các nghiên cứu đợt cấp COPD trước đây, tiêu chuẩn loại trừ thường không bao gồm viêm phổi 1, nói cách khác, người ta thường không phân biệt một cách rõ ràng đợt cấp COPD và viêm phổi trên bệnh nhân COPD, vậy nên gánh nặng thật sự của viêm phổi trên COPD vẫn còn bị bỏ qua. Năm 2006, nghiên cứu TORCH ghi nhận fluticasone/salmeterol giảm đợt cấp nhưng tăng nguy cơ viêm phổi, nghịch lý này dẫn đến việc nhìn nhận hình như đợt cấp không có viêm phổi và một đợt trở nặng của bệnh nhân COPD có kèm viêm phổi là hai thực thể khác nhau, từ đó viêm phổi/COPD bắt đầu được quan tâm nhiều hơn 2.
Việt Nam chưa có nhiều nghiên cứu về các đặc điểm giống và khác giữa hai nhóm bệnh nhân, nhưng cũng có một vài nghiên cứu bước đầu mô tả vài đặc điểm khác biệt 3, 4. Nguyễn Quang Minh nghiên cứu thấy 12,8% bệnh nhân COPD cao tuổi nhập viện vì viêm phổi, tỷ lệ tử vong trong đợt cấp COPD là 4,9%, nhưng nếu có viêm phổi thì tỷ lệ là 16,5% 4. Rõ ràng là sự khác biệt về kết cục như vậy đòi hỏi phải có một sự nhìn nhận đúng đắn, cụ thể và toàn diện về hai thể bệnh này, giúp các bác sĩ có thể tìm thấy các can thiệp khả thi phù hợp giúp cải thiện tiên lượng rõ ràng là nặng hơn ở nhóm bệnh viêm phổi/COPD. Xuất phát từ nhu cầu đó, chúng tôi tiến hành đề tài nghiên cứu “Khảo sát đặc điểm lâm sàng và một số yếu tố liên quan của viêm phổi ở bệnh nhân bệnh phổi tắc nghẽn mạn tính”.
Mục tiêu nghiên cứu
Khảo sát các đặc điểm lâm sàng và kết cục của viêm phổi/COPD
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu
Tất cả các bệnh nhân COPD đến nhập viện và điều trị tại khoa Hô hấp bệnh viện Chợ Rẫy từ tháng 02/2017 đến tháng 04/2017.
Tiêu chuẩn thu nhận:
1. Bệnh nhân được chẩn đoán COPD.
Các bệnh nhân được chẩn đoán COPD dựa trên tiêu chuẩn của GOLD 2017 5: gồm chẩn đoán dựa trên triệu chứng lâm sàng và dựa trên hô hấp ký.
2. Các bệnh nhân COPD vào viện sẽ được chia thành hai nhóm:
- Nhóm 1 gồm những bệnh nhân COPD bị viêm phổi.
- Nhóm 2 gồm những bệnh nhân đợt cấp COPD.
Các bệnh nhân COPD được chẩn đoán lâm sàng viêm phổi theo tiêu chuẩn CDC 2014 6 gồm bất thường trên phim Xquang ngực có thâm nhiễm mới hoặc tiến triển và ít nhất 1 trong các tiêu chuẩn chính sau: Sốt (>38oC hoặc 100,4oF) không lý giải bằng nguyên nhân khác; tăng bạch cầu ≥ 12000 tế bào/mm3 hoặc giảm bạch cầu <4000 tế bào/mm3; thay đổi trạng thái tinh thần không do nguyên nhân khác ở bệnh nhân ≥70 tuổi. Cộng với 2 trong những triệu chứng phụ sau: khạc đàm mủ mới xuất hiện, hoặc thay đổi đặc tính của đàm, hoặc tăng tiết đường hô hấp, hoặc tăng hút đàm nhớt; ho mới xuất hiện hoặc tăng dần, hoặc khó thở, hoặc thở nhanh >25 lần/phút; nghe phổi có ran hoặc âm thở phế quản; khí máu thay đổi: độ bão hòa oxy giảm (PaO2/FiO2<240, tăng nhu cầu oxy hoặc tăng nhu cầu thông khí).
Tiêu chuẩn loại trừ: Bệnh nhân đang nhiễm HIV, AFB (+), PCR lao (+) hoặc đang điều trị lao; bệnh nhân viêm phổi do hóa chất; bệnh nhân có các bệnh nội khoa khác như dập phổi do chấn thương, phù phổi cấp do tim, ARDS không do viêm phổi, tổn thương phổi do thuốc; bệnh nhân tâm thần đang điều trị; bệnh nhân xin về trước khi có kết quả điều trị bệnh; bệnh nhân không đồng ý nghiên cứu.
Phương pháp nghiên cứu
Thiết kế nghiên cứu: mô tả cắt ngang, phân tích.
Phương pháp chọn mẫu: chọn mẫu toàn bộ.
Phương pháp tiến hành: Tất cả bệnh nhân COPD nhập viện được khám lâm sàng và theo dõi điều trị trong thời gian nằm viện cho đến khi bệnh nhân xuất viện hoặc tử vong. Sau đó, đánh giá tổng kết bệnh án sau khi hoàn tất điều trị. Bệnh nhân được dùng kháng sinh điều trị theo phác đồ của bệnh viện Chợ Rẫy dành cho bệnh nhân đợt cấp COPD và viêm phổi, bệnh nhân được hỗ trợ thông khí nếu cần thiết. Thăm khám bệnh nhân mỗi ngày cho đến khi bệnh nhân xuất viện. Nghiên cứu không can thiệp và không thay đổi quá trình điều trị.
Phân tích thống kê: Số liệu được nhập và phân tích bằng phần mềm SPSS 18.0 để tính ra các đặc trưng thống kê. Các biến định tính được trình bày dưới dạng tần số và tỷ lệ phần trăm. Các biến số định lượng được trình bày dưới dạng trung bình ± độ lệch chuẩn (phân phối chuẩn) hoặc trung vị và khoảng tứ phân vị 25%-75% (phân phối không chuẩn). Kiểm định sự liên quan: Kiểm định sự liên quan giữa các biến định tính bằng phép kiểm chi bình phương (có hiệu chỉnh theo Exact’s Fisher trong trường hợp bảng 2x2 có ít nhất một ô có giá trị kỳ vọng <5). Kiểm định sự liên quan giữa các biến định lượng: Nếu phân phối chuẩn: kiểm định 2 số trung bình bằng Independent Samples t-test, kiểm định nhiều số trung bình bằng ANOVA. Nếu phân phối không chuẩn: kiểm định 2 số trung bình bằng phép kiểm Mann-Whiney, kiểm định nhiều số trung bình bằng phép kiểm Kruskal-Wallis. Mọi sự khác biệt được xem là có ý nghĩa thống kê khi p<0,05; với khoảng tin cậy 95%.
KẾT QUẢ NGHIÊN CỨU
Bảng 1. Đặc điểm cơ bản của mẫu nghiên cứu.
|
Đặc điểm |
VPCOPD |
ĐC COPD |
OR (CI 95%) |
p (χ2) |
|
Số lượng bệnh nhân |
113 (62,4%) |
68 (37,6%) |
|
|
|
Giới Nam Nữ |
100 (88,5%) 13 (11,5%) |
61 (89,7%) 7 (10,3%) |
0,88 (0,33-2,33) |
0,801 (0,06) |
|
Tuổi < 60 61-79 ≥ 80 |
14 (12,4%) 66 (58,4%) 33 (29,2%) |
9 (13,2%) 43 (63,2%) 16 (23,5%) |
|
0,707 (0,70) |
|
Tình trạng hút thuốc Đang hút Chưa từng/Đã bỏ |
40 (35,4%) 73 (64,6%) |
20 (29,4%) 48 (70,6%) |
1,32 (0,69-2,52) |
0,407 (0,69) |
|
BMI (kg/m2) Gầy (<18,5) Béo phì (≥ 18,5) |
65 (57,5%) 48 (42,5%) |
27 (39,7%) 41 (60,3%) |
2,06 (1,12-3,80) |
0,022 (5,39) |
|
SGA B hoặc C A |
96 (85,0%) 17 (15,0%) |
17 (25,0%) 51 (75,0%) |
16,94 (7,98-35,98) |
<0,001 (65,07) |
|
Giai đoạn GOLD B C D |
15 (13,3%) 5 (4,4%) 93 (82,3%) |
17 (25,0%) 21 (30,9%) 30 (44,1%) |
|
<0,001 (33,10) |
|
Tiền căn đợt cấp ≥2 lần/năm |
95 (84,1%) |
43 (63,2%) |
3,07 |
0,001 |
|
Tiền căn sử dụng thuốc ICS LAMA LABA |
27 (23,9%) 16 (14,2%) 12 (10,6%) |
7 (10,3%) 9 (13,2%) 5 (7,4%) |
2,74 1,08 1,49 |
0,023 0,861 0,466 |
|
Bệnh đồng mắc Suy tim Tăng huyết áp Đái tháo đường Xơ gan Bệnh thận mạn Ung thư TBMMN |
21 (18,6%) 55 (48,7%) 17 (15,0%) 5 (4,4%) 18 (15,9%) 4 (3,5%) 6 (5,3%) |
7 (10,3%) 26 (38,2%) 8 (11,8%) 1 (1,5%) 2 (2,9%) 1 (1,5%) 3 (4,4%) |
1,99 1,53 1,33 3,10 6,25 2,46 1,22 |
0,135 0,171 0,536 0,412* 0,007 0,652* 1* |
*Fisher’s exact test
Bảng 2. Đặc điểm lâm sàng và hình ảnh Xquang ngực thẳng
|
|
VPCOPD (%) |
ĐCCOPD (%) |
OR (CI 95%) |
p |
|
Số lượng bệnh nhân |
113 (100) |
68 (100) |
|
|
|
Triệu chứng |
|
|
|
|
|
Sốt |
90 (79,6) |
26 (38,2) |
6,32 (3,24-12,36) |
<0,001 |
|
Rét run |
58 (51,3) |
9 (13,2) |
6,91 (3,13-5,27) |
<0,001 |
|
Đau ngực kiểu màng phổi |
82 (72,6) |
20 (29,4) |
6,35 (3,26-12,35) |
<0,001 |
|
Đàm mủ |
88 (77,9) |
43 (63,2) |
2,05 (1,05-3,98) |
0,033 |
|
Tăng khó thở |
96 (85,0) |
62 (91,2) |
0,55 (0,20-1,46) |
0,224 |
|
Tăng đàm mủ |
98 (86,7) |
55 (80,9) |
1,54 (0,69-3,48) |
0,292 |
|
Ran nổ |
100 (88,5) |
11 (16,2) |
39,86 (16,76-94,79) |
<0,001 |
|
Ran ngáy, rít |
63 (55,8) |
48 (70,6) |
0,53 (0,28-0,99) |
0,047 |
|
Tĩnh mạch cổ nổi |
40 (35,4) |
11 (16,2) |
2,84 (1,34-6,02) |
0,005 |
|
Hình ảnh Xquang ngực thẳng |
|
|
|
|
|
Tràn dịch màng phổi |
40 (35,4) |
11 (16,2) |
2,84 (1,34-6,02) |
0,005 |
|
Cơ hoành dẹp hạ thấp |
46 (40,7) |
33 (48,5) |
0,73 (0,40-1,34) |
0,304 |
|
Bóng tim hình giọt nước |
32 (28,3) |
21 (30,9) |
0,88 (0,46-1,71) |
0,714 |
|
Phổi tăng sáng |
13 (11,5) |
14 (20,6) |
0,50 (0,22-1,14) |
0,097 |
|
Chỉ số tim ngực >50% |
28 (24,8) |
6 (9,0) |
3,35 (1,31-8,58) |
0,009 |
Bảng 3. Đặc điểm cận lâm sàng và kết quả cấy đàm
|
|
VPCOPD |
ĐCCOPD |
p value |
|
Nhịp thở (lần/phút) |
27 ± 6 |
24 ± 4 |
<0,001 |
|
Huyết áp tâm thu (mmHg) |
120 ± 25 |
120 ± 20 |
0,676 |
|
Huyết áp tâm trương (mmHg) |
72 ± 12 |
76 ± 11 |
0,020 |
|
Nhịp tim (lần/phút) |
101 ± 18 |
94 ± 16 |
0,033 |
|
Kali (mmol/L) |
3,8 ± 0,7 |
3,8 ± 0,8 |
0,929 |
|
Natri (mmol/L) |
136 ± 7 |
137 ± 7 |
0,545 |
|
Hematocrit (%) |
36,5 ± 6,0 |
39,6 ± 5,8 |
0,002 |
|
Số lượng bạch cầu (109 cell/L) |
13300 (10600-16200) |
9600 (7600-12900) |
<0,001 |
|
Creatinine (mg/dL) |
1,1 (1-1,4) |
1,1 (1-1,2) |
0,301 |
|
Đường máu (mg/dL) |
118 (97-150) |
108 (93-148) |
0,636 |
|
CRP (mg/dL) |
32 (13-56,3) |
1,1 (0,5-9,3) |
<0,001 |
|
pH |
7,49 (7,39-7,55) |
7,40 (7,40-7,54) |
0,768 |
|
PaCO2 (mmHg) |
41,3 (34,6-50,4) |
43,0 (37,8-63,4) |
0,133 |
|
HCO3 (mmol/L) |
30,6 (26,4-37,3) |
34,8 (25,9-40,8) |
0,128 |
|
PaO2/FiO2 |
283,5 (241-298) |
278,3 (236-289) |
0,213 |
|
Kết quả cấy đàm dương tính |
n = 34 (30,1) |
n = 12 (17,6) |
|
|
Acinetobacter baumannii |
12 (35,3) |
3 (25) |
0,172* |
|
Klebsiealla pneumoniae |
8 (23,5) |
3 (25) |
0,540* |
|
Pseudomonas aeruginosa |
8 (23,5) |
2 (16,7) |
0,324* |
|
Proteus mirabilis |
1 (2,9) |
0 (0) |
1* |
|
Escherichia coli |
2 (5,9) |
3 (25) |
0,366* |
|
Staphylococcus aureus |
3 (8,8) |
1 (8,3) |
1* |
Bảng 4. Nguồn lực y tế tiêu tốn và các biến chứng của bệnh nhân VP/COPD
|
|
VPCOPD |
ĐCCOPD |
OR |
p |
|
Số bệnh nhân |
113 (100%) |
68 (100%) |
|
|
|
Số ngày nhập viện |
10 (6-15) |
7 (4-12) |
|
0,041 |
|
Biện pháp điều trị Thở oxy Thở máy không xâm lấn Thở máy xâm lấn |
98 (86,7%) 8 (7,1%) 37 (32,7%) |
36 (52,9%) 2 (2,9%) 6 (8,8%) |
5,81 2,51 5,03 |
<0,001 0,238 <0,001 |
|
Biến chứng Suy hô hấp Choáng nhiễm trùng Tử vong |
98 (86,7%) 37 (32,7%) 29 (25,7%) |
36 (52,9%) 6 (8,8%) 5 (7,4%) |
5,81 5,03 4,35 |
<0,001 <0,001 0,002 |
Bảng 5. Các yếu tố ảnh hưởng đến viêm phổi trên bệnh nhân COPD
|
|
Giá trị ß |
OR (KTC 95%) |
p |
|
SGA B hoặc C |
2,76 |
15,75 (3,63-68,30) |
<0,001 |
|
TC ≥2 đợt cấp/năm |
1,60 |
4,95 (1,10-22,36) |
0,038 |
|
Sốt |
2,20 |
9,05 (2,15-38,16) |
0,003 |
|
Đau ngực kiểu màng phổi |
2,26 |
9,59 (2,27-20,46) |
0,002 |
|
Số lượng bạch cầu >10000 tế bào/mm3 |
1,65 |
5,22 (1,28-21,32) |
0,021 |
|
CRP>3,5 mg/dL |
2,00 |
7,41 (1,97-27,91) |
0,003 |
|
Hằng số |
-6,13 |
|
|
|
R |
90,1% |
BÀN LUẬN
Nghiên cứu của chúng tôi có 62,4% bệnh nhân COPD viêm phổi so với 37,6% bệnh nhân đợt cấp COPD. Tỷ lệ viêm phổi trên tổng số bệnh nhân COPD của chúng tôi cao hơn các nghiên cứu của Williams (13.4%) 7, Sogaard (33.3%) 8, Amir (32.7%) 9, Lu Z (47.5%) 10, Huerta (46.6%) 11. Do nghiên cứu của chúng tôi thực hiện tại bệnh viện Chợ Rẫy là bệnh viện tuyến cuối nên kết quả này chưa thể đại diện cho dân số chung ngoài cộng đồng. Tuy kết quả tỷ lệ viêm phổi trên tổng số bệnh nhân COPD nhập viện giữa các nghiên cứu trên có khác biệt, nhưng nhìn chung tất cả các nghiên cứu đều cho thấy tỷ lệ viêm phổi xảy ra khá phổ biến ở bệnh nhân COPD.
Tình trạng suy dinh dưỡng có ảnh hưởng quan trọng đến COPD do tác động bất lợi đến chức năng cơ hô hấp và cơ quan ngoại vi, giảm sức đề kháng, làm tăng khả năng nhiễm trùng và tăng tỷ lệ tử vong 12. Nghiên cứu của chúng tôi cho thấy BMI gầy là một yếu tố nguy cơ liên quan chặt chẽ đến viêm phổi ở bệnh nhân COPD (OR=2,06). Nghiên cứu của Williams cũng cho kết quả tương tự với OR=1,823 7. Hơn nữa, nghiên cứu của Yuceege cho thấy bệnh nhân SGA B hoặc C khác biệt với bệnh nhân SGA A về các chỉ số FEV1, FVC, PEF, nếp gấp da vùng cơ tam đầu, chu vi vòng cánh tay và số lần nhập viện, có ý nghĩa thống kê 13. Nghiên cứu của chúng tôi cho thấy bệnh nhân COPD SGA B hoặc C có nguy cơ viêm phổi cao hơn hẳn bệnh nhân SGA A với tỷ số chênh OR=16,94.
Tiền căn có ≥2 đợt cấp COPD trong năm là một yếu tố nguy cơ gây viêm phổi với tỷ số chênh OR=3,07. Mối liên hệ này cũng tương tự với nghiên cứu của Williams (OR=1,291) 7. Sự xuất hiện của viêm phổi trên những bệnh nhân có tiền căn ≥2 đợt cấp/năm là một biến cố có thể dự đoán và theo dõi được với tiên lượng nặng nề hơn cho bệnh nhân COPD.
Nghiên cứu của Williams tìm thấy yếu tố nguy cơ của viêm phổi trên bệnh nhân COPD là tiền căn sử dụng ICS (OR=1,229, p=0,049) và LAMA (OR=1,398, p<0,001), không có sự liên quan có ý nghĩa thống kê giữa LABA và tỷ lệ viêm phổi 7. Tương tự với kết quả trên, nghiên cứu của chúng tôi cho thấy tỷ lệ viêm phổi tăng cao ở những bệnh nhân có tiền căn sử dụng ICS (OR=2,74).
Chúng tôi nhận thấy bệnh thận mạn là một yếu tố nguy cơ gây viêm phổi với tỷ số chênh OR=6,253. Kết quả này khá phù hợp với nghiên cứu của Williams (OR=1,322)7. Kết quả nghiên cứu của Chou cho thấy bệnh thận mạn làm tăng nguy cơ viêm phổi 1,97 lần ở bệnh nhân nội viện và 1,4 lần ở bệnh nhân ngoại viện, không những tăng tỷ lệ bệnh, bệnh thận mạn còn làm tăng độ nặng của viêm phổi so với nhóm không có tiền căn bệnh thận. Theo Chou, việc tăng tỷ lệ nhiễm trùng ở bệnh nhân bệnh thận mạn được giải thích bằng hội chứng tăng ure máu, hậu quả là bạch cầu monocyte, bạch cầu đa nhân trung tính, lympho T, lympho B đều giảm và cytokine gây viêm tăng14.
Đặc điểm lâm sàng và hình ảnh X quang ngực thẳng
Những triệu chứng thường gặp ở bệnh nhân VPCOPD hơn bệnh nhân ĐCCOPD là sốt (OR=6,32, p<0,001), rét run (OR=6,91, p<0,001), đau ngực kiểu màng phổi (OR=6,35, p<0,001), đàm mủ (OR=2,05, p=0,033), ran nổ (OR=39,86, p<0,001), tĩnh mạch cổ nổi (OR=2,84, p=0,005), sự khác biệt có ý nghĩa thống kê. Kết quả nghiên cứu của Huerta cũng cho thấy sự tương đồng với sự khác biệt có ý nghĩa thống kê giữa các triệu chứng sốt, rét run, đau ngực kiểu màng phổi, đàm mủ (p<0,001). Ngoài ra, Huerta nhận thấy bệnh nhân COPD bị viêm phổi khó thở ít hơn đợt cấp có ý nghĩa thống kê (OR=0,07, p<0,001) 11. Chúng tôi cũng nhận thấy tỷ lệ khó thở ở bệnh nhân viêm phổi ít hơn (85% so với 91,2%, OR=0,54), tuy nhiên chưa tìm thấy sự khác biệt có ý nghĩa thống kê (p=0,22).
Chúng tôi nhận thấy bệnh nhân COPD viêm phổi có tỷ lệ tràn dịch màng phổi ghi nhận trên phim Xquang ngực cao hơn bệnh nhân đợt cấp (OR=2,84), chỉ số tim ngực >50% cũng thường gặp ở bệnh nhân viêm phổi hơn (OR=3,35) có ý nghĩa thống kê.
Đặc điểm cận lâm sàng và kết quả cấy đàm
Bệnh nhân viêm phổi có số lượng bạch cầu tăng cao hơn đợt cấp (13300 tế bào/mm3 so với 9600 tế bào/mm3). Tương tự với kết quả nghiên cứu của Huerta (15100 tế bào/mm3 so với 12150 tế bào/mm3)11.
Trong khi giá trị CRP trung vị ở ngày thứ nhất ở bệnh nhân đợt cấp COPD là 1,1 mg/dL thì giá trị này cao đến 32 mg/dL ở bệnh nhân COPD bị viêm phổi. Tương tự, khi Huerta so sánh giá trị CRP trung vị ngày thứ nhất và ngày thứ ba giữa bệnh nhân COPD bị viêm phổi và bệnh nhân đợt cấp cũng tìm thấy sự khác biệt (ngày 1: 16,8 so với 6,9 mg/dL, ngày 3: 4 so với 1,3 mg/dL) 11. Như vậy, CRP là một cận lâm sàng quan trọng góp phần chẩn đoán phân biệt viêm phổi và đợt cấp ở bệnh nhân COPD.
Tác giả Huerta nhận thấy S.pneumonia là vi khuẩn thường gây bệnh ở bệnh nhân viêm phổi (24 mẫu – 43%), nhiều hơn ở bệnh nhân đợt cấp (6 mẫu – 10%), H.influenza lại thường gặp ở bệnh nhân đợt cấp COPD (11 mẫu – 19%) hơn bệnh nhân viêm phổi (3 mẫu – 5%), không tìm thấy sự khác biệt có ý nghĩa thống kê giữa các vi khuẩn khác như A.baumannii, P.seudomonas, S.aureus 11. Mặc khác, Lê Tiến Dũng khảo sát sự đề kháng in vitro vi khuẩn gây viêm phổi cộng đồng trên 108 bệnh nhân COPD tại bệnh viện Nguyễn Tri Phương, kết luận vi khuẩn Gram âm chiếm đa số (94%) so với vi khuẩn Gram dương (6%). Thường gặp nhất là chủng Pseudomonas spp. 33%, và nếu kết hợp với Acinetobacter spp. 4% thì tỷ lệ này rất cao 37%; tiếp đó là Klebsiella spp. 26%, M.catarrhalis 10%, Provindencia spp. 9%. Ít gặp hơn là các chủng Proteus mirabilis, E.coli, Hemophyllus influenza, các vi khuẩn gram dương chiếm tỷ lệ rất thấp với Staphylococcus aureus 2% và Streptococcus pneumonia 4% 3. Trong nghiên cứu tại bệnh viện Chợ Rẫy, chúng tôi không tìm thấy các mẫu vi khuẩn S.pneumonia và H.influenza do hạn chế nghiên cứu của chúng tôi được thực hiện tại tuyến điều trị cuối cùng, đa số bệnh nhân đã được điều trị kháng sinh ở tuyến trước. Tuy không cấy được S.pneumonia và H.influenza, nhưng chúng tôi cũng có kết quả tương tự Huerta khi không tìm thấy sự khác biệt có ý nghĩa thống kê giữa các vi khuẩn khác như A.baumannii (p=0,172), P.seudomonas (p=0,324), S.aureus (p=1). Do nghiên cứu của chúng tôi thực hiện trong thời gian ngắn với mẫu nghiên cứu hạn chế, chỉ có 34 (30,1%) mẫu cấy đàm dương tính ở bệnh nhân viêm phổi/COPD và 12 (17,6%) mẫu cấy đàm đương tính ở bệnh nhân đợt cấp nên chúng tôi chưa thể làm rõ sự khác biệt có ý nghĩa thống kê về kết quả vi sinh ở hai nhóm bệnh nhân nghiên cứu.
Nguồn lực y tế và biến chứng
So với các nghiên cứu khác trên Thế giới, nghiên cứu của chúng tôi có cùng kết luận là viêm phổi làm tăng số ngày điều trị của bệnh nhân COPD so với đợt cấp (trung vị 7 ngày so với 10 ngày). Nghiên cứu của Sogaard cho kết quả tương tự, số ngày nhập viện cũng kéo dài từ 4 ngày lên đến 7 ngày 8.
Kết quả nghiên cứu cho thấy bệnh nhân viêm phổi có tỷ lệ thở oxy và thở máy xâm lấn cao hơn (OR=5,81 và OR=5,03). Tương tự, nghiên cứu của Sogaard nhận thấy bệnh nhân viêm phổi cần thở máy xâm lấn nhiều hơn (tỷ lệ lưu hành PR=2,10) 8. Kết quả tỷ lệ những biện pháp điều trị này hoàn toàn phù hợp với mức độ nặng của các đối tượng COPD viêm phổi trong nghiên cứu của chúng tôi.
Nghiên cứu của Sogaard nhận thấy tỷ lệ tử vong trong vòng 30 ngày là 12,1% ở bệnh nhân bị viêm phổi lần đầu và 8,4% ở những bệnh nhân không viêm phổi, tăng tỷ số nguy cơ hiệu chỉnh aHR=1,1 8. Tương tự, kết quả nghiên cứu của chúng tôi cho thấy bệnh nhân VPCOPD có tỷ lệ tử vong cao hơn bệnh nhân ĐC COPD.
Các yếu tố ảnh hưởng đến viêm phổi trên bệnh nhân COPD
Kết quả mô hình hồi quy cho thấy các yếu tố nguy cơ độc lập của viêm phổi khi thăm khám bệnh nhân COPD là SGA B hoặc C, tiền căn ≥2 đợt cấp/năm, triệu chứng sốt và đau ngực, số lượng bạch cầu >10000 tế bào/mm3 và CRP>3,5 mg/dL. Theo mô hình hồi quy đa biến của Huerta thì các yếu tố rét run (p<0,001), đau ngực kiểu màng phổi (p<0,05), và khạc đàm mủ (p<0,001), CRP >3,5 mg/dL (p<0,001) 11 là những yếu tố độc lập dự đoán viêm phổi ở bệnh nhân COPD11. Tương tự với các nghiên cứu trên thế giới, nghiên cứu của chúng tôi cũng chứng minh được tầm quan trọng của xét nghiệm CRP trong việc chẩn đoán viêm phổi trên bệnh nhân COPD (p=0,003), từ đó cho thấy, CRP là một xét nghiệm để khởi trị kháng sinh cũng như giảm thiểu sử dụng kháng sinh quá mức cần thiết ở bệnh nhân hô hấp nội viện.
KẾT LUẬN
Chúng ta có thể nhận thấy được tầm quan trọng của việc chẩn đoán viêm phổi trên bệnh nhân COPD nhập viện, đặc biệt, những bệnh nhân không phát hiện được tác nhân vi khuẩn gây bệnh có khả năng viêm phổi nặng hơn, tỷ lệ biến chứng nhiều hơn và nguy cơ tử vong cao hơn hẳn so với nhóm bệnh nhân đợt cấp đơn thuần. Hiểu biết về mặt bệnh học tốt hơn có thể góp phần cải thiện việc quản lý và điều trị, cũng như giảm thiểu chi phí và gánh nặng xã hội của bệnh COPD.
TÀI LIỆU THAM KHẢO
1. Mullerova H., Maselli D.J., Locantore N., et al (2015), “Hospitalized exacerbations of COPD: risk factors and outcomes in the ECLIPSE cohort”, Chest 147(4), p999-1007.
2. Gary T. Ferguson et al (2006), “The towards a revolution in COPD health (TORCH) study: Fluticasone propionate/Salmeterol is well tolerated in patients with COPD over 3 years”, Chest journal Vol 130 (4), p 178-179.
3. Lê Tiến Dũng (2010), “Khảo sát đặc điểm và sự đề kháng in vitro vi khuẩn gây viêm phổi trong đợt kịch phát COPD tại bệnh viện Nguyễn Tri Phương 2008”, Tạp chí Y học TP Hồ Chí Minh tập 14 (2).
4. Nguyễn Quang Minh, Lê Thị Kim Nhung, (2012), “Đặc điểm viêm phổi trong đợt kịch phát bệnh phổi tắc nghẽn mạn tính ở người cao tuổi tại bệnh viện Thống Nhất”, Tạp chí Y học thành phố Hồ Chí Minh tập 16 số 4.
5. Global Strategy for the Diagnosis, Management and Prevention of COPD 2017.
6. CDC/NHSN surveillance definitions of Healthcare-associated infection 2014.
7. Williams NP et al (2017), “Seasonality, risk factors and burden of community-acquired pneumonia in COPD patients: a population database study using linked health care records”, International Journal of COPD 12, p313-322.
8. Sogaard M, Madsen M, Lokke A et al (2016), “Incidence and outcomes of patients hospitalized with COPD exacerbation with and without pneumonia”, Int J Chron Obstruct Pulmon Dis Vol 11, p455–465.
9. Amir Sharafkhaneh et al (2016), “Motality in patients admitted for concurrent COPD exerbation and pneumonia”, Journal of chronic obstructive pulmonary disease Vol 0, p1-7.
10. Lu Z et al (2016), “Community-aquired pneumonia and survival of critically ill acute exacerbation of COPD patients in respiratory intensive care units”, International Journal of COPD Vol 11, p 1867-1872.
11. Arturo Huerta et al (2013), “Pneumonic and Nonpneumonic Exacerbations of COPD: Inflammatory Response and Clinical Characteristics”, Chest Vol 144 (4), p 1134-1142.
12. Kuznar-Kaminska B, Batura Gabryel H, Brajer B, Kaminski J (2008), “Analysis of nutritional disturbances in patients with chronic obstructive pulmonary diseases”, Pol. Pneumonol Allergol 76, p 327-333.
13. Yuceege MB et al (2013), “The evaluation of nutrition in male COPD patients using Subjective Global Assesment and Mini Nutritional Assesment”, International Journal of Internal Medicine 2(1).
14. Che-Yi Chou et al (2014), “Risk of Pneumonia Among Patients With Chronic Kidney Disease in Outpatient and Inpatient Settings”, Medicine (Baltimore) vol 93 (27).
15. Anthonisen N.R. et al (1987), “Antibiotic therapy in exacerbations of COPD”, Ann Intern Med Vol 106, p 196–204.