- Chi tiết
-
Được đăng: 09 Tháng 12 2016
TÓM TẮT
Mục tiêu: So sánh các hệ thống thang điểm SMART-COP, ATS/IDSA 2007 và SCAP trong đánh giá VPCĐ nặng, tiên lượng nhu cầu hồi sức IRVS nhập HSTC ở bệnh nhân viêm phổi cộng đồng.
Phương pháp: Chúng tôi thu nhận 156 cas viêm phổi cộng đồng. Các hệ thống thang điểm được đánh giá lúc nhập viện và kèm với tiên đoán nhu cầu hồi sức hô hấp/sử dụng vận mạch (IRVS) và tử vong 30 ngày.
Kết quả: Tuổi trung bình của bệnh nhân là 61,87±17,85. Tử vong 30 ngày là 7,1%. 33 trong số 156 bệnh nhân (21%) viêm phổi cộng đồng được điều trị tại Hồi sức tích cực. Giá trị diện tích dưới đường cong AUC của ba hệ thống thang điểm (SMART-COP, ATS/IDSA 2007 và SCAP) đối với nhu cầu IRVS là 0,738, 0,706 và 0,821 và đối với tử vong 30 ngày là 0,792, 0,812 và 0,7886, theo thứ tự.
Kết luận: So sánh với các hệ thống ATS/IDSA 2007 và SMART-COP, hệ thống SCAP có nhiều ưu điểm: có tính ứng dụng cao trong thực hành lâm sàng, hiệu quả, dễ sử dụng, giúp quyết định nhanh trong tiên đoán nhu cầu hồi sức nhập HSTC. Tuy nhiên, đánh giá lâm sàng vẫn là quyết định trong tiên đoán nhu cầu hồi sức nhập HSTC và tử vong ở bệnh nhân viêm phổi cộng đồng.
Từ khóa: viêm phổi cộng đồng, nhu cầu hồi sức hô hấp/sử dụng vận mạch,điểm đánh giá độ nặng.
ABSTRACT
SCORING SYSTEMS IN SEVERE COMMUNITY – ACQUIRED PNEUMONIA
Le Tien Dung MD. PhD.* Nguyen Thi Mai Anh**
Objective: The aim of this study was to compare the ability of SMART-COP, ATS/IDSA 2007 and SCAP systems to evaluate severe community- acquired pneumonia (CAP), predict the need for intensive respiratory and vasopressor support (IRVS) and 30-day mortality in CAP.
Methods: We included 156cases with community acquired pneumonia. The scores were calculated at admission and associated with the need for intensive respiratory and vasopressor support and 30-day mortality.
Results: The mean age of patients was 61,87±17,85 years old. The 30-day mortality level for CAP was 7.1%. 33/156 patients (21%) with CAP were followed in ICU. The area under curve (AUC) values of the three systems (SMART-COP, ATS/IDSA 2007 and SCAP) for the need for IRVS were 0.575, 0.672 and 0.738 and for 30-day mortality were 0.664, 0.712 and 0.772, respectively.
Conclusion: In comparison with ATS/IDSA 2007 and SMART-COP, SCAP score system had a lot of advantages: more practical in predicting ICUadmission, cost-effective, accessible, useful in taking quick decision for ICU admission. However, clinical assessments were still crucial to predict the requirement for IRVS and mortality in CAP.
Keywords: Community-acquired pneumonia, intensive respiratory and vasopressor support (IRVS), severity score.
* TS.BS, Khoa Hô hấp, Bệnh viện Đại học Y Dược, TPHCM
** ThS.BS, Khoa Hô hấp, Bệnh viện Đại học Y Dược, TPHCM
Tác giả liên lạc: Lê Tiến Dũng ĐT: 0962265264 email: This email address is being protected from spambots. You need JavaScript enabled to view it.
ĐẶT VẤN ĐỀ
Viêm phổi cộng đồng (VPCĐ) là một trong những nguyên nhân hàng đầu về sức khỏe liên quan đến chi phí, nhập viện và tử vong (1). Tại Hoa kỳ có 5,6 triệu cas mắc hàng năm, với khoảng 915.000 bệnh nhân lớn tuổi, có khoảng 1,1 triệu bệnh nhân cần nhập viện và khoảng 10 đến 20% cần nhập khoa Hồi sức tích cực (HSTC) (1,10). Việc đánh giá mức độ nặng và sắp xếp nơi điều trị bệnh nhân là rất quan trọng để bảo đảm nguồn lực và sự an toàn bệnh nhân, với những bệnh nhân VPCĐ nặng cần được điều trị tại khoa HSTC. Các thầy thuốc thường dùng các Hệ thống thang điểm đánh giá mức độ nặng bệnh nhân VPCĐ và phân nơi điều trị. Hiện nay, có nhiều Hệ thống thang điểm giúp các thầy thuốc đánh giá độ nặng bệnh nhân VPCĐ, nhưng vẫn chưa có một hệ thống thang điểm nào thật sự hoàn hảo giúp đánh giá chính xác trên mọi bệnh nhân VPCĐ.
Trong đánh giá VPCĐ nặng, thường sử dụng các hệ thống thang điểm SMART-COP, ATS/IDSA 2007 và SCAP. Việc sử dụng thang điểm hữu dụng là rất quan trọng để đánh giá đúng những VPCĐ nặng, giúp thầy thuốc chuyển ngay bệnh nhân đến HSTC để điều trị bệnh nhân VPCĐ hiệu quả hơn (9,10).
Nghiên cứu này nhằm mục đích so sánh các hệ thống thang điểm đánh giá VPCĐ mức độ nặng, tiên lượng nhu cầu hồi sức nhập HSTC ở bệnh nhân viêm phổi cộng đồng.
Trong nghiên cứu này, chúng tôi so sánh ba hệ thống thang điểm : SMART-COP, ATS/IDSA 2007 và SCAP trong đánh giá VPCĐ mức độ nặng, tiên lượng nhu cầu hồi sức nhập HSTC ở bệnh nhân viêm phổi cộng đồng.
ÐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Ðối tượng
Chúng tôi đánh giá 156 bệnh nhân (BN) người lớn được chẩn đoán VPCĐ điều trị tại Bệnh viện Đại học Y Dược TPHCM thời gian 10/2014 đến 11/2015, gồm 81 bệnh nhân có kết quả cấy đàm hay dịch rửa phế quản (BAL) tìm thấy vi khuẩn gây bệnh.
Phương pháp nghiên cứu
Phương pháp nghiên cứu
Chúng tôi ghi nhận các đặc điểm dân số học, bệnh đi kèm, khám lâm sàng, các xét nghiệm hình ảnh học và cận lâm sàng, khí máu động mạch với BN có SpO2 ≤ 90%, cấy đàm định lượng và làm kháng sinh đồ, cấy máu khi cần. Procalcitonin khi cần. Các dữ kiện quan trọng khi điều trị được ghi nhận.
Chúng tôi đánh giá các hệ thống thang điểm khi bệnh nhân nhập viện và kết quả liên kết với tử vong 30 ngày và nhu cầu IRVS, nhập HSTC.
Các bệnh nhân cần thở máy hay khi sốc huyết áp < 90 mmHg sẽ được chuyển và điều trị tại khoa HSTC.
Xử lý số liệu và tính toán thống kê
Tất cả bệnh nhân nghiên cứu được thu thập số liệu theo một biểu mẫu thống nhất có sẵn đã được lập trình. Các số liệu, tỉ lệ phần trăm đựợc thể hiện ở các bảng. Các số liệu được xử lý thống kê bằng phần mềm SPSS 16.0.
KẾT QUẢ
Có 156 BN được thu dung vào nghiên cứu, tuổi trung bình là 61,87±17,85 tuổi. Có 33 BN (21%) được điều trị tại HSTC. Có 18 BN (11,5%) cần thở máy và 15 BN (9,5%) cần vận mạch.Tử vong 30 ngày là 9 BN (7,1%).
Tất cả bệnh nhân theo dõi ở HSTC là PSI nhóm IV và V. Theo CURB-65, 58% các cas ở HSTC ở nhóm 3. Theo SMART-COP, 85% các bệnh nhân nhóm 3 và 4 ở HSTC. Tất cả BN thỏa tiêu chuẩn ATS/IDSA 2007 hay SCAP được điều trị ở HSTC.
Có 9 cas tử vong trong 30 ngày theo PSI đa số ở nhóm IV và V, 1 ca ở PSI nhóm III. Theo CURB-65, 7 BN ở nhóm 3 và 2 BN ở nhóm 2; Theo SMART-COP, có 8 BN ở nhóm 4,và 1 BN ở nhóm 3. Theo ATS/IDSA 2007, có 89%; và SCAP có 100% cas tử vong trong 30 ngày.
|
Bảng 1: Đặc điểm bệnh nhân |
|||
|
|
n (%) |
|
n (%) |
|
Tuổi trung bình |
61,87±17,85 |
VS ≥ 20 mm/h |
35 (22,5) |
|
Tuổi >50 |
90 (58) |
Thâm nhiễm nhiều thùy trên XQ ngực |
60 (38,5) |
|
Giới (nam/nữ) |
85/71 |
TDMP trên XQ ngưc |
34 (22) |
|
Bệnh đi kèm |
|
Cấy đàm |
|
|
Ung thư |
6 (3,8) |
Streptococcus pneumoniae |
41 (50,6) |
|
Bệnh tim mạch |
5 (3) |
Staphylococcus aureus |
6 (7,4) |
|
Suy tim |
18 (11,5) |
Pseudomonas aeruginosa |
13 (16) |
|
Bệnh thận mạn |
13 (8,3) |
Escherichia coli |
9 (11,1) |
|
COPD |
38 (24) |
A. baumannii |
12 (14,8) |
|
Đái tháo đường |
18 (11,5) |
Nhu cầu cần IRVS |
33 (21) |
|
Bệnh tim xơ vữa |
14 (9) |
Thở máy |
18 (11,5) |
|
Tiền sử viêm phổi năm qua |
34 (21,7) |
Sử dụng vận mạch |
15 (9,5) |
|
Nghiện rượu |
8 (5) |
Tử vong 30 ngày |
9 (7.1) |
|
Suy dinh dưỡng |
22 (14) |
THANG ĐIỂM |
|
|
Sử dụng kháng sinh trước nhập viện |
48 (31) |
CURB-65 |
|
|
Khám lâm sàng |
|
1 |
88 (56,4) |
|
Lú lẫn |
22 (14) |
2 |
34 (21,8) |
|
Thân nhiệt <35°C hay ≥40°C |
63 (40) |
3 |
34 (21,8) |
|
Nhịp tim ≥125 nhịp/phút |
21 (13,4) |
PSI |
|
|
HA tâm thu <90 mmHg |
4 (2,5) |
I |
30 (19) |
|
Thở nhanh |
43 (27,5) |
II |
34 (22) |
|
pH<7.35 |
18(11,5) |
III |
18 (11,5) |
|
Giảm oxy máu |
48 (31) |
IV |
34 (22) |
|
PaO2/FiO2<250 |
24/69 (34,7) |
V |
40 (25,5) |
|
Albumin huyết tương <3.5g/dL |
52 (33) |
SMART-COP |
|
|
Glucose ≥ 250 mg/dL |
5 (3) |
1 |
57 (36,5) |
|
Sodium <130 mmol/L |
8 (5) |
2 |
35 (22,5) |
|
BUN cao |
28 (18) |
3 |
27 (17) |
|
Hematocrit<30% |
8 (5) |
4 |
37 (23,5) |
|
CRP ≥10 mg/dL |
78/112(70) |
ATS/ADSA 2007 |
29 (18,5) |
|
Procalcitonin ≥ 0,25 ng/mL |
48/56 (86) |
SCAP |
32 (21) |
|
Bảng 2: So sánh các hệ thống thang điểm dựa trên nhu cầu IRVS |
||||||
|
|
Sensitivity |
Specificity |
PPV |
NPV |
AUC |
p |
|
CURB-65 nhóm 3 |
58,4 |
69 |
52,3 |
76.1 |
0,655 |
<0,01 |
|
PSI nhóm IVvà V |
68,5 |
72,6 |
54,8 |
78,5 |
0,672 |
<0,01 |
|
SMART-COP ≥3 đ |
74,1 |
58,2 |
38,2 |
86,3 |
0,738 |
<0,01 |
|
ATS/IDSA 2007 |
68,2 |
90 |
72,6 |
89,4 |
0,706 |
< 0,01 |
|
SCAP |
94 |
88,6 |
32,8 |
98,8 |
0,821 |
< 0,01 |
|
AUC: Area under the curve; NPV: negative predictive value; PPV: positive predictive value; PSI: pneumonia severity index |
||||||
|
Bảng 3: So sánh các hệ thống thang điểm dựa trên tử vong 30 ngày |
||||||
|
|
Sensitivity |
Specificity |
PPV |
NPV |
AUC |
p |
|
CURB-65 nhóm 3 |
65,4 |
68,9 |
51,4 |
84,4 |
0,714 |
<0,01 |
|
PSI nhóm IVvà V |
71,8 |
64,6 |
38,2 |
78,2 |
0,742 |
<0,01 |
|
SMART-COP ≥3 đ |
78,2 |
62,7 |
36,1 |
82,5 |
0,792 |
<0,01 |
|
ATS/IDSA 2007 |
67 |
82,8 |
61,5 |
78,7 |
0,812 |
< 0,01 |
|
SCAP |
82,8 |
67,8 |
42,8 |
84,5 |
0,886 |
< 0,01 |
|
AUC: Area under the curve; NPV: negative predictive value; PPV: positive predictive value; PSI: pneumonia severity index |
||||||
|
Bảng 4: Tử vong 30 ngày và nhu cầu IRVS theo nhóm |
|||
|
|
n=156 |
Nhu cầu IRVS n (%) |
Tử vong 30 ngày n (%) |
|
CURB-65 |
|
|
|
|
1 |
88 |
2 (6) |
0 (0) |
|
2 |
34 |
12 (36) |
2 (22) |
|
3 |
34 |
19 (58) |
7 (78) |
|
PSI |
|
|
|
|
I |
30 |
0 (0) |
0 (0) |
|
II |
34 |
0 (0) |
0 (0) |
|
III |
18 |
(0) |
1 (11) |
|
IV |
34 |
8 (24) |
2 (22,5) |
|
V |
40 |
25 (76) |
6 (66,5) |
|
SMART-COP |
|
|
|
|
1 |
57 |
0 (0) |
0 (0) |
|
2 |
35 |
5 (15) |
0 (0) |
|
3 |
27 |
7 (21) |
1 (11) |
|
4 |
37 |
21 (64) |
8 (89) |
|
ATS/IDSA 2007 |
29 |
20 (87) |
8 (89) |
|
SCAP |
32 |
22 (96) |
9 (100) |
BÀN LUẬN
Chúng tôi sử dụng các hệ thống thang điểm sau:
● Hệ thống ATS/IDSA 2007: tiêu chuẩn nhập HSTC
Nếu có 1 tiêu chuẩn chính hoặc 3 tiêu chuẩn phụ sau đây:
- Tiêu chuẩn chính:
o Cần thông khí cơ học
o Sốc nhiễm trùng cần dùng thuốc vận mạch.
- Tiêu chuẩn phụ:
o Lú lẫn/mất định hướng,
o BUN ≥ 7mmol/L (≥ 20mg/dL),
o Nhịp thở ≥ 30 lần/phút,
o Huyết áp (HA) thấp cần phải truyền dịch tích cực,
o Tỷ số PaO2/FiO2 ≤ 250,
o Viêm phổi lan rộng nhiều thùy,
o Nhiệt độ < 36oC,
o Giảm bạch cầu < 4.000/mm3,
o Giảm tiểu cầu < 100.000/mm3
● Hệ thống SMART- COP
S Systolic BP (HA tâm thu) <90 mmHg 2 đ
M Multilobar CXR involvement (tổn thương nhiều thùy) 1 đ
A Albumin < 3.5 g/dl 1 đ
R Respiratory rate (nhịp thở) 1 đ
-
Tuổi
<50 yrs
>50 yrs
NT
≥25/min
≥30/min
T Tachycardia (Nhịp tim nhanh)≥125/min 1 đ
C Confusion (Lú lẫn) 1 đ
O Oxygen low: điều chỉnh theo tuổi 2 đ
|
Tuổi |
< 50y |
> 50y |
|
PaO2 |
<70mmHg |
<60mmHg |
|
Sat O2 |
≤93% |
≤90% |
|
PaO2/FiO2 |
<333 |
<250 |
P Arterial pH< 7.35 2 đ
ĐÁNH GIÁ: Nhẹ: 0 -2; Trung bình: 3-4; Nặng: 5-6; Rất nặng: ≥ 7
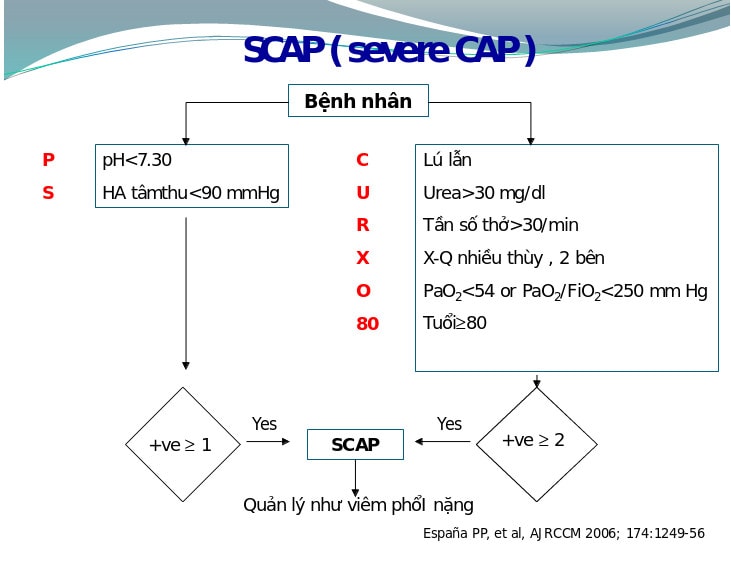
● Hệ thống SCAP (severe CAP)
Chúng tôi ghi nhận nhu cầu cần IRVS là 21%, có nhiều hơn so với nghiên cứu của Charles PQ ghi nhận chỉ có 10,3% BN cần IRVS (7), nhưng phù hợp với nhiều nghiên cứu khác của Chalmers JD., Capelastegui A. (4,6). Điều này cũng có thể do trong nghiên cứu này có nhiều bệnh nhân COPD (24%) nên tăng cao nhu cầu hổ trợ hô hấp, bao gồm thở máy (11,5%). Tuy nhiên cũng cần ghi nhận tiêu chuẩn thở máy trong các nghiên cứu là thở máy xâm lấn (IMV) mà không kể đến thở máy không xâm lấn (NIV), do đó nếu kể đến thở máy không xâm lấn mà hiện nay cũng rất thường được sử dụng trong điều trị bệnh nhân VPCĐ nặng trong tiêu chuẩn thu dung thì nhu cầu cần IRVS sẽ còn tăng cao hơn nữa.
Chúng tôi đánh giá độ tin cậy các hệ thống thang điểm dựa trên nhu cầu IRVS (bảng 2), ghi nhận sens., spe., PPV, NPV kết quả đối với CURB-65 nhóm 3 là 58,4; 69; 52,3 và 76,1 theo thứ tự. Kết quả đối với PSI nhóm IV-V là 68,5; 72,6; 54,8 và 78,5 theo thứ tự. Kết quả đối với SMART-COP ≥ 3 điểm là 74,1; 58,2; 38,2 và 86,3 theo thứ tự. Với thang điểm ATS/IDSA 2007 là 68,2; 90; 72,6 và 89,4 theo thứ tự.Với thang điểm SCAP là 94; 88,6; 32,8 và 98,8 theo thứ tự. Diện tích dưới đường cong AUC của CURB-65 nhóm 3, PSI nhóm IV-V theo thứ tự là: 0,655, 0,672. Diện tích dưới đường cong AUC của SMART-COP ≥3 điểm, ATS/IDSA 2007 và SCAP theo thứ tự là: 0,738, 0,706 và 0,821. Chúng tôi nhận thấy trong đánh giá nhu cầu IRVS nhập HSTC thì SCAP tốt hơn SMART-COP ≥ 3 điểm và ATS/IDSA 2007.
Kết quả chúng tôi về độ tin cậy các hệ thống thang điểm dựa trên tử vong 30 ngày (bảng 3), ghi nhận sens., spe., PPV, NPV kết quả đối với CURB-65 nhóm 3 là 65,4; 68,9; 51,4 và 84,4 theo thứ tự. Kết quả đối với PSI nhóm IV-V là 71,8; 64,6; 38,2 và 78,2 theo thứ tự. Kết quả đối với SMART-COP ≥ 3 điểm là 78,2; 62,7; 36,1 và 82,5 theo thứ tự. Với thang điểm ATS/IDSA 2007 là 67; 82,8; 61,5 và 78,7 theo thứ tự.Với thang điểm SCAP là 82,8; 67,8; 42,8 và 84,5 theo thứ tự Diện tích dưới đường cong AUC của CURB-65 nhóm 3, PSI nhóm IV-V theo thứ tự là: 0,714, 0,742. Diện tích dưới đường cong AUC của SMART-COP ≥3 điểm, ATS/IDSA 2007 và SCAP theo thứ tự là: 0,792, 0,812 và 0,886. Chúng tôi nhận thấy trong đánh giá tử vong 30 ngày thì SCAP tốt hơn SMART-COP ≥ 3 điểm và ATS/IDSA 2007.
Các nghiên cứu đánh giá hệ thống CURB-65 cho thấy với CURB nhóm 3 có sens. 56% và spe. 74%; với diện tích dưới đường cong AUC là 0,69 (1,2,3,4,11,12). Trong tiên đoán nhu cầu hồi sức nhập HSTC có sens. 57,2% và spe. 77,2% (1,12). Các nghiên cứu đánh giá hệ thống PSI trong tiên đoán nhu cầu hồi sức nhập HSTC cho thấy với PSI nhóm 4 có sens. 75% và spe. 48%; PSI nhóm V có sens. 84% và spe. 38%; với diện tích dưới đường cong (AUC) là 0,69 (1,2,3,11). Tiên đoán tử vong 30 ngày có sens. 92,4% và spe. 56,2% (8,9).
Nhiều nghiên cứu đánh giá hệ thống ATS/IDSA 2007 trong tiên đoán nhu cầu hồi sức nhập HSTC, kết quả có sens. 84% và spe. 78%; (9). Đánh giá về các tiêu chuẩn phụ trong hệ thống thang điểm ATS/IDSA 2007 có sens. 57% và spe. 90% (11). Các nghiên cứu đánh giá hệ thống SMART-COP trong tiên đoán nhu cầu hồi sức nhập HSTC kết quả có sens. 79% và spe. 68% (6,7).
Espana và cs (8) đã phát triển hệ thống SCAP trong tiên đoán thở máy, sốc, tử vong 30 ngày, thất bại điều trị có sens. 92% và spe. 64% cho thấy chính xác hơn hệ thống PSI và CURB-65; trong tiên đoán nhu cầu hồi sức nhập HSTC có sens. 94% và spe. 46% (6,9).
Với hệ thống thang điểm ATS/IDSA 2007, có những biến số như cần thông khí cơ học và sốc nhiễm trùng cần dùng vận mạch có thể không hữu ích lúc nhập viện tại phòng cấp cứu, có thể đưa đến quyết định sai khi chọn nơi điều trị, bệnh nhân có thể được đưa đến khoa lâm sàng thay vì HSTC, điều này làm gia tăng tỉ lệ tử vong (10). Những bệnh nhân có tiêu chuẩn chính thì rõ ràng phải chuyển đến HSTC điều trị. Tuy nhiên, việc chỉ sử dụng các tiêu chuẩn phụ cũng không làm giảm độ nhạy của thang điểm ATS/IDSA 2007, kết quả nghiên cứu của chúng tơi có độ nhạy 90%. Trong một nghiên cứu mới đây của Chalmers JD (5) đã lọai trừ các tiêu chuẩn chính, chỉ với các tiêu chuẩn phụ thì ATS/IDSA 2007 có AUC 0,85 trong tiên đoán nhu cầu nhập HSTC.
Hệ thống thang điểm SMART-COP, để khắc phục các nhược điểm của các hệ thống CURB-65 và PSI trong tiên lượng nhu cầu hồi sức nhập HSTC. SMART-COP là công cụ đơn giản, dễ thực hành lâm sàng để tiên đoán chính xác nhu cầu cần IRVS nhập HSTC và xác định mức độ nặng VPCĐ. Tuy nhiên SMART-COP cũng có một số giới hạn. Có nhiều giá trị ngưỡng cho nhiều nhóm tuổi khác nhau trong hệ thống này làm khó khăn khi quyết định, và cần xét nghiệm albumin nên làm chậm trễ những quyết định khẩn cấp.
Hệ thống thang điểm SCAP, thiết kế khá đơn giản bao gồm các tiêu chuẩn của CURB-tuổi và thêm hai tiêu chí nữa là X quang ngực và khí máu động mạch. Hệ thống thang điểm SCAP quyết định nhu cầu IRVS nhập HSTC khi có một trong hai tiêu chuẩn chính: pH < 7,3 hay huyết áp tâm thu < 90 mmHg; Hay có hai trong sáu tiêu chuẩn phụ: lú lẩn, urea > 30mg/dl, tần số thở > 30 lần/phút, X quang có tổn thương nhiều thùy hay hai bên, PaO2 < 54 mmHg hay PaO2/FiO2 < 250 và tuổi ≥ 80. X quang ngực thường được thực hiện ngay khi bệnh nhân nhập viện như một xét nghiệm thường qui. Khí máu động mạch thường phải thực hiện khi bệnh nhân nặng hay khi có biểu hiện suy hô hấp. Hơn nữa, các xét nghiệm này sẽ có kết quả trong vòng 1 giờ. Do vậy, SCAP sẽ giúp thầy thuốc nhanh chóng có quyết định chính xác về nơi điều trị bệnh nhân. Hệ thống SCAP dễ áp dụng hơn hệ thống PSI vì chỉ có 8 biến số so với 20 biến số của PSI. So với hệ thống CURB-65, hệ thống SCAP cũng chính xác hơn trong tiên lượng vì hệ thống CURB-65 thiếu biến số đánh giá tình trạng oxy hóa, là biến số rất quan trọng khiến phải chuyển ngay bệnh nhân đến HSTC (8).
VPCĐ rất phức tạp, liên quan đến quá trình viêm nhiễm và kết quả nguy cấp trên lâm sàng là hậu quả của nhiều quá trình: suy hô hấp, suy tuần hoàn, bệnh đi kèm nặng, điều trị kháng sinh ban đầu thích hợp, nhiễm khuẩn bệnh viện… Do vậy, rất khó có một hệ thống thang điểm nào có thể đánh giá hoàn toàn đầy đủ và thực sự hữu dụng trong lâm sàng.
KẾT LUẬN
So sánh với các hệ thống ATS/IDSA 2007 và SMART-COP, hệ thống SCAP có nhiều ưu điểm: có tính ứng dụng cao trong thực hành lâm sàng, hiệu quả, dễ sử dụng, giúp quyết định nhanh trong tiên đoán nhu cầu hồi sức nhập HSTC. Tuy nhiên, đánh giá lâm sàng vẫn là quyết định trong tiên đoán nhu cầu hồi sức nhập HSTC và tử vong ở bệnh nhân viêm phổi cộng đồng.
TÀI LIỆU THAM KHẢO
-
Ananda-Rajah MR, Charles PGP, Melvani S, Burrell LL, Johnson PDR, Grayson ML(2008). Comparing the pneumonia severity index with CURB-65 inpatients admitted with community acquired pneumonia. Scand J Infect Dis, 40:293-300.
-
Buising KL, Thursky KA, Black JF, MacGregor L, Street AC, Kennedy MP,Brown GV(2006). A prospective comparison of severityscores for identifying patients with severe community acquired pneumonia: reconsidering what is meant by severe pneumonia. Thorax2006, 61:419-424.
-
Buising KL, Thursky KA, Black JF, MacGregor L, Street AC, Kennedy MP,Brown GV(2007). Identifying severe community-acquired pneumonia in the emergency department: a simple clinical prediction tool. Emerg Med Australas, 19:418-426.
-
Capelastegui A, Espana PP, Quintana JM, Areitio I, Gorordo I, Egurrola M, Bilbao A(2006). Validation of a predictive rule for themanagement of community-acquired pneumonia. Eur Respir J 2006, 27:151-157.
-
Chalmers JD, Taylor JK, Mandal P, Choudhury G, Singanayagam A, Akram AR, Hill AT (2011). Validation of the Infectious DiseasesSociety of America/American Thoratic Society Minor Criteria for Intensive Care Unit Admission in Community-Acquired PneumoniaPatients Without Major Criteria or
Contraindications to Intensive Care Unit Care. Clin Infect Dis2011, 53:503-511.
-
Chalmers JD, Singanayagam A, Hill AT. (2008).Predicting the need for mechanical ventilation and/or inotropic support foryoung adults admitted to the hospital with community-acquired pneumonia. Clin Infect Dis; 47:1571-4.
-
Charles PG, Wolfe R, Whitby M, et al. (2008). SMART-COP: a tool for predicting the need for intensive respiratory or vasopressorsupport in community-acquired pneumonia.Infect Dis, 47:375-384.
-
Espana P P, capelastegui a, Gorordo i, et al. (2006). Development and validation of a clinical prediction rule for severe community-acquired pneumonia. Am J Respir Crit Care Med; 174:1249–1256.
-
Fukuyama H, Ishida T, Tachibana H, Nakagawa H, Iwasaku M, Saigusa M, Yoshioka H, Arita M, Hashimoto T (2011). Validation ofscoring systems for predicting severe community-acquired pneumonia. Intern Med, 50:1917-1922.
-
Lim WS, Baudouin SV, George RC, et al. (2009). BTS guidelines for the management of community acquired pneumonia in adults: update2009. Thorax; 64(III):iii1–iii55.
-
Phua J, See KC, Chan YH, Widjaja LS, Aung NW, Ngerng WJ, Lim TK (2009). Validation and clinical implications of the IDSA/ATSminor criteria for severe community-acquired pneumonia. Thorax, 64:598-603.
-
Shah BA, Ahmed W, Dhobi GN, Shah NN, Khursheed SQ, Haq I (2011). Validity of pneumonia severity index and CURB-65 severityscoring systems in community acquired pneumonia in an Indian setting. Indian J Chest Dis, 50:1917-1922.
Nguồn: Lê Tiến Dũng, Nguyễn Thị Mai Anh, (2016), Các hệ thống thang điểm đánh giá viêm phổi cộng đồng nặng, Y học thành phố Hồ Chí Minh, Hội nghị khoa học kỹ thuật BV Chợ Rẫy ngày 22 tháng 04 năm 2016, Đại học Y dược TP. Hồ Chí Minh, Phuï baûn soá 2, taäp 20, tr 180- 186. ISSN 1859 – 1779.