- Chi tiết
-
Được đăng: 18 Tháng 1 2016
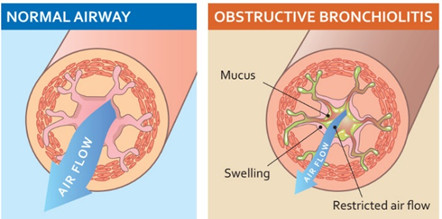
COPD (COPD - Chronic Obtructive Pulmonary Disease) là nguyên nhân gây tàn tật và tử vong hàng đầu trên thế giới. COPD làm gia tăng đáng kể gánh nặng kinh tế xã hội. COPD còn tiếp tục gia tăng trong những thập kỷ tới do tăng tiếp xúc các yếu tố nguy cơ COPD và tình trạng già đi của dân số. Tuy vậy, COPD là bệnh có thể phòng ngừa và điều trị được. Việc phát hiện và điều trị sớm COPD giúp làm giảm diễn biến nặng nề của bệnh, giảm nguy cơ tử vong và giảm gánh nặng kinh tế xã hội.
I. ĐỊNH NGHĨA
GOLD 2015 (Global Initiative for Chronic Obstructive Lung Disease – Chiến lược toàn cầu về bệnh phổi tắc nghẽn mãn tính) định nghĩa:
COPD là bệnh thường gặp có thể dự phòng và điều trị được, đặc trưng bởi sự tắc nghẽn đường thở tiến triển ngày càng nặng dần, liên quan tới phản ứng viêm bất thường của đường thở và nhu mô phổi bởi các phần tử và khí độc hại.
Các đợt cấp và bệnh đồng mắc góp phần làm tăng mức độ nặng ở mỗi bệnh nhân.
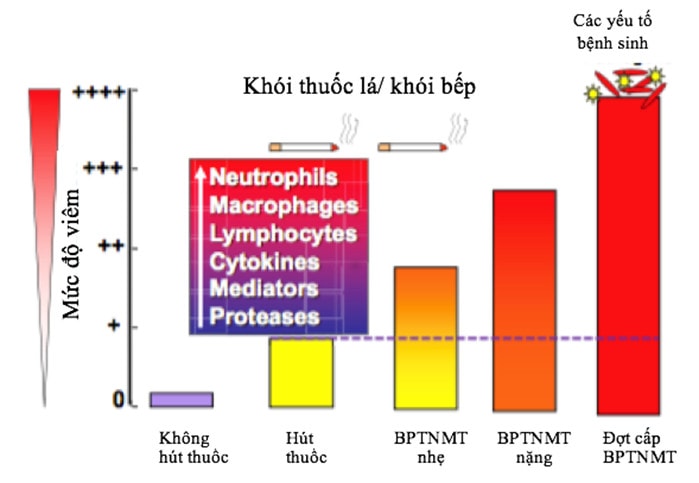
II. CÁC YẾU TỐ NGUY CƠ CỦA COPD
-
Gene
-
Tiếp xúc với khói thuốc lá, bụi nghề nghiệp, ô nhiễm không khí trong nhà như khói bếp, chất đốt sinh khối
-
Ô nhiễm không khí ngoài đường
-
Quá trình phát triển của phổi: giới, tuổi, bệnh nhiễm trùng hô hấp, tình trạng kinh tế xã hội, tăng tính phản ứng đường thở/ hen phế quản, viêm phế quản mạn tính
III. CHẨN ĐOÁN VÀ ĐÁNH GIÁ COPD
A. CHẨN ĐOÁN:
- Chẩn đoán lâm sàng nên được nghĩ tới ở bất cứ bệnh nhân nào có khó thở, ho, khạc đờm mạn tính, và/ hoặc tiền sử tiếp xúc yếu tố nguy cơ của bệnh.
- Đo chức năng thông khí: được yêu cầu để khẳng định chẩn đoán khi có FEV1/FVC sau test giãn phế quản < 70%.
B. ĐÁNH GIÁ MỨC ĐỘ NẶNG COPD:
Việc cần thiết đánh giá COPD nhằm mục đích:
Xác định mức độ nặng của bệnh, các tác động trên tình trạng sức khỏe bệnh nhân, và các nguy cơ trong tương lai (cơn kịch phát, nhập viện, tử vong). Quan tâm các khía cạnh riêng rẽ sau:
-
Đánh giá triệu chứng
-
Đánh giá mức độ tắc nghẽn đường thở
-
Đánh giá nguy cơ đợt cấp
-
Đánh giá bệnh kèm theo
1. Đánh giá triệu chứng: Đặc điểm triệu chứng COPD là các triệu chứng khó thở, ho, khạc đờm kéo dài và nặng dần.
Triệu chứng của bệnh nhân được đánh giá bằng 2 thang điểm mMRC (modified Medical Research Council) và thang điểm CAT (COPD Assessment Test)
Bảng 1. Bảng thang điểm mMRC
|
Bảng điểm đánh giá khó thở MRC |
Điểm |
|---|---|
|
Khó thở khi gắng sức mạnh |
0 |
|
Khó thở khi đi vội trên đường bằng hay đi lên dốc nhẹ |
1 |
|
Đi bộ chậm hơn người cùng tuổi vì khó thở hoặc phải dừng lại để thở khi đi cùng tốc độ của người cùng tuổi trên đường bằng. |
2 |
|
Phải dừng lại để thở khi đi bộ khoảng 100m hay vài phút trên đường bằng |
3 |
|
Khó thở nhiều đến nỗi không thể ra khỏi nhà, khi thay quần áo |
4 |
Thang điểm CAT gồm 8 câu hỏi, cho bệnh nhân tự đánh giá mức độ từ nhẹ tới nặng, mỗi câu đánh giá có 6 mức độ, từ 0-5, tổng điểm từ 0->40 (như hình bên dưới)

|
Điểm CAT |
Mức tác động |
Hình ảnh lâm sàng về tác động của COPD theo điểm CAT |
Hướng xử trí |
|---|---|---|---|
|
>30 |
Rất cao |
Bệnh nhân không làm được tất cả các việc mà họ muốn. Không có ngày nào thấy thoải mái. Tắm hoặc gội đầu thường lâu hơn bình thường. Không thể ra khỏi nhà để đi chọ, hoặc làm việc nhà. Thường không thể đi xa khỏi giường hoặc ghế. Họ cảm thấy mình vô dụng
|
Bệnh nhân cần được xử trí ngay Bên cạnh vai trò hướng dẫn cho các bệnh nhân, điểm CAT giúp - Gợi ý chuyển bệnh nhân cho chuyên gia hô hấp (nếu bạn là bác sỹ chăm sóc sức khỏe ban đầu) Bên cạnh đó - Thêm thuốc điều trị - Phục hồi chức năng hô hấp - Đưa ra tiếp cận tốt nhất giúp tránh đợt bùng phát |
|
>20 |
Cao |
Không làm được hầu hết các việc mà họ muốn. Xuất hiện khó thở khi đi quanh nhà, giặt quần áo. Có thể có biểu hiện khó thở khi nói chuyện. Mệt khi ho. Ngủ không yên giấc do khó thở, ho về đêm. Họ thấy rằng tập thể dục không an toàn. Họ cảm thấy lo lắng, sợ hãi trong kiểm soát bệnh |
|
|
10-20 |
Trung bình |
COPD là bệnh nghiêm trọng nhất của bệnh nhân. Có một số ngày bình thường, với hầu hết các ngày có ho, khạc đờm, 1-2 lần bùng phát/năm. Khó thở hầu hết các ngày, và thường thức giấc vào ban đêm do nặng ngực, khó thở. Xuất hiện khó thở khi leo dốc, cầu thang chậm, có thể làm được việc nhà chậm hoặc có nghỉ ngắt quãng |
Cần tối ưu thêm việc điều trị. Bên cạnh vai trò hướng dẫn cho các bệnh nhân CAT giúp - Xem xét lại việc điều trị duy trì đã tối ưu chưa? - Xem xét phục hồi chức năng hô hấp - Đảm bảo tiếp cận tốt nhất nhằm tránh các đợt bùng phát - Tránh các yếu tố kích phát |
|
<10 |
Thấp |
Hầu hết các ngày tốt, COPD có thể gây một số khó chịu, làm người bệnh không làm được 1-2 việc mà họ muốn. Họ thường ho vài ngày trong tuần và khó thở khi tập thể thao, làm việc nặng. Họ thường đi chậm hoặc dừng lại khi leo dốc, dễ mất sức. |
- Ngưng hút thuốc - Tiêm phòng cúm hàng năm - Giảm tiếp xúc với các yếu tố gây bùng phát - Điêu trị nên được xác định thêm bởi các thăm dò lâm sàng |
2. Đánh giá dựa vào hô hấp ký:
Phân độ GOLD dựa vào đo chức năng hô hấp được thể hiện ở bảng sau đây. Tuy nhiên, người ta thấy rằng, ít có mối liên quan giữa mức độ nặng của FEV1 và triệu chứng cũng như chất lượng cuộc sống của bệnh nhân COPD. Chính vì lý do đó, bắt buộc chúng ta phải sử dụng các thang điểm đánh giá triệu chứng để phân độ bệnh.
Bảng 2: Phân giai đoạn nặng của COPD theo Hô hấp ký
|
Giai đoạn |
Đặc điểm (FEV1/FVC < 70%) |
|---|---|
|
GOLD I: Nhẹ |
FEV1 > 80% giá trị dự đoán |
|
GOLD II: Trung bình |
50% <FEV1 < 80% giá trị dự đoán |
|
GOLD III: Nặng |
30% <FEV1 < 50% giá trị dự đoán |
|
GOLD IV: Rất nặng |
FEV1 < 30% giá trị dự đoán |
3. Đánh giá đợt cấp:
Đợt cấp COPD được định nghĩa khi các triệu chứng về hô hấp của bệnh nhân trở nên xấu hơn và vượt ra khỏi ngưỡng thay đổi hằng ngày dẫn đến bệnh nhân phải thay đổi thuốc. Bệnh nhân sẽ có tiên lượng xấu và nguy cơ tử vong cao nếu có hơn 2 đợt cấp hoặc 1 đợt cấp do COPD phải nhập viện trong năm qua.
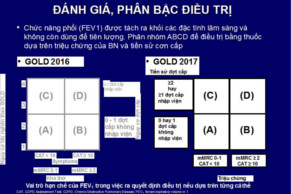
4. Đánh giá tổng hợp:
Tóm lại dựa vào các yếu tố trên COPD được phân làm 4 nhóm sau:
|
Bệnh nhân |
Đặc điểm |
Hô hấp ký |
Số đợt kịch phát/năm |
mMRC |
CAT |
|---|---|---|---|---|---|
|
A |
Nguy cơ thấp Triệu chứng ít |
FEV1 ≥ 50% |
0-1 |
0-1 |
< 10 |
|
B |
Nguy cơ thấp Triệu chứng nhiều |
FEV1 ≥ 50% |
0-1 |
≥ 2 |
≥ 10 |
|
C |
Nguy cơ cao Triệu chứng ít |
FEV1 < 50% |
≥ 2 |
0-1 |
< 10 |
|
D |
Nguy cơ cao Triệu chứng nhiều |
FEV1 < 50% |
≥ 2 |
≥ 2 |
≥ 10 |
Khi đánh giá nguy cơ, chọn nguy cơ cao nhất theo mức độ GOLD (Hô hấp ký) hoặc nguy cơ đợt cấp
5. Đánh giá bệnh đi kèm:
Các bệnh nhân COPD có nguy cơ cao mắc các bệnh tim mạch, loãng xương, nhiễm trùng hô hấp, lo lắng, trầm cảm, đái tháo đường, ung thư phổi… Các bệnh đi kèm này có thể ảnh hưởng tới tỉ lệ tử vong, tỉ lệ nhập viện và nên được xem xét thường xuyên và điều trị phù hợp.
6. Các thăm dò thêm khác:
- Xquang phổi: hiếm khi có giá trị chẩn đoán, nhưng cần để chẩn đoán loại trừ, hoặc khẳng định bệnh khác kèm theo. Xquang phổi nên được thực hiện trước khi thực hiện hô hấp ký tại Việt Nam.
- Thể tích phổi và độ khuếch tán: giúp đánh giá mức độ nặng, nhưng không thực sự cần thiết trong quản lý bệnh.
- Độ bão hòa oxy và khí máu động mạch: Khí máu cần thiết để đánh giá độ bão hòa oxy, tăng CO2 và nhu cần cần thở oxy dài hạn.
- Tầm soát thiếu Alpha-1 Antitrypsin: Thiếu Alpha-1 Antitrypsin là bệnh hiếm gặp ở Việt Nam. Định lượng alpha-1 Antitrypsin thực hiện trên người bệnh COPD < 45 tuổi, tiền sử gia đình có người mắc COPD.
C. ĐIỀU TRỊ COPD:
1. Lựa chọn điều trị: Những điểm chính
- Cai thuốc lá: hút thuốc lá có khả năng rất lớn ảnh hưởng tới tiến triển tự nhiên của bệnh. Nhân viên y tế nên khuyến khích BN bỏ thuốc.
- Điều trị thuốc và nicotine thay thế làm gia tăng tỷ lệ bỏ thuốc thành công.
- Tất cả các BN COPD đều có lợi từ việc tập luyện và nên khuyến khích người bệnh duy trì hoạt động.
- Điều trị thuốc phù hợp giúp làm giảm triệu chứng COPD, giảm tần xuất và độ nặng các đợt cấp, cải thiện tình trạng sức khỏe chung và khả năng gắng sức
- Không có thuốc điều trị hiện tại nào có thể làm thay đổi tiến trình xấu đi của chức năng phổi
- Tiêm vắc xin phòng cúm và phế cầu
2. Các thuốc điều trị COPD:
- Beta2 -agonists: . Cường beta2 - tác dụng ngắn (Short Acting Beta Agonists - SABA). . Cường beta2 tác dụng kéo dài (Long Acting Beta Agonists - LABA)
- Kháng Cholinergic: . Tác dụng ngắn (Short Acting Muscarinic Antagonists - SAMA). . Tác dụng kéo dài (Long Acting Muscarinic Antagonists - LAMA)
- Kết hợp thuốc tác dụng ngắn beta2 - agonists + anticholinergic trong một ống hít.
- Methylxanthines
- Corticosteroids dạng hít (Inhaled corticosteroid - ICS)
- Kết hợp thuốc tác dụng kéo dài beta2 -agonists + corticosteroids trong một ống hít
- Corticosteroid toàn thân
- Các chất ức chế Phosphodiesterase-4 (PDE4-inhibitor)
a. Thuốc giãn phế quản:
Giãn phế quản là thuốc chủ lực trong điều trị triệu chứng COPD. Thuốc giãn PQ được dùng khi cần hoặc điều trị hàng ngày nhằm ngăn ngừa triệu chứng COPD.
Lựa chọn thuốc dựa vào mức độ nặng của bệnh, sự sẵn có của thuốc, đáp ứng của BN và tác dụng phụ. Thuốc giãn phế quản dùng là: cường beta 2, kháng cholinergic, theophyllin hoặc dùng kết hợp nhiều thuốc.
Giãn phế quản dạng hít tác dụng kéo dài hiệu quả hơn thuận tiện hơn so với giãn phế quản tác dụng ngắn.
Giãn phế quản tác dụng kéo dài giúp giảm nguy cơ đợt cấp, nguy cơ nhập viện, cải thiện triệu chứng và chất lượng cuộc sống. Trong đó Tiotropium bromide được chứng minh cải thiện chức năng hô hấp hiệu quả.
Phối hợp thuốc giãn phế quản với cơ chế khác nhau giúp nâng cao hiệu quả và giảm tác dụng phụ so với việc tăng liều một thuốc giãn phế quản.
b.Corticoid hít (Inhaled corticosteroid - ICS):
- ICS giúp cải thiện CNHH, giảm triệu chứng và giảm tỷ lệ đợt cấp ỏ BN COPD có FEV1 < 60%.
- Điều trị với ICS có liên quan đến sự gia tăng nguy cơ viêm phổi.
- Ngưng điều trị đột ngột ICS có thể khiến một vài bệnh nhân rơi vào cơn kịch phát.
- Đơn trị liệu kéo dài với ICS không được khuyến cáo
c. Corticosreroid toàn thân:
- Không được khuyến cáo vì không mang lại nhiều lợi ích hơn nguy cơ.
d. Thuốc ức chế Phosphodiesterase-4:
- Ở BN COPD nặng và rất nặng (GOLD 3 and 4) và có tiền sử đợt cấp, viêm phế quản mạn, đợt cấp thường xuyên kiểm soát không đủ với giãn phế quản tác dụng kéo dài, thuốc ức chế phospodiesterase-4 (PDE-4), roflumilast, giúp làm giảm đợt kịch phát
e. Methylxanthines:
- Theophylline không hiệu quả và dung nạp kém hơn giãn phế quản kéo dài và không được khuyến cáo sử dụng như là thuốc giãn phế quản chủ yếu.
- Có bằng chứng về tác dụng nhẹ, giảm triệu chứng so với placebo trên BN COPD. Thêm Theoppyline với Salmeterol tốt hơn Salmeterol riêng lẻ.
- Theophylline liều thấp giảm đợt kịch phát nhưng không cải thiện CNHH sau test giãn phế quản.
f. Các lựa chọn điều trị khác:
- Tiêm phòng cúm có thể làm giảm các đợt cấp nặng. Vaccin phòng phế cầu được khuyến cáo cho những BN COPD có tuổi > 65, và cho những BN COPD trẻ hơn nhưng FEV1 < 40%
- Dùng kháng sinh ngoài mục tiêu điều trị bội nhiễm hiện không được khuyến cáo.
- Phục hồi chức năng: giúp cải thiện khả năng gắng sức, cải thiện triệu chứng khó thở, mệt mỏi. Thường một chương trình phục hồi chức năng thường kéo dài 6 tuần, tuy nhiên càng kéo dài thì lợi ích càng rõ rệt và nên tiếp tục duy trì chương trình tập tại nhà
- Điều trị oxy: điều trị oxy dài hạn (> 15 giờ/ ngày) cho những bệnh nhân có suy hô hấp mạn tính được chứng minh làm gia tăng tỷ lệ sống ở những bệnh nhân giảm oxy máu nặng khi nghỉ.
Chỉ định điều trị oxy dài hạn: Bn COPD giai đoạn IV có biểu hiện: . PaO2 < 55 mmHg hoặc SaO2 < 88% có kèm hay không tăng CO2 máu. . PaO2 từ 55 – 60 mmHg hoặc SaO2 < 88%, có bằng chứng tăng áp phổi, phù ngoại biên, suy tim sung huyết, đa hồng cầu. . Dụng cụ cung cấp oxy nên là mặt nạ (face mask) hoặc ống thông mũi (nasal cannula), FiO2 từ 24 – 35%, tối thiểu 15 giờ/ngày.
- Thông khí hỗ trợ: Kết hợp thông khí không xâm lấn và oxy dài hạn có thể hữu ích ở một số bệnh nhân, đặc biệt bệnh nhân đã được biết có tăng CO2 ban ngày.
- Phẫu thuật giảm thể tích phổi (Lung volume reduction surgery - LVRS) là lựa chọn hiệu quả hơn điều trị nội khoa cho những bệnh nhân có giãn phế nang ưu thế thùy trên và khả năng gắng sức kém. LVRS hiệu quả kinh tế tương đối so với các chương trình chăm sóc không có phẫu thuật. Ở những bệnh nhân COPD rất nặng, được chọn lựa phù hợp, ghép phổi cũng được chứng minh làm cải thiện chất lượng cuộc sống và khả năng hoạt động.
Tài liệu tham khảo:
. Global Initiative for Chronic Obstructive Pulmonary Disease: “Global strategy for the diagnosis, management and prevention of Chronic Obstructive Pulmonary Disease”, update 2015
Thạc sĩ. Bác sĩ Cao Xuân Thục