Kháng sinh macrolide để phòng ngừa cơn kịch phát bệnh phổi tắc nghẽn mạn tính: Chúng ta đến đó chưa?
- Chi tiết
-
Được đăng: 05 Tháng 2 2015
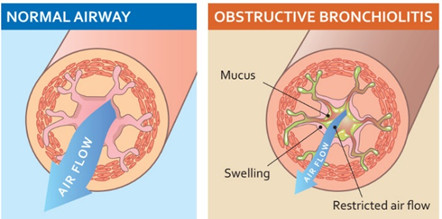
Các cơn kịch phát bệnh phổi tắc nghẽn mạn tính (chronic obstructive pulmonary disease - COPD) gây tổn hại và tử vong đáng kể (1). Phòng ngừa các cơn kịch phát là một trong những mục đích chính của điều trị COPD (2).
Các nghiên cứu lâm sàng đã cho thấy việc sử dụng kháng sinh dài hạn liên tục hoặc từng lúc làm giảm tần số cơn kịch phát COPD và kéo dài thời gian xảy ra cơn kế tiếp (3,4).
Trong các loại kháng sinh, macrolide nổi bật trên cơ sở các thử nghiệm lâm sàng ngẫu nhiên có đối chứng (5-8). Mặc dù macrolide được biết không chỉ có tác dụng kháng khuẩn mà còn có tác dụng kháng viêm, điều hòa miễn dịch và kháng vi rút (9, 10), cơ chế tạo nên hiệu quả lâm sàng trong việc phòng ngừa các cơn kịch phát COPD lại không rõ.
Ngược với các tác dụng có lợi, việc sử dụng macrolide dài hạn có các tác dụng phụ tiềm tàng. Một số nghiên cứu đã mô tả những thay đổi trong vi khuẩn mũi, làm tăng tỉ lệ vi khuẩn kháng macrolide (5, 11) và giảm thính lực (5). Cùng lúc, có những báo cáo trái ngược nhau về sự an toàn của tim khi sử dụng macrolide dài hạn. Mặc dù một số nghiên cứu cho rằng có nguy cơ gia tăng của loạn nhịp tim (12) và đột quị tim ở bệnh nhân trên 65 tuổi, một báo cáo tổng quan kết luận rằng những tác dụng lên tim này nhiều khả năng xảy ra ở những bệnh nhân có yếu tố nguy cơ kèm theo (14); do đó, các tác giả kết luận rằng cần phải theo dõi điện tâm đồ lúc bắt đầu liệu pháp macrolide và sau đó một thời gian ngắn (14). Để cân bằng tỉ lệ nguy cơ – lợi ích, điều quan trọng là xác định những bệnh nhân nhiều khả năng hưởng lợi từ việc sử dụng dài hạn liệu pháp macrolide.
Trong một nghiên cứu bản lề (pivotal) lớn, Albert và cộng sự (5) báo cáo việc điều trị trong 12 tháng với azithromycin hàng ngày để phòng ngừa các cơn kịch phát COPD. Trong nghiên cứu này, việc cho thêm azithromycin vào liệu pháp tiêu chuẩn đi kèm với việc giảm tần số các cơn kịch phát đến 27% và việc tăng thời gian giữa các cơn kịch phát (266 so với 174 ngày; p < 0,001). Các phân tích không hiệu chỉnh ban đầu của họ cho rằng hiệu quả của azithromycin trong việc giảm các cơn kịch phát COPD thay đổi theo tuổi tác, tình trạng hút thuốc, liệu pháp hít đồng thời, sự sử dụng oxy và mức độ nặng của bệnh (GOLD – Global Initiative for Chronic Obstructive Lung Disease). Trong số 15 tháng Sáu của tạp chí này, Han và cộng sự báo cáo các kết quả của một phân tích thứ cấp của quần thể này, để xác định tác dụng điều trị của azithromycin trong những nhóm bệnh nhân cụ thể (15). Dữ liệu được báo cáo trong nghiên cứu này là kết quả của một phân tích toàn diện, quan tâm đến các yếu tố hợp thành có thể có liên quan như việc sử dụng các liệu pháp đồng thời, đặc điểm lâm sàng, độ nặng của bệnh, và loại cơn kịch phát COPD. Những nhà nghiên cứu này báo cáo rằng azithromycin (liều 250 mg dùng hàng ngày) có hiệu quả tốt hơn trên những bệnh nhân cao tuổi hơn và có mức độ GOLD nhẹ hơn và ít có chứng cứ về hiệu quả điều trị ở người đang hút thuốc. Họ cũng không tìm thấy được sự khác nhau về hiệu quả theo giới tính, bệnh sử viêm phế quản mạn tính, việc sử dụng oxy hoặc liệu pháp COPD đồng thời. Azithromycin hiệu quả nhất trong phòng ngừa các cơn kịch phát vốn cần được điều trị cả kháng sinh và steroid.
Chúng tôi hoan nghênh Mạng lưới Nghiên cứu Lâm sàng COPD (COPD Clinical Research Network) và Viện Tim Phổi Huyết học Quốc gia (National Heart, Lung, and Blood Institute - NHLBI) thuộc Viện Y tế Quốc gia Hoa Kỳ (National Institutes of Health – NIH) đã tài trợ và tiến hành các nghiên cứu lâm sàng có liên quan, cố gắng cải thiện điều trị những bệnh nhân COPD. Chúng tôi cũng tin rằng những tác giả này sẽ được công nhận những nỗ lực của họ trong việc xác định tốt hơn các đặc điểm của các phân nhóm bệnh nhân có thể đáp ứng và hưởng lợi từ phương pháp dùng thuốc này. Tuy nhiên, phân tích này đưa ra nhiều câu hỏi hơn là trả lời.
Thứ nhất, liều azithromycin phù hợp là bao nhiêu? Trong nghiên cứu này, bệnh nhân nhận được 250 mg azithromycin mỗi ngày. Ngược lại, hầu hết các nghiên cứu lâm sàng trong COPD và các bệnh trạng khác đã sử dụng 250 mg ba lần mỗi tuần, trong cố gắng giảm tới mức tối thiểu các tác dụng phụ có thể có, đã được liệt kê trước đó (16). Sự phát triển vi khuẩn kháng thuốc là một quan ngại chính, trong bối cảnh nhóm dân số mắc bệnh lớn của COPD. Do đó, sự sử dụng rộng rãi macrolide, nhất là azithromycin, có tiềm năng ảnh hưởng một cách to lớn đến tốc độ đề kháng kháng sinh của nhiều vi sinh hô hấp (11). Trong nghiên cứu này, tỉ lệ mới đề kháng với macrolide của các vi khuẩn đường hô hấp phân lập được từ phết mũi – họng gia tăng đáng kể trong nhóm bệnh nhân sử dụng azithromycin so với giả dược (5). Tổn thương phụ cần được xác định trước khi khuyến cáo sử dụng rộng rãi macrolide; và một phương pháp có thể nghiên cứu là sử dụng ngắt quảng macrolide trong những giai đoạn nguy cơ cao đối với cơn kịch phát COPD, như vào những tháng mùa đông.
Thứ hai, loại bệnh nhân COPD nào nên được cho azithromycin? Các nhà nghiên cứu báo cáo rằng azithromycin có hiệu quả cao hơn đối với những bệnh nhân lớn tuổi hơn và những bệnh nhân ở giai đoạn GOLD nhẹ hơn. Có vẻ mâu thuẩn khi sử dụng azithromycin cho những bệnh nhân COPD nhẹ hơn; họ hình thành nhóm có các cơn kịch phát COPD ít hơn và nhóm này có nhiều khả năng nhất hưởng lợi từ các loại thuốc khác. Ngoài ra, những bệnh nhân lớn tuổi có nhiều bệnh trạng đi kèm hơn so với người trẻ. Do đó, có lẽ những bệnh nhân này sẽ có nguy cơ cao hơn bị các biến chứng tim mạch khi phơi nhiễm macrolide vì các yếu tố nguy cơ kèm theo khác, làm tăng tỉ lệ tổn hại và tử vong tim mạch có thể đi kèm nếu không cẩn thận trong lúc điều trị macrolide.
Thứ ba, đặt azithromycin vào chỗ nào cho phù hợp trong hướng dẫn điều trị hiện tại đối với xử trí COPD và phòng ngừa các cơn kịch phát? Hiện nay, việc sử dụng thuốc giãn phế quản tác dụng dài (các tác nhân kháng muscarinic tác dụng dài (long-acting antimuscarinic agents – LAMAs) và đồng vận beta tác dụng dài (long-acting beta agonists – LABAs) có hay không có corticosteroid hít (inhaled corticosteroids – ICSs) là liệu pháp then chốt đối với bệnh nhân COPD, và việc sử dụng các thuốc này đi kèm với việc giảm đáng kể các cơn kịch phát COPD (1, 2). Trong nghiên cứu này, qui trình cho phép ‘tất cả các liệu pháp COPD đi kèm’ được sử dụng trong lúc điều trị macrolide. Tuy nhiên, có sự khác nhau lớn trong các loại thuốc những bệnh nhân đã nhận được. Dù 45% bệnh nhân ở mức cơ bản đang sử dụng LAMAs, LABAs, và ICSs, vẫn không rõ các thuốc này có được tiếp tục sử dụng trong thời gian nghiên cứu hay không và các loại thuốc nào khác đã được cho thêm vào.
Thứ tư, các nhà nghiên cứu báo cáo rằng bệnh nhân được điều trị azithromycine nhận được ít kháng sinh và corticosteroid hơn, cho thấy liệu pháp này hiệu quả hơn trong việc phòng ngừa các cơn kịch phát nặng hơn. Đó là một ghi nhận thú vị liên quan đến một nhóm cụ thể bệnh nhân, nhưng các nghiên cứu khác sử dụng LAMAs và LABAs cộng với ICSs cũng đã báo cáo sự khác biệt đi kèm trong việc sử dụng kháng sinh và corticosteroid (17). Cho đến khi đã hoàn thành một nghiên cứu tiền cứu ngẫu nhiên có đối chứng xem xét tất cả các can thiệp COPD bằng thuốc và cung cấp đồng thời các hướng dẫn cách sử dụng corticosteroid và/hoặc kháng sinh trong các cơn kịch phát, chúng ta không thể kết luận rằng sử dụng azithromycine phòng ngừa được ‘cơn kịch phát nặng hơn’.
Để kết luận, chúng ta vẫn chưa đến đích, dù các nghiên cứu lâm sàng đã được tiến hành trong thập niên vừa qua đã chỉ ra rằng điều trị với kháng sinh dài hạn hoặc ngắt quảng có hiệu quả có lợi nhờ giảm tần số các cơn kịch phát COPD và kéo dài thời gian xuất hiện cơn kế tiếp. Phân tích của Han và cộng sự (15) đã xác định một phân nhóm bệnh nhân có thể hưởng lợi từ can thiệp này. Do đó, chúng ta cần tiến hành các nghiên cứu lâm sàng tiền cứu để thử nghiệm giả thuyết xem xét các nguy cơ tiềm tàng của tác dụng phụ và sự phát sinh vi khuẩn kháng thuốc.
Tài liệu tham khảo
1. Vestbo J, Hurd SS, Agustí AG, Jones PW, Vogelmeier C, Anzueto A, Barnes PJ, Fabbri LM, MartinezFJ, Nishimura M, et al . Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary. Am J Respir Crit Care Med 2012;187:347–365.
2. Wedzicha JA, Seemungal TA. COPD exacerbations: defining their cause and prevention. Lancet2007;370:786–796.
3. Herath SC, Poole P. Prophylactic antibiotic therapy for chronic obstructive pulmonary disease (COPD)Cochrane Database Syst Rev 2013;11:CD009764.
4. Sethi S, Jones PW, Theron MS, Miravitlles M, Rubinstein E, Wedzicha JA, Wilson R. PULSE Study group. Pulsed moxifloxacin for the prevention of exacerbations of chronic obstructive pulmonary disease: a randomized controlled trial. Respir Res 2010;11:10.
5. Albert RK, Connett J, Bailey WC, Casaburi R, Cooper JAD Jr, Criner GJ, Curtis JL, Dransfield MT,Han MK, Lazarus SC, et al . COPD Clinical Research Network. Azithromycin for prevention of exacerbations of COPD. N Engl J Med 2011;365:689–698.
6. Seemungal TA, Wilkinson TM, Hurst JR, Perera WR, Sapsford RJ, Wedzicha JA. Long-term erythromycin therapy is associated with decreased chronic obstructive pulmonary disease exacerbations.Am J Respir Crit Care Med 2008;178:1139–1147.
7. Pomares X, Montón C, Espasa M, Casabon J, Monsó E, Gallego M. Long-term azithromycin therapy in patients with severe COPD and repeated exacerbations. Int J Chron Obstruct Pulmon Dis2011;6:449–456.
8. He Z-Y, Ou L-M, Zhang J-Q, Bai J, Liu G-N, Li M-H, Deng J-M, MacNee W, Zhong X-N. Effect of 6 months of erythromycin treatment on inflammatory cells in induced sputum and exacerbations in chronic obstructive pulmonary disease. Respiration 2010;80:445–452.
9. Hodge S, Reynolds PN. Low-dose azithromycin improves phagocytosis of bacteria by both alveolar and monocyte-derived macrophages in chronic obstructive pulmonary disease subjects. Respirology2012;17:802–807.
10. Hodge S, Hodge G, Jersmann H, Matthews G, Ahern J, Holmes M, Reynolds PN. Azithromycin improves macrophage phagocytic function and expression of mannose receptor in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2008;178:139–148.
11. Serisier DJ. Risks of population antimicrobial resistance associated with chronic macrolide use for inflammatory airway diseases. Lancet Respir Med 2013;1:262–274.
12. Ray WA, Murray KT, Hall K, Arbogast PG, Stein CM. Azithromycin and the risk of cardiovascular death. N Engl J Med 2012;366:1881–1890.
13. Mortensen EM, Halm EA, Pugh MJ, Copeland LA, Metersky M, Fine MJ, Johnson CS, Alvarez CA,Frei CR, Good C, et al . Association of azithromycin with mortality and cardiovascular events among older patients hospitalized with pneumonia. JAMA 2014;311:2199–2208.
14. Albert RK, Schuller JL. COPD Clinical Research Network. Macrolide antibiotics and the risk of cardiac arrhythmias. Am J Respir Crit Care Med 2014;189:1173–1180.
15. Han MK, Tayob N, Murray S, Dransfield MT, Washko G, Scanlon PD, Criner GJ, Casaburi R,Connett J, Lazarus SC, Albert R, et al . COPD Clinical Research Network. Predictors of chronic obstructive pulmonary disease exacerbation reduction in response to daily azithromycin therapy. Am J Respir Crit Care Med 2014;189:1503–1508.
16. Wong C, Jayaram L, Karalus N, Eaton T, Tong C, Hockey H, Milne D, Fergusson W, Tuffery C,Sexton P, et al . Azithromycin for prevention of exacerbations in non-cystic fibrosis bronchiectasis (EMBRACE): a randomised, double-blind, placebo-controlled trial. Lancet 2012;380:660–667.
17. Wedzicha JA, Calverley PM, Seemungal TA, Hagan G, Ansari Z, Stockley RA. INSPIRE Investigators. The prevention of chronic obstructive pulmonary disease exacerbations by salmeterol/fluticasone propionate or tiotropium bromide. Am J Respir Crit Care Med 2008;177:19–26.
Nguồn: Am J Respir Crit Care Med Vol 190, Iss 1, pp 1-8, Jul 1, 2014